Журнал «Внутренняя медицина» 5-6(11-12) 2008
Вернуться к номеру
Європейські рекомендації з діагностики і лікування гострої та хронічної серцевої недостатності (2008)
Основна мета даного керівництва — надати практичні рекомендації щодо діагностики, оцінки й лікування гострої та хронічної серцевої недостатності (СН). У табл. 1 подані конкретні рекомендації з указанням їх класу.

Визначення та діагностика серцевої недостатності
Визначення серцевої недостатності
Серцева недостатність — це синдромокомплекс, що супроводжується такими ознаками: задишка у спокої або під час фізичного навантаження і/або втома, хрипи в результаті легеневого набряку, набряк гомілок; об’єктивний доказ патологічних змін міокарда або функції серця у спокої (табл. 2).
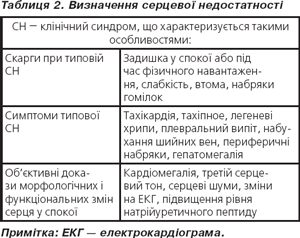
Клінічна відповідь на лікування СН не достатня для постановки діагнозу, але корисна у випадку, коли діагноз залишається неясним після відповідних діагностичних досліджень (табл. 3).
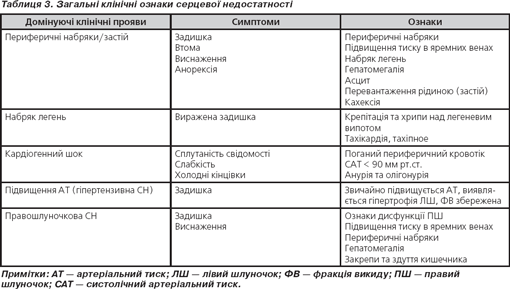
Гостра і хронічна серцева недостатність
Класифікація СН, що базується на клінічних симптомах, пояснює відмінність між першим нападом СН, транзиторною і хронічною СН. Транзиторна належить до симптоматичної СН, яка виникла протягом короткого періоду часу, незважаючи на те, що могло проводитися тривале лікування.
Відмінності між систолічною та діастолічною серцевою недостатністю
Більшість пацієнтів, хворих на СН, мають прояви систолічної та діастолічної дисфункції у спокої або під час навантаження. Пацієнти з діастолічною СН мають скарги і/або симптоми СН і збережену фракцію викиду лівого шлуночка понад 45–50 %. (Далі в тексті ми будемо використовувати скорочення СНЗФВ, тобто серцева недостатність зі збереженою фракцією викиду.)
Епідеміологія
Поширеність СН у популяції коливається від 2 до 3 % і різко зростає серед людей віком понад 75 років. Так, поширеність СН серед осіб віком 70–80 років коливається у межах 10–20 %.
50 % пацієнтів помирають протягом 4 років від моменту виникнення захворювання. 40 % пацієнтів, госпіталізованих із СН, помирають або повторно надходять до лікарні протягом року.
СНЗФВ (ФВ > 45–50 %) спостерігається у половини пацієнтів із СН. За результатами останніх досліджень, прогноз для таких пацієнтів є такий самий, як і для хворих на СН із систолічною дисфункцією.
Етіологія СН
Найбільш часті причини погіршення функції серця: ушкодження міокарда внаслідок гострої або хронічної ішемії, зростання судинного опору з підвищенням АТ або розвитком тахіаритмії (наприклад, фібриляції передсердь). Ішемічна хвороба серця (ІХС) є причиною ураження міокарда і розвитку СН у більше ніж 70 % пацієнтів. На клапанні порушення припадає 10 %, на кардіоміопатії — ще 10 %.
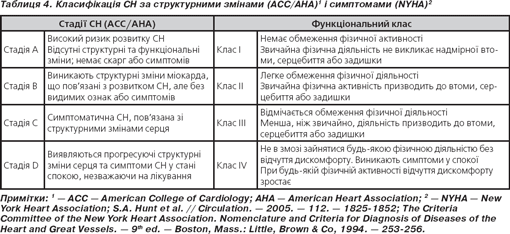
Алгоритм діагностики СН
Алгоритм діагностики шлуночкової дисфункції при СН поданий на рис. 1. Лише підтвердження діагнозу СН не є достатнім. Лікування СН для усіх пацієнтів однакове, але у деяких випадках необхідно з’ясувати причину, що вимагає специфічного лікування або корекції.
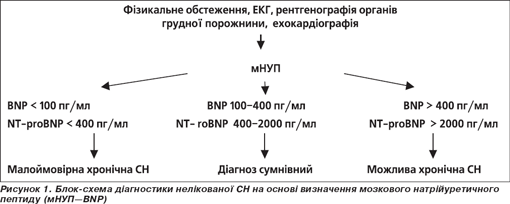
Діагностичні дослідження при СН
Діагностичні тести є найбільш чутливими для виявлення у хворих СН зі зниженою ФВ. Рідко підтвердження діагнозу спостерігається у хворих на СНЗФВ. Ехокардіографія — найбільш доцільний метод для оцінки систолічної та діастолічної дисфункції.
Електрокардіограма
Електрокардіограму необхідно виконувати кожному хворому з підозрою на СН (табл. 5).
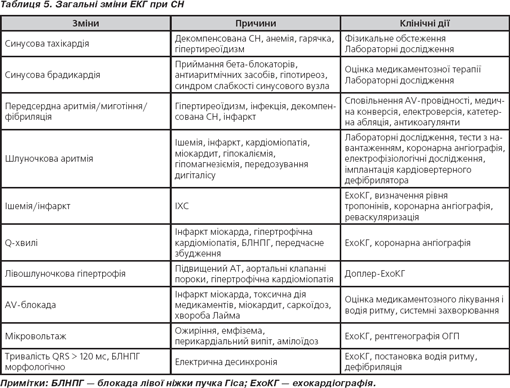
Рентгенографія органів грудної порожнини
Рентгенографія органів грудної попрожнини (ОГП) — істотний компонент діагностики СН. Дає можливість оцінити вираженість легеневого набряку, а також з’ясувати легеневі причини задишки або причини, пов’язані з патологією грудної клітки (табл. 6).
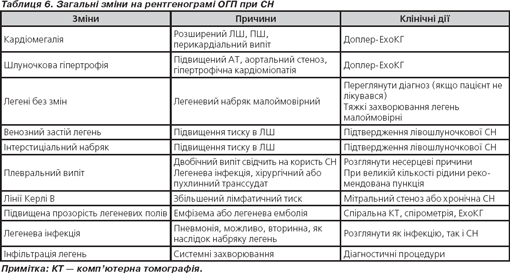
Лабораторні дослідження
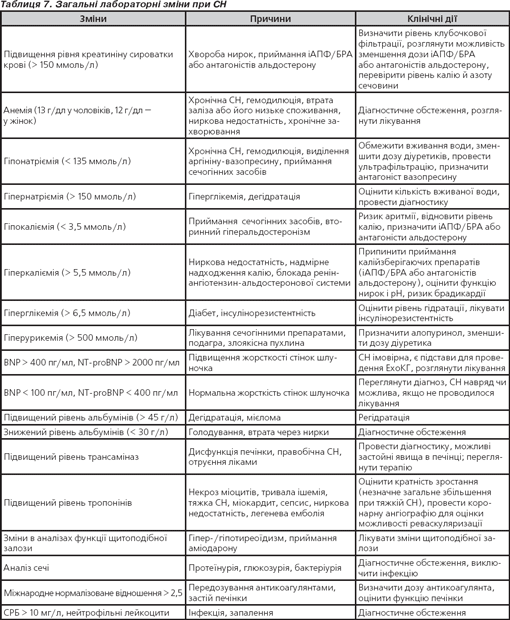
Виявляються гематологічні та електролітні зміни, що є спільними для нелікованих пацієнтів із мало або помірно вираженою СН, також можливі незначна анемія, гіпонатріємія, гіперкаліємія та погіршення функції нирок, особливо в пацієнтів, які приймають сечогінні препарати і/або іАПФ, блокатори ангіотензину або антагоністи альдостерону (табл. 7).
Мозковий натрійуретичний пептид
Існують докази на користь визначення концентрації в плазмі натрійуретичних пептидів для постановки діагнозу і прийняття рішення про госпіталізацію/виписку й визначення пацієнтів щодо ризику клінічних подій. Нормальна концентрація натрійуретичного пептиду в нелікованих пацієнтів має високу негативну предикторну цінність і свідчить, що СН малоймовірна причина симптомів (рис. 1).
Тропонін I або T
Тропонін потрібно визначати у пацієнтів з підозрою на СН, коли клінічна картина нагадує гострий коронарний синдром. Незначне збільшення кардіальних тропонінів часто виникає при тяжкій СН або в період епізодів декомпенсації СН у пацієнтів без ішемії міокарда.
Ехокардіографія
Підтвердження ехокардіографією діагнозу СН і/або кардіальної дисфункції обов’язкове, вона повинна виконуватися відразу після виникнення підозри щодо діагнозу СН. У табл. 8, 9 подані загальні ехокардіографічні та доплер-зміни при СН.
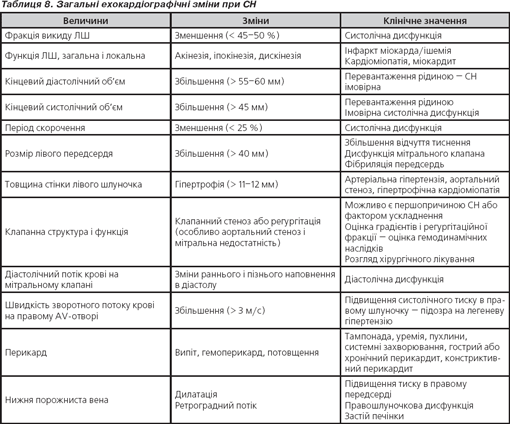
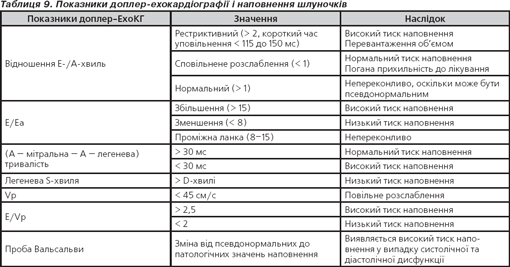
Постановка діагнозу СНЗФВ вимагає урахування трьох вимог:
1) наявність ознак хронічної СН;
2) відсутність змін або незначне порушення функції ЛШ (ФВЛШ > 45–50 %);
3) наявність доказів діастолічної дисфункції (порушення розслаблення ЛШ або діастолічна дисфункція).
Стрес-ехокардіографія
Ехокардіографія (з добутаміном або фізичним навантаженням) використовується для виявлення шлуночкової дисфункції, спричиненої ішемією, і визначення життєздатності міокарда в ділянках гіпо- та акінезії.
Додаткове неінвазивне обстеження включає магнітно-резонансну томографію серця (МРТС) або радіонуклідне дослідження.
Магнітно-резонансна томографія серця
МРТС є багатобічним надзвичайно точним неінвазивним дослідженням, що дає можливість візуалізувати об’єми правого і лівого шлуночків, оцінити загальну функцію, скоротливу здатність стінок, життєздатність міокарда, товщину міокарда, потовщення, масу міокарда і пухлини, серцеві клапани, виявити вроджені пороки і зміни перикарда.
Комп’ютерна томографія
КТ-ангіографія застосовується у хворих на ІХС із фізичним навантаженням або стрес-тестом.
Радіонуклідна вентрикулографія
Радіонуклідна вентрикулографія визнається як відносно точний метод встановлення ФВЛШ і частіше виконується з метою визначення кровопостачання міокарда, що, в свою чергу, дає інформацію про життєздатність міокарда та наявність ішемії.
Визначення функції легень
Використовується з метою виявлення або виключення легеневих причин задишки й оцінки ролі захворювань органів дихання у задишці пацієнта.
Навантажувальні тести
Навантажувальні тести корисні для об’єктивної оцінки толерантності до фізичного навантаження і зовнішніх симптомів (наприклад, задишки і втоми). Тест із 6-хвилинною ходьбою є простим, доступним у проведенні, використовується для оцінки субмаксимальної толерантності до фізичного навантаження.
Катетеризація серця
Катетеризація серця не потрібна для рутинного діагностування й лікування хворих на СН, але може вказати на етіологію та прогноз після реваскуляризації.
Ангіографія серця
Застосування коронарної ангіографії потрібно розглядати у хворих на СН і стенокардію напруження або з підозрою на ішемічну дисфункцію ЛШ. Коронарна ангіографія також показана хворим на рефрактерну СН невідомої етіології та хворим із підтвердженою вираженою мітральною регургітацією крові або аортальним пороком, що можуть бути усунені хірургічно.
Катетеризація правих відділів серця
Катетеризація правих відділів серця дає цінну гемодинамічну інформацію щодо тиску наповнення, судинного опору і серцевого викиду. Спостереження за гемодинамічними змінами дають можливість оцінювати ефективність лікування у пацієнтів із тяжкою СН, рефрактерних до лікування.
Амбулаторне моніторування ЕКГ(за Холтером)
Амбулаторне моніторування ЕКГ є цінним за наявності симптомів аритмії (наприклад, серцебиття або синкопе) і для контролю частоти шлуночкових скорочень у хворих на фібриляцію передсердь.
Прогноз
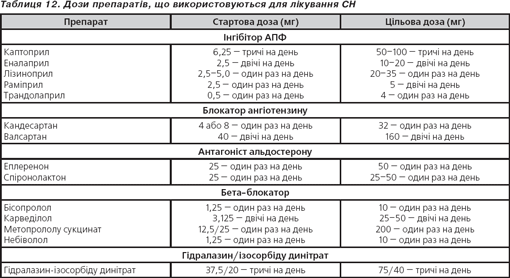
Визначення прогнозу СН складне. Предиктори поганого прогнозу СН наведені в табл. 10.
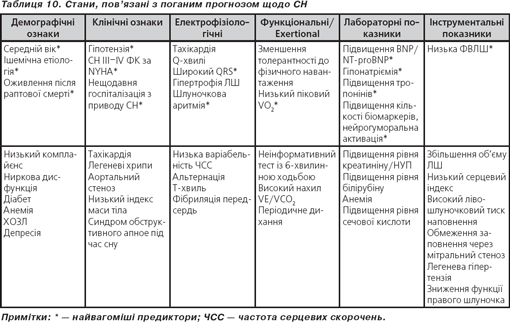
Фармакотерапія
Напрямки лікування СН та дози препаратів указані в табл. 11, 12.

Доведено, що лікування ІАПФ покращує функцію шлуночка і благополуччя пацієнтів, скорочує кількість звернень до лікарні з приводу погіршення перебігу СН і збільшує рівень виживання.
ІАПФ повинні призначатися пацієнтам, якщо ФВЛШ ≤ 40 %, незалежно від симптомів.
Ініціація бета-блокаторів
1) Бета-блокатори можуть бути з обережністю ініційовані для госпітального розвантаження в недавно декомпенсованих пацієнтів.
2) Візити кожні 2–4 тижні для підвищення дози бета-блокаторів (у деяких пацієнтів титрація може бути повільнішою). Не збільшувати дозу при ознаках погіршення СН, симптоматичній гіпотензії (у тому числі запаморочення) або при надмірній брадикардії (пульс < 50 за 1 хв).
Діуретики
Діуретики рекомендовані для пацієнтів із СН та клінічними ознаками або симптомами застою. Дозування широковживаних діуретиків при СН вказане у табл. 13.
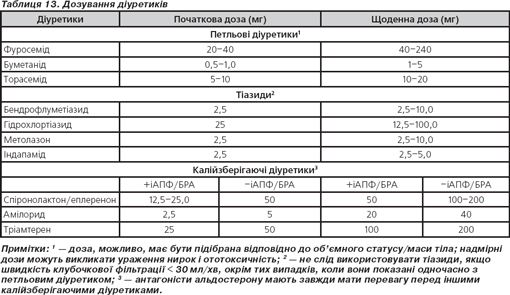
Зменшення об’єму циркулюючої крові та гіпонатріємія від надмірного застосування діуретиків можуть збільшувати ризик гіпотензії та ниркової дисфункції при терапії ІАПФ/БРА ІІ (табл. 14).
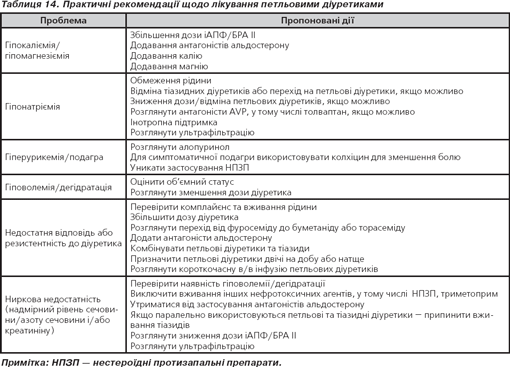
Ініціація сечогінної терапії:
1. Перевірити ниркову функцію й рівень електролітів сироватки.
2. Більшості пацієнтів краще призначити петльові сечогінні засоби, ніж тіазиди, через вищу ефективність викликаного діурезу та натрійурезу.
3. Саморегулювання дози сечогінного препарату, що засноване на щоденному контролюванні маси тіла й інших клінічних ознак затримання рідини, має бути заохочене при СН та амбулаторному спостереженні хворого. Потрібне навчання пацієнта.
Антагоністи альдостерону
Антагоністи альдостерону зменшують госпіталізацію у зв’язку з погіршенням перебігу СН та збільшують рівень виживаності за умови додавання їх до наявної терапії, включаючи iАПФ.
Пацієнти мають отримувати антагоністи альдостерону:
— при ФВЛШ < 35 %;
— переході помірних симптомів у тяжкі (NYHA ІІІ–IV);
— оптимальній дозі бета-блокаторів та іАПФ або БРА ІІ (але не БРА ІІ та іАПФ).
Ініціація спіронолактону (еплеренону):
1. Перевірити ниркову функцію та рівень електролітів сироватки.
2. Розглянути збільшення титраційної дози через 4–8 тижнів. Не збільшувати дозу, якщо є погіршення ниркової функції або гіперкаліємія.
Гідралазин та ізосорбіду динітрат (Г-ІСДН)
Лікування Г-ІСДН може бути застосоване для зменшення ризику смертності та госпіталізації при погіршенні СН.
Пацієнти мають отримувати Г-ІСДН:
— як альтернативу до іАПФ/БРА ІІ, якщо останні не переносяться;
— як додаткову терапію до іАПФ, якщо БРА ІІ або антагоністи альдостерону не переносяться або наявні симптоми персистують, незважаючи на агресивну терапію іАПФ, БРА ІІ, бета-блокаторами та антагоністами альдостерону.
Ініціація Г-ІСДН
1. Розглянути збільшення титраційної дози через 2–4 тижні. Не збільшувати дозу при симптоматичній гіпотензії.
2. У пацієнтів, що мають синусовий ритм із симптоматичною СН та ФВЛШ < 40 %, лікування дигоксином може покращувати самопочуття та зменшувати госпіталізацію при погіршенні СН, але ефект щодо рівня виживаності відсутній.
3. Пацієнти з фібриляцією передсердь (ФП) із ЧСС у спокої > 80 та при навантаженні > 110–120/хв мають отримувати дигоксин.
4. Пацієнтам із синусовим ритмом та систолічною дисфункцією лівого шлуночка (ФВЛШ < 40 %), які отримують оптимальну дозу діуретика, іАПФ і/або БРА ІІ, бета-блокатор та антагоністи альдостерону, якщо показано, необхідно розглянути приймання дигоксину (при збереженні симптомів).
Антикоагулянти (антагоністи вітаміну K)
Варфарин (або альтернативний пероральний антикоагулянт) рекомендований пацієнтам із СН та перманентною, персистуючою або пароксизмальною ФП без протипоказань.
Фармакологічне ведення пацієнтів із СН та захворюваннями коронарних артерій.
ІАПФ
Рекомендовані хворим із атеросклерозом артерій та симптомами СН із порушенням ФВЛШ (≤ 40 %). Також мають бути розглянуті у пацієнтів із захворюваннями коронарних артерій (ЗКА) та СНЗФВ.
БРА ІІ
Рекомендовані пацієнтам після інфаркту міокарда (ІМ) із симптомами СН або зі зменшеною ФВЛШ із непереносимістю іАПФ.
Бета-блокатори
Рекомендовані:
— хворим із ЗКА з симптомами СН та ушкодженою ФВЛШ (< 40 %);
— усім хворим після ІМ зі збереженою ФВЛШ.
Антагоністи альдостерону
Рекомендовані хворим після ІМ із ушкодженою ФВЛШ і/або ознаками та симптомами СН.
Нітрати
Можуть призначатися для контролю симптомів стенокардії.
Блокатори кальцієвих каналів
Застосування може бути обгрунтоване для контролю симптомів стенокардії. У хворих зі зниженою ФВЛШ амлодипін або фелодипін мають перевагу.
Статини
Застосування може бути обгрунтоване для всіх пацієнтів із СН та ЗКА. Немає доказів, що статини покращують рівень виживаності в пацієнтів, але вони можуть зменшити ризик госпіталізації.
Ведення хворих із СНЗФВ
Жодна схема лікування переконливо не показала зниження рівня смертності та захворюваності в пацієнтів із СНЗФВ. Діуретики використовуються для контролю солей та рідини, полегшують задишку та набряки. Адекватне лікування гіпертензії та ішемії міокарда теж є важливим, як і контроль розмірів шлуночка.
Прилади та хірургія
Реваскуляризаційні процедури, клапанна та шлуночкова хірургія
За наявності клінічних симптомів СН наявні хірургічні коректуючі умови мають бути виявлені й виправлені, якщо показано.
Реваскуляризація в пацієнтів із СН
Аортокоронарне шунтування (АКШ) або черезшкірне коронарне втручання має бути обгрунтоване у вибраних хворих із ЗКА. Рішення щодо вибору методу реваскуляризації має базуватися на детальній оцінці коморбідного стану, процедурного ризику, анатомії коронарних судин та доказів щодо життєздатності міокарда в зоні реваскуляризації, функції ЛШ та наявності значних клапанних гемодинамічних порушень.
Клапанна хірургія
— Клапанні захворювання серця можуть бути етіологічним фактором СН або важливим погіршуючим фактором.
— Хоча ушкоджена ФВЛШ є важливим ризик-фактором високої пері- та післяопераційної смертності, хірургічне втручання може бути обгрунтоване в симптоматичних хворих із низькою функцією ЛШ.
— Оптимальне медичне ведення СН та коморбідних станів перед хірургічним втручанням є обов’язковим. Від негайного хірургічного втручання необхідно утримуватися, якщо це можливо.
Аортальний стеноз
Хірургія:
— рекомендована у вибраних хворих із симптомами СН та тяжким аортальним синдромом;
— рекомендована в асимптоматичних хворих із тяжким АС та ушкодженою ФВЛШ (< 50 %);
— може бути обгрунтована у хворих із різко зниженою площею клапана та дисфункцією ЛШ.
Аортальна регургітація
Хірургія рекомендована:
— всім вибраним хворим із тяжкою аортальною регургітацією (АР), які мають симптоми СН;
— асимптомним хворим із тяжкою АР та помірно ушкодженою ФВЛШ (< 50 %).
Мітральна регургітація
Хірургія обгрунтована у хворих із тяжкою мітральною регургітацією (МР) — коронарна реваскуляризація завжди є методом вибору. Хірургічне відновлення клапана може бути кращим вибором у детально відібраних хворих.
Органічна МР
Хірургія:
— рекомендована хворим із ФВЛШ > 30 % (відновлення клапана, якщо можливо).
Функціональна МР
Хірургія:
— може бути розглянута в окремих хворих із тяжкою функціональною МР та різко пригніченою функцією ЛШ, які мають симптоми, незважаючи на оптимальну медичну терапію;
— ресинхронізаційна терапія має бути розглянута у придатних хворих, тому що може поліпшувати геометрію ЛШ, десинхронізацію папілярних м’язів та зменшувати МР.
Ішемічна МР
Хірургія:
— рекомендована хворим із тяжкою МР та ФВЛШ > 30 %, коли планується АКШ;
— має бути розглянута у пацієнтів із помірною МР, які підлягають АКШ, якщо відновлення можливе.
Трикуспідальна регургітація
Функціональна трикуспідальна регургітація (ТР) є надзвичайно частою патологією у хворих на СН із бівентрикулярною дилатацією, систолічною дисфункцією та легеневою гіпертензією. Хірургія ізольованої функціональної ТР не показана.
Аневризмектомія ЛШ
Аневризмектомія ЛШ може бути розглянута в симптоматичних пацієнтів із великою окремою аневризмою ЛШ.
Пейсмейкери
— Зазвичай показані хворим із нормальною функцією ЛШ, також хворим із СН.
— Фізіологічна стимуляція для підтримки адекватного хронотропного відгуку та підтримання атріовентрикулярної координації з системами DDD є найкращою для VVI-стимуляції в пацієнтів із СН.
— Показання о застосування приладів ICD, СРТ-P або СРТ-D мають бути визначені та оцінені у пацієнтів із СН перед імплантацією пейсмейкерів при дефекті АV-провідності.
— Стимуляція правого шлуночка може індукувати десинхронізацію та погіршення симптомів.
— Кардіостимуляцію, для того щоб дозволити ініціацію чи титрацію бета-блокаторів, за відсутності звичайних показань не рекомендовано.
Серцева ресинхронізаційна терапія
— Серцева ресинхронізаційна терапія (СРТ) рекомендована для зменшення рівня захворюваності та смертності у хворих із NYHA ІІІ–IV, які мають симптоми, незважаючи на оптимальну медикаментозну терапію, зменшену ФВЛШ (< 35 %) та подовження QRS (> 120 мс).
— СРТ із функцією дефібриляції рекомендована для зменшення рівня захворюваності та смертності у хворих із NYHA ІІІ–IV, які мають симптоми, незважаючи на оптимальну медикаментозну терапію, зменшену ФВЛШ (< 35 % ) та подовження QRS (> 120 мс).
Вживлювані кардіовертерні дефібрилятори
— вживлювані кардіовертерні дефібрилятори (ВКД) для вторинної профілактики рекомендовані пацієнтам, які пережили фібриляцію шлуночків (ФШ), а також із докуметованою гемодинамічно нестабільною шлуночковою тахікардією (ШТ) і/або ШТ із синкопе при ФВЛШ < 40 % за оптимальної медикаментозної терапії і з очікуваним рівнем виживаності з добрим функціональним статусом більше року.
— ВКД для первинної профілактики рекомендовані для зменшення рівня смертності в пацієнтів із дисфункцією ЛШ унаслідок попереднього ІМ (мінімум 40 діб після ІМ), які мають ФВЛШ < 35 %, NYHA ІІ–IІІ, отримують оптимальну медикаментозну терапію, а також ті, хто має обгрунтовану очікуваність рівня виживаності з добрим функціональним статусом більше ніж рік.
— ВКД для первинної профілактики рекомендовані для зменшення рівня смертності в пацієнтів із неішемічною кардіоміопатією і ФВЛШ < 35 %, NYHA ІІ–IІІ, які отримують оптимальну медикаментозну терапію, та ті, хто має обгрунтовану очікуваність рівня виживаності з добрим функціональним статусом більше ніж рік.
Трансплантація серця, прилади підтримки шлуночка та штучне серце
Трансплантація серця
Трансплантація серця є загальноприйнятим методом лікування кінцевої стадії СН. Трансплантація, що застосована за умови правильних критеріїв відбору, значно підвищує рівень виживаності, толерантність до фізичних навантажень, прискорює повернення до роботи та поліпшує якість життя порівняно зі звичайним лікуванням.
Прилади для підтримки лівого шлуночка (ППЛШ) та штучне серце
Здійснений значний прорив у технології ППЛШ та штучного серця. Сучасні показання до застосування ППШЛ та штучного серця включають трансплантації та ведення пацієнтів із гострим тяжким міокардитом. Хоча досвід ще незначний, прилади можуть розглядатися для довготривалого застосування, доки планується заключна процедура.
Ультрафільтрація
Ультрафільтрація має бути розглянута для зниження перевантаження легень рідиною (легеневий і/або периферичний набряки) в окремих хворих та для корекції гіпонатріємії в симптоматичних пацієнтів, рефрактерних до діуретиків.
Дистанційний моніторинг
Дистанційний моніторинг може бути визначений як тривалий збір інформації про пацієнта та здатність розлядати цю інформацію без присутності пацієнта.
Безперервний аналіз цих даних і ефективне використання пристрою може активізувати механізми повідомлення, коли виявлені клінічно значимі зміни, і тому полегшує ведення пацієнта. Віддалений моніторинг може зменшити використання системи ресурсів охорони здоров’я через зниження рівня госпіталізації при хронічній СН та повторних госпіталізацій.
Аритмії та СН
Фібриляція передсердь
— Бета-блокатори або дигоксин рекомендовані для контролю ЧСС у спокої в пацієнтів із СН та дисфункцією ЛШ.
— Комбінація дигоксину та бета-блокаторів може бути обгрунтована для контролю ЧСС у спокої та при фізичних навантаженнях.
— При систолічній дисфункції ЛШ дигоксин рекомендований як ініціальне лікування, якщо пацієнт гемодинамічно нестабільний.
— Призначення дигоксину або аміодарону рекомендоване для контролю ЧСС у хворих із ФП та СН, які не мають додаткових провідникових шляхів.
— Видалення атріовентрикулярного вузла та кардіостимуляція можуть бути обгрунтовані для контролю ЧСС, коли інші заходи є невдалими або протипоказані.
Попередження тромбоемболій
— Антитромботична терапія для попередження тромбоемболізму рекомендована всім пацієнтам із ФП, якщо немає протипоказань.
— У пацієнтів із ФП при найвищому ризику інсульту/тромбоемболізму рекомендована тривала пероральна антикоагулянтна терапія антагоністами вітаміну K, якщо немає протипоказань.
Контроль ритму
Електрична кардіостимуляція рекомендована, коли швидка шлуночкова відповідь не виникає негайно на відповідну фармакологічну терапію, особливо у хворих на ФП, що викликана ішемією міокарда, симптоматичною гіпотонією або симптомами легеневого застою. Преципітуючі фактори необхідно виявити й лікувати. Пацієнтам слід призначити антикоагулянти.
Вентрикулярна аритмія
— Велике значення має виявлення і, якщо можливо, корекція всіх потенційних факторів, що спричиняють вентрикулярну аритмію. Рекомендована нейрогуморальна блокада оптимальними дозами бета-блокаторів, іАПФ, БРА ІІ і/або блокаторів альдостерону.
— Рутинне профілактичне використання антиаритмічних агентів у хворих на безсимптомну, не підтверджену вентрикулярну аритмію (ВА) не рекомендоване. У пацієнтів із СН агенти IС класу не повинні бути застосовані.
Хворі на СН і симптоматичну ВА
— Пацієнтам, які вижили після ФШ або мали історію гемодинамічно нестійкої ШТ або ШТ із синкопе, зі зменшеною ФВЛШ (< 40 %) і отримують оптимальне фармакологічне лікування, та з очікуваною тривалістю життя менше року рекомендоване встановлення ВКД.
— Аміодарон рекомендується хворим із встановленим ВКД, у яких зберігається симптоматична ВА.
— Видалення катетера рекомендоване як додаткова терапія у хворих із ВКД, які мають періодично повторювану симптоматичну ВА з частими розрядами, що не купірується повторним програмуванням пристрою і медикаментозною терапією.
— Аміодарон може бути розглянутий у хворих на СН із ВКД з частими ВКД-розрядами, незважаючи на оптимальну терапію для попередження розрядження.
Брадикардія
Звичайні показання для кардіостимуляції у хворих із нормальною функцією ЛШ також відносяться і до хворих із СН.
Коморбідні стани та спеціальні популяції
Артеріальна гіпертензія
Лікування підвищеного кров’яного тиску істотно скорочує ризик розвитку СН (табл. 15).

Цукровий діабет
— Цукровий діабет — головний фактор ризику розвитку серцево-судинних захворювань і СН.
— ІАПФ та БРА ІІ можуть бути корисними у хворих на ЦД для зменшення ризику ушкодження органів-мішеней і пізніше — ризику СН.
— Усі пацієнти повинні отримати рекомендації щодо стилю життя.
— Підвищений рівень глюкози крові потрібно лікувати з ретельним глікемічним контролем.
— Пероральну антидіабетичну терапію потрібно індивідуалізувати.
— Метформін слід розглядати як препарат першої лінії в огрядних хворих із ЦД II типу без значної ниркової дисфункції.
— Тіазолідиндіони асоційовані зі збільшенням периферичних набряків і симптоматичною СН. Вони протипоказані у хворих із СН NYHA III–IV, але можуть бути розглянуті у хворих із NYHA I–II з уважним контролем умісту рідини.
— Рання ініціація інсуліну може бути обгрунтована, якщо цільовий рівень глюкози неможливо досягнути.
— Препаратам із документованими впливами на рівень захворюваності та смертності, таким як іАПФ, бета-блокатори, БРА ІІ і сечогінні засоби, надається перевага як мінімум порівняно з тими препаратами, ефект яких продемонстровано в пацієнтів із недіабетичною СН.
— Оцінка можливості для реваскуляризації особливо важлива у хворих на ішемічну кардіоміопатію і ЦД.
Ниркова дисфункція
— Ниркова дисфункція є звичайною при СН, і рівень її поширеності зростає залежно від тяжкості СН, віку, тривалості підвищеного кров’яного тиску або діабету.
— Ниркова дисфункція при СН тісно пов’язана з підвищеним рівнем захворюваності та смертності.
— Причину ниркової дисфункції потрібно завжди знаходити, щоб виявити потенційно оборотні причини, такі як гіпотензія, зневоднювання, погіршення ниркової функції через іАПФ, БРА ІІ або інше супутнє лікування (наприклад, НПЗП) та стеноз ниркових артерій.
Хронічне обструктивне захворювання легень (ХОЗЛ)
— ХОЗЛ — частий коморбідний стан при СН. Рестриктивна та обструктивна форми є звичайними.
— Є істотне перекриття в ознаках та симптомах із відносно нижчою чутливістю діагностичних тестів, таких як рентген-дослідження ОГП, ЕКГ, ехокардіографія та спірометрія.
— Головне — виявити й лікувати легеневий застій.
— Препарати з документованими впливами на захворюваність та смертність, як наприклад іАПФ, бета-блокатори та БРА ІІ, рекомендовані хворим із супутнім легеневим захворюванням.
— Більшість хворих із СН і ХОЗЛ можуть безпечно переносити терапію бета-блокаторами. Помірне погіршення легеневої функції і симптоми не повинні призводити до швидкого припинення терапії.
— Астму потрібно вважати протипоказанням до використання будь-якого бета-блокатора.
Анемія
— Вираженість анемії зростає залежно від тяжкості СН, похилого віку, жіночої статі, ниркової патології та інших коморбідних станів.
— Анемія може погіршувати патофізіологію СН несприятливими ефектами, впливаючи на функцію міокарда, циркуляції, активізуючи нейрогуморальні системи, ставлячи під загрозу ниркову функцію.
— Корекція анемії не встановлена як рутинна терапія при СН. Просте переливання крові не рекомендується для лікування анемії при хронічній хворобі з СН.
Кахексія
— Втрата маси тіла— серйозне ускладнення СН. Це загальний процес, в основі якого лежить втрата всіх структурних компонентів організму. Кахексія може бути визначена як мимовільна, не пов’язана з набряками втрата маси тіла > 6 % від загальної маси тіла протягом останніх 6–12 місяців.
— На даний момент ще не встановлено, чи має бути терапія СН спрямована на профілактику і лікування ускладнень кахексії.
Подагра
Хворі на СН схильні до розвитку гіперурикемії внаслідок використання терапії петльовими сечогінними засобами і ниркової дисфункції. При гострій подагрі може бути розглянутий короткий курс колхіцином для зменшення болю і запалення. НПЗП слід уникати, якщо можливо, в симптоматичних пацієнтів. Профілактична терапія з інгібітором ксантиноксидази (алопуринол) рекомендована для попередження повторних нападів.
Спеціальні популяції
Дорослі з уродженим захворюванням серця
У дітей СН найбільш часто пов’язана з високим викидом унаслідок внутрішньосерцевого шунтування. Це рідше спостерігається у дорослих. Складні ураження, що пов’язані з ціанозом вторинно до ушкодження легеневої перфузії, можуть обтяжувати СН. Багато хто з цих пацієнтів відчуває полегшення, навіть коли маніфестують виражені симптоми СН через зниження післянавантаження.
Люди похилого віку
— СН у людей похилого віку не завжди діагностується, оскільки кардинальні симптоми непереносимості фізичних навантажень часто приписуються старінню, коморбідному стану і поганому здоров’ю. Коморбідний стан може мати вплив на ведення хворого.
— СН із збереженою ФВ звичайна в похилих людей і в осіб жіночої статі.
— Поліпрагмазія збільшує ризик несприятливих взаємодій і побічних ефектів, що можуть зменшувати комплайєнс. Фармакокінетика та фармакодинаміка препаратів мають бути ретельно розглянуті.
— Для літніх пацієнтів із СН, що страждають від когнітивного погіршення, індивідуальне структурування мультидисциплінарної програми СН може бути особливо корисним, покращувати прихильність до терапії і запобігати госпіталізації.
— Відносні протипоказання до діагностичних процедур і втручань слід ретельно оцінити і порівняти з показаннями.
Гостра серцева недостатність
Визначення
Гостра СН (ГСН) визначається як швидке виникнення ознаків та симптомів СН або іх зміна, що призводить до потреби в терміновій терапії. Може існувати як новий випадок СН, або бути погіршенням наявної хронічної СН. Може бути асоційованою з погіршенням симптомів чи ознак або як медичний критичний стан, як наприклад гострий набряк легень. Множинна серцево-судинна і не серцево-судинна захворюваність може форсувати ГСН (табл. 16).
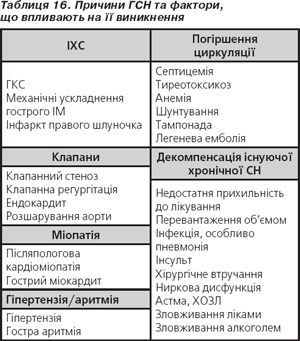
Хворий із ГСН завжди належить до однієї з 6 клінічних категорій пацієнтів:
1. Із погіршенням або декомпенсацією хронічної СН. Зазвичай наявна історія прогресивного погіршення відомої хронічної СН на фоні лікування і доказів системного та легеневого застою.
2. Із легеневим набряком. Пацієнти з тяжкими дихальними розладами, тахіпное й ортопное, із хрипами над легеневими полями. Насиченість O2 артеріальної крові є зазвичай < 90 % при вдиханні кімнатного повітря перед лікуванням з киснем.
3. Із гіпертонічною СН. Ознаки і симптоми СН супроводжуються гіпертонією та зазвичай відносно збереженою систолічною функцією лівого шлуночка. Є докази збільшеного першого тону з тахікардією і звуженням судин. Відповідь на адекватну терапію — низький рівень швидкої та лікарняної смертності.
4. Із кардіогенним шоком. Визначається як ознака тканинної гіпоперфузії, що індукується СН після адекватної корекції переднавантаження і значної аритмії. Ознаки органної гіпоперфузії та легеневого застою розвиваються швидко.
5. Із ізольованою правошлуночковою СН. Характеризується синдромом малого викиду за відсутності легеневого застою.
6. Із ГКС і СН. Багато хворих із наявною гострою серцевою недостатністю мають клінічну картину і лабораторні докази ГКС. Приблизно 15 % хворих на ГКС мають ознаки і симптоми СН.
Епізоди гострої СН часто асоційовані або індукуються аритмією (брадикардія, ФП, шлуночкова тахікардія).
Діагноз ГСН
Оцінка хворих на ГСН заснована на наявних симптомах і клінічних даних (рис. 2). Діагностичний алгоритм однаковий для ГСН, що розвивається de novo або як декомпенсація хронічної СН (рис. 3).

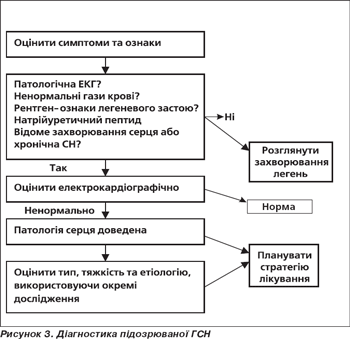
Дослідження, що розглядаються як необхідні у хворих на ГСН
Електрокардіограма
ЕКГ дає важливу інформацію щодо ЧСС, ритму, провідності і, часто, етіології. ЕКГ може вказувати на ішемічні зміни сегмента ST, вказуючи на патологію з підйомом сегмента ST або без підйому ST.
Рентгенографія ОГП
Рентгенографію ОГП слід виконувати щонайшвидше при надходженні усіх хворих на ГСН з метою оцінки ступеня легеневого застою та інших легеневих або серцевих ознак.
Аналіз газів артеріальної крові
Аналіз газів артеріальної крові оцінює оксигенацію (pO2), дихальну функцію (pCO2) і кислотно-лужний баланс (pH) та має бути оцінений у всіх хворих на тяжкий дихальний дистрес.
Лабораторні дослідження
Початкова діагностична оцінка хворих на ГСН включає повний аналіз крові, визначення рівня натрію, калію, сечовини, креатиніну, глюкози, альбуміну, печінкових ферментів і міжнародне нормалізоване відношення. Невеликий підйом рівня серцевого тропоніну може спостерігатися у хворих на ГСН без ГКС.
Натрійуретичний пептид
B-тип натрійуретичного пептиду (BNP-NT-proBNP), узятий в гострій фазі, має обгрунтоване негативне прогностичне значення для виключення СН. Немає жодного консенсусу щодо цінності рівня BNP або NT-proBNP при ГСН. Протягом миттєвого легеневого набряку або гострої мітральної регургітації рівень натрійуретичного пептиду може залишатися нормальним на час госпіталізації.
Ехокардіографія
Доплер-ехокардіографія — основний інструмент для оцінки функціональних і структурних змін, що лежать в основі ГСН або пов’язані з нею. Отримані дані часто визначають стратегію лікування.
Інструменти і моніторинг пацієнтів із ГСН
Контроль хворого із ГСН має бути початий щонайшвидше після надходження у відділення невідкладної допомоги, що відбувається паралельно з діагностичними заходами, спрямованими на визначення первинної етіології та відповіді до ініціальної стратегії лікування.
Неінвазивний моніторинг
У всіх критичних пацієнтів моніторинг є обов’язковим; шаблонним є спостереження температури, дихання, ЧСС, АТ, оксигенації, продукції сечі та електрокардіограма. Пульсоксиметрія має бути використана безперервно в будь-яких нестабільних пацієнтів, які лікуються, з фракцією інспірованого кисню (FiO2), що більша, ніж повітря.
Артеріальний доступ
Показанням до встановлення артеріального катетера є або потреба в безперервному аналізі артеріального тиску для визначення гемодинамічної нестійкості, або необхідність частих заборів зразків крові.
Центральний венозний доступ
Центральний венозний доступ забезпечує доступ до центрального кровообігу, тому корисний для вливання рідини, ліків, моніторингу центрального венозного тиску (ЦВТ) і венозного кисневого насичення (SVO2).
Катетер легеневої артерії
Катетер легеневої артерії (КЛА) може бути використаний в гемодинамічно нестійких пацієнтів, які не відповідають, як очікується, на традиційне лікування. Важливо мати чіткі завдання перед встановленням катетера.
Коронарна ангіографія
У випадках ГСН і доказів ішемії (наприклад, при нестійкій стенокардії або ГКС) коронарна ангіографія показана пацієнтам без жорстких протипоказань.
Організація лікування ГСН
Невідкладні цілі для поліпшення симптомів і стабілізації гемодинаміки подані у табл. 17. Терапія госпіталізованих хворих із ГСН вимагає добре розвиненої стратегії лікування з реалістичними завданнями і планом для ведення, що можна ініціювати перед розрядом (рис. 4).

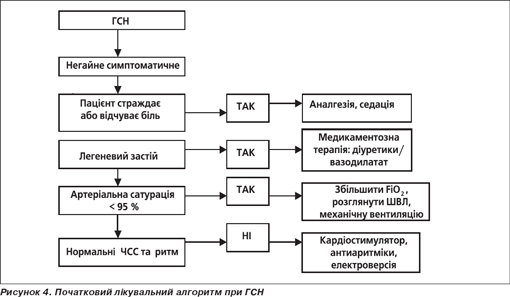
Наступний варіант ведення розглядається як необхідний у хворих із ГСН.
Кисень
Рекомендується призначати кисень настільки рано, наскільки це можливо в гіпоксемічних пацієнтів, щоб досягти кисневої насиченості артеріальної крові — > 95 % (> 90 % у пацієнтів із ХОЗЛ).
Неінвазивна вентиляція
— Неінвазивна вентиляція (НІВ) (без використання ендотрахеальної трубки) може проводитися різними способами, але краще із герметичною маскою. Неінвазивну вентиляцію з позитивним тиском на видоху (ПТВ) потрібно розглядати так рано, як це можливо, у кожного хворого на гострий кардіогенний набряк легень і з гіпертонічною гострою СН. НІВ має бути використана обережно при кардіальному шоці та правошлуночковій недостатності.
— Інтубацію та механічну вентиляцію слід обмежити кисневою маскою або НІВ у пацієнтів, у яких кисневе постачання не є адекватним, і у хворих із погіршенням дихальних розладів або виснажених, що оцінено за гіперкапнією.
Як використовувати НІВ
— ПТВ спочатку потрібно застосувати 5–7,5 см H2O і титрувати до клінічної відповіді аж до 10 см H2O. Постачання FiO2 має бути > 0,40.
— Зазвичай 30 хв/год, доки задишка не зменшиться і киснева насиченість не стане кращою без безперервного позитивного тиску в дихальних шляхах.
Морфій і його аналоги при ГСН
Застосування морфію потрібно розглядати на ранній стадії лікування пацієнтів із тяжкою ГСН, особливо якщо присутні ознаки тривожності, задишки, занепокоєння або болі в грудях. Морфій полегшує задишку й інші симптоми у хворих на ГСН і може покращувати взаємодію при застосуванні НІВ.
— Таблетки морфію 2,5–5 мг можуть бути призначені, як тільки лінія встановиться в пацієнтів із ГСН.
— Дихання необхідно контролювати.
— Нудота є загальним спільним побічним ефектом, через це слід скористатися антиблювотними препаратами.
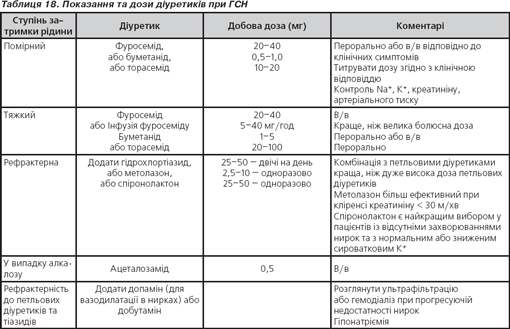
Петльові діуретики
Призначення в/в сечогінних засобів рекомендується в пацієнтів із ГСН за наявності вторинних симптомів щодо застою та рідинного перевантаження.
Надмірне лікування сечогінними засобами може призводити до гіповолемії та гіпонатріємії та збільшувати вірогідність гіпотонії при введенні іАПФ або БРА ІІ (табл. 18).
Вазодилататори
— Вазодилататори рекомендовані на ранньому етапі у пацієнтів із ГСН без гіпотензії (систолічний тиск < 90 мм рт.ст.) або з тяжкими стенозами клапанів. Рекомендовані дози вазодилататорів подані в табл. 19.
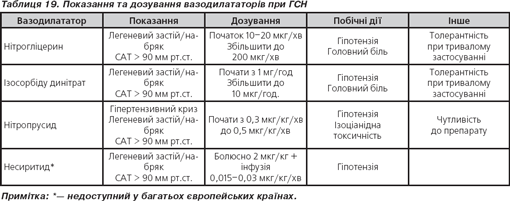
— Вазодилататори зменшують застій у легенях без значного впливу на об’єм рідини в цілому та підсилюють потребу міокарда в кисні, особливо у пацієнтів із ГКС.
Інотропні агенти
Рекомендовані дози інотропних агентів наведені в табл. 20.
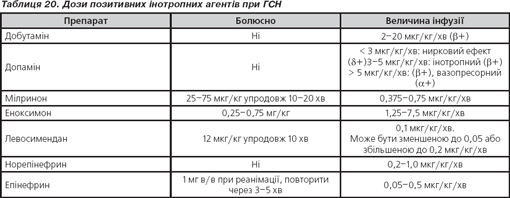
— Застосовуються у пацієнтів з утрудненим виведенням рідини внаслідок гіпоперфузії нирок або збереження застою у легенях, незважаючи на застосування вазодилататорів і/або диуретиків.
— Інфузія більшості інотропних агентів супроводжується підвищеним ризиком виникнення передсердних та шлуночкових аритмій. Рекомендовано подовжене клінічне спостереження та ЕКГ-контроль.
Добутамін
Добутамін — позитивний інотропний агент, що стимулює β1-рецептори, справляючи інотропний та хронотропний ефекти.
Допамін
— Допамін справляє специфічний стимулюючий вплив на допамінові рецептори, а у високих дозах стимулює також α- і β-адренорецептори.
— Високі дози допаміну призначаються у разі необхідності підтримання систолічного артеріального тиску, але разом із тим підвищується ризик виникнення тахікардії, аритмії та α-адреналінстимулюючого ефекту з вазоконстрикцією. Низькі дози допаміну часто комбінуються з високими дозами добутаміну.
Мілринон і еноксимон
Мілринон і еноксимон — друге покоління інгібіторів фосфодіестерази ІІІ, що використовуються в клінічній практиці. Мають інотропний та периферичний вазодилатуючий, гіповолемічний ефект, покращують скоротливу здатність міокарда, а також знижують опір периферичних судин.
Левосимендан
— Левосимендан — інотропний лікарський засіб, що підвищує чутливість кальцієвих каналів міоцитів до кальцію. Левосимендан призначений для лікування декомпенсованої серцевої недостатності. Застосовується внутрішньовенно у пацієнтів із тяжкою серцевою недостатністю, які потребують негайної ефективної медикаментозної терапії. Препарат підвищує скоротливість міокарда, спричинює вазодилатацію, знижує периферичний і легеневий опір судин.
— Після закінчення 24-годинної інфузії левосимендану гемодинамічний ефект триває від 7 до 9 днів. У цьому випадку інотропний ефект є самостійним у подразненні β-адренорецепторів, тому препарат використовується як альтернатива для пацієнтів, які отримують терапію β-блокаторами.
Вазопресори
Вазопресори (норепінефрин) не рекомендовані як препарати першої лінії. Вони сприяють відновленню артеріального тиску, але з часто неадекватною перфузією органів. Пацієнти з сепсисом, ускладненим ГСН, потребують застосування вазопресорів, оскільки кардіогенний шок зазвичай асоціюється з високим судинним опором. Усі вазопресори призначаються з обережністю, та їх уведення припиняють якнайшвидше.
Серцеві глікозиди
Метою лікування на догоспітальному етапі або у приймальному відділенні є покращення тканинної оксигенації, оптимізація гемодинамічних порушень, полегшення проявів симптомів, попередження ускладнень. На рис. 5 поданий алгоритм лікування залежно від САТ, а на рис. 6 — алгоритм лікування у разі порушення АТ та перфузії тканин.
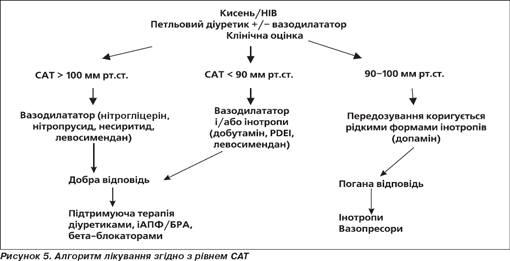
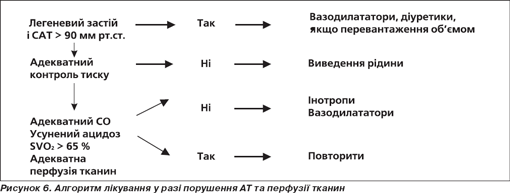
Лікування залежить від клінічної картини
Декомпенсована хронічна серцева недостатність. Рекомендовані вазодилататори разом із петльовим діуретиком. Інотропні агенти обов’язкові у разі гіпотензії і при симптомах гіпоперфузії органів.
Легеневий застій. Морфін зазвичай необхідний, особливо коли задишка супроводжується болем та тривогою. Вазодилататори рекомендовані, коли артеріальний тиск нормальний або високий, а діуретики — у пацієнтів із перевантаженням рідиною або у разі затримки рідини. Інотропні агенти обов’язкові у разі гіпотензії і при симптомах гіпоперфузії органів. Інтубація і штучна вентиляція легень необхідна для адекватної оксигенації.
Гіпертензивна СН. Показане контрольоване введення вазодилататорів і низькі дози діуретиків у пацієнтів із перевантаженням рідиною або із застоєм у легенях.
Кардіогенний шок. Рекомендоване введення рідини, якщо після застосування інотропу все ще спостерігається САТ < 90 мм рт.ст. Інтрааортне введення балонної помпи та інтубація мають бути зваженими. LVAD може розглядатися як потенційна причина повторної ГСН у відповідь на лікування (хірургія чи відновлення).
Правошлуночкова СН. Виведення рідини зазвичай не є ефективним. Інотропні агенти обов’язкові у разі гіпотензії та при симптомах гіпоперфузії органів.
ГСН і гострий коронарний синдром. У випадку ГКС, ускладненого ГСН, рання перфузія може покращити прогноз. Невідкладна хірургія показана для пацієнтів із механічними ускладненнями після гострого інфаркту міокарда. При кардіогенному шоці, спричиненому ГКС, питання про застосування інтрааортальної балонної помпи, коронарної ангіографії і реваскуляризації має бути вирішене якнайшвидше.
Керівництво з лікування пацієнтів із гострою декомпенсованою СН бета-блокаторами й іАПФ/БРА
Пацієнтам з погіршеним перебігом СН призначаються іАПФ/БРА по можливості. Дози бета-блокаторів можна знижувати поступово або відмінити. Лікування може перериватися або зменшуватись у випадку ускладнень (брадикардія, повна АV-блокада, тяжкий бронхоспазм або кардіогенний шок) і у випадку тяжкої ГСН і неадекватної відповіді на проведене лікування.
Бета-блокатори, іАПФ або БРА застосовуються у пацієнтів із ГСН, які знаходяться у стабільному стані, під час перебування в стаціонарі.
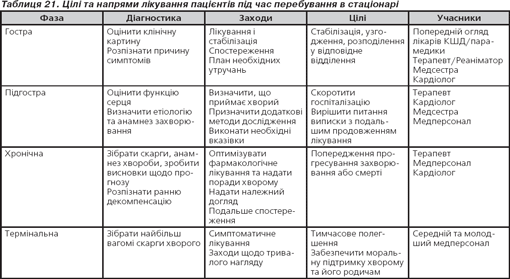
Догляд за хворими з ГСН
Керівництво має на меті поліпшити результати лікування хворих шляхом психологічної підтримки і забезпечення належного нагляду. У табл. 21 висвітлені цілі та напрями лікування пацієнтів під час перебування в стаціонарі.
Керівництво із СН
Керівництво із СН рекомендує госпіталізацію пацієнтів із СН та пацієнтів, які мають високий ризик.
Багато програм зосереджуються на симптоматичній госпіталізації хворих із симптомами СН, коли пацієнт має несприятливий прогноз та наявний високий ризик ускладнень. Рекомендоване раннє амбулаторне спостереження після виписки для об’єктивної оцінки клінічної картини та призначення адекватного лікування. Рекомендації включають певні складові компоненти, що наведені в табл. 22.

Паліативний догляд за хворими з серцевою недостатністю
Складові паліативного догляду наведені в табл. 23.

Пацієнти з клінічно вираженими симптомами, які майже не піддаються лікуванню та мають несприятливий прогноз, потребують паліативного підходу.
Підготували:
М.Р. Ільницька, В.В. Таранчук,
магістри кафедри пропедевтики
внутрішньої медицини № 1
І.С. Криворучко, клінічний ординатор
Національний медичний університет імені О.О. Богомольця
