Вступ
Травма грудопоперекового переходу є одним з найчастіших ушкоджень хребта і пов’язана як з високою частотою інвалідизації через поєднане ушкодження невральних структур хребтового каналу, так і зі значними витратами, що зумовлено вартістю хірургічних маніпуляцій і великою тривалістю періоду реабілітації. За даними деяких авторів, на ділянку грудопоперекового переходу припадає від 50 до 65 % переломів грудного та поперекового відділів хребта [1–4]. Грудопоперековий перехід, до якого в класичному розумінні належать два нижні грудні та два верхні поперекові хребці, є не анатомічно, а функціонально відокремленою зоною [5]. Саме специфічний патерн розподілу критичних навантажень, що формується в момент впливу травмувального зусилля, визначає унікальність цієї зони. Крім того, саме перехід досить ригідного грудного відділу в мобільний поперековий визначає специфіку виконання стабілізувальних втручань [6].
Незважаючи на значний досвід та накопичений практичний матеріал, не розроблено єдиного всеосяжного алгоритму терапії травматичних ушкоджень грудопоперекового переходу. Практично всі автори підтримують думку, що стабілізація зазначеної зони має бути більш жорсткою та надійною порівняно з іншими ділянками грудопоперекового відділу, але деталізація рекомендованих методів практично відсутня [7, 8].
Одним із основних інструментів стандартизації та уніфікації тактичних підходів є класифікація ушкоджень. Однак з огляду на те, що в основі всіх існуючих класифікацій лежить патоморфологія, закономірно, що окремої класифікації ушкоджень грудопоперекового переходу не запропоновано [9]. Нині для опису травм зазначеної зони використовують класифікації, що характеризують травматичні ушкодження всієї грудопоперекової ділянки. Оскільки стратегія і тактика терапії травм зони грудопоперекового переходу та інших зон грудного і поперекового відділів значно відрізняються, то використання уніфікованих підходів, що ґрунтуються на певній системі оцінки, може призвести до незадовільних результатів [10]. Тому метою цієї серії публікацій є детальне висвітлення сучасних класифікацій, які використовують для оцінки травматичних ушкоджень зони грудопоперекового переходу та визначення схеми, за допомогою якої на підставі запропонованих класифікаційних категорій можна було б обрати оптимальну тактику лікування постраждалих.
Класифікація в широкому розумінні є узагальненням, покликаним стати ефективним засобом комунікації. Процес узагальнення, який ґрунтується на загальних атрибутах об’єктів, з одного боку, дає змогу ідентифікувати групи, корисні для розуміння і прогнозування, з іншого — обов’язково передбачає відсікання певного рівня деталізації, тобто спрощення. Тому класифікація має надавати цінну інформацію про об’єкт, щоб виправдати втрату деталей. Крім того, узагальнення має ґрунтуватися на відмінних якостях кожної групи, які є досить помітними та значущими, щоб забезпечити послідовну категоризацію окремих об’єктів. Ці два важливі критерії складно застосовувати при класифікації травм хребта [11].
Недоліки багатьох існуючих класифікацій ушкоджень грудопоперекового відділу хребта добре відомі та задокументовані [12]. Незважаючи на значні успіхи у галузі візуалізації та хірургічних методів лікування, ці проблеми не усунуто. Фактично завжди існує дисбаланс між простотою використання та інформативністю. Раніше ми вже розглядали принципи та критерії ідеальної класифікації травматичних ушкоджень хребта [13]. Цей огляд присвячено добре відомій класифікації, запропонованій у 1994 р. проф. Friedrich Paul Magerl та співавт., яка тривалий час була стандартом при характеристиці травматичних ушкоджень грудопоперекового відділу [14].
Класифікацію розроблено за результатами аналізу даних 1445 постраждалих. При розробці базової класифікації використано концепцію T.E. Whitesides Jr., який припустив, що стабільність хребта визначає його можливість компенсувати вплив трьох основних векторів механічного впливу — компресії, дистракції та ротації [15]. Відповідно, позамежний вплив зазначених чинників формує три основні типи ушкоджень: стискальне навантаження призводить до формування компресійних або вибухових ушкоджень (тип А), дистракційне зусилля визначає ушкодження передньої та задньої опорних колон (тип В), осьовий крутильний момент спричиняє ротаційні ушкодження (тип С).
До запропонованої F. Magerl та співавт. класифікації найчастіше використовували класифікацію F. Denis, яка поділяє ушкодження на легкі та тяжкі [16]. Серед останніх виділяють 5 типів: А, B, C, D і E. Класифікація ґрунтувалася на принципі трьох опорних колон: передня колона — дві передні третини тіла хребця і диска та передня поздовжня зв’язка, середня колона — задня третина тіла хребця і диска та задня поздовжня зв’язка, задня колона — дуга хребця, фасеткові суглоби та відповідний капсульно-зв’язковий апарат. У подальшому триколонну концепцію було переглянуто. На думку деяких авторів, середній стовпець не підходить для використання як критерій типу ушкодження, оскільки є віртуальним стовпцем, а не анатомічною структурою [11]. Тому система, запропонована F. Magerl та співавт., ґрунтується на розробленій набагато раніше двоколонній концепції E.A. Nicoll: передня колона — тіло хребця з передньою та задньою поздовжньою зв’язкою та міжхребцевим диском, задня колона — дуга хребця з відростками, фасетковими суглобами та капсульно-зв’язковим апаратом [17]. Ізольовані переломи поперечного або остистого відростка у цій класифікації не враховані. Повна структурна схема класифікації наведена в табл. 1.
/6.jpg)
/7.jpg)
В аналізованій класифікації травми ієрархічно ранжовані відповідно до тяжкості — від типу А до типу С і аналогічно в межах кожного типу, наприклад від А1 до А3. Твердження авторів, що наростання ступеня тяжкості безпосередньо корелює з оптимальною тактикою ведення пацієнтів, за даними проведених в подальшому досліджень, є суперечливим [18].
Детальний огляд класифікації
Компресійні ушкодження (тип А)
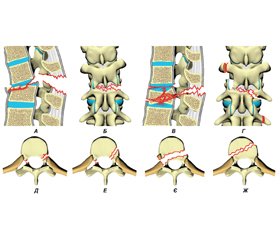
Основною відмінністю ушкодження типу А від інших видів травм є ураження лише передньої опорної колони (рис. 1–3). Патоморфологічні зміни визначаються впливом травмувального зусилля, спрямованого вздовж осі, близької до осі хребта, що спричиняє ушкодження лише тіла хребця. Механізмами можуть бути компресія, зокрема комбінована з нахилом вперед, убік або з ротацією. При цьому саме компресійний компонент має головне значення. Основними ознаками ушкоджень типу А є зменшення висоти тіла хребця, збереження заднього зв’язкового комплексу та відсутність зміщення в сагітальній площині.
Група A1: вбиті переломи
Вбиті переломи характеризуються деформацією тіл хребців за рахунок компресії губчастої кістки, при цьому її фрагментації не спостерігається. Задній стовп інтактний. Звуження хребтового каналу не відбувається. Ушкодження стабільні, неврологічний дефіцит трапляється дуже рідко.
A1.1: вбитий перелом замикальної пластинки. При такому типі ушкодження замикальна пластинка часто має форму пісочного годинника (рис. 1А). Можливе незначне зменшення висоти передньої стінки тіла хребця із формуванням клина до 5°. Задня стінка тіла хребця інтактна. Цей тип найхарактерніший для ювенільних чи остеопоротичних переломів.
A.1.2: вбитий клиноподібний перелом. Втрата висоти передньої стінки тіла хребця призводить до ангуляції понад 5°. Задня стінка тіла хребця залишається інтактною (рис. 1Б). Пошкоджуватися може як верхня замикальна пластинка (верхній клиноподібний перелом — A1.2.1), так і нижня (нижній клиноподібний перелом — A1.2.3). У деяких випадках має місце деформація в передньобічному напрямку (латеральний клиноподібний перелом — A1.2.2), що часто призводить до сколіотичної деформації.
A1.3: колапс тіла хребця. Пошкодження характеризується симетричною втратою висоти тіла хребця без значної екструзії уламків (рис. 1В). У поєднанні з вираженою ретенцією замикальних пластинок тіло хребця має форму «риб’ячого хребця». Хребтовий канал найчастіше не компримований, але виражена компресія може супроводжуватися екструзією фрагментів і ушкодженням невральних структур. Пошкодження найхарактерніші для остеопоротичних нетравматичних чи травматичних переломів. З огляду на схожу рентгенологічну картину такі ушкодження слід диференціювати з повними вибуховими переломами А3.3 (рис. 3), але колапс тіла не супроводжується утворенням видимих кісткових фрагментів [19].
Група A2: осколкові переломи
Осколкові переломи характеризуються розщепленням тіла хребця в коронарній або сагітальній площині з різним ступенем дислокації основних фрагментів. При значному зміщенні кісткових уламків простір між ними виповнюється матеріалом диска, що перешкоджає консолідації. Задня опорна колона не ушкоджується. Неврологічний дефіцит трапляється рідко.
A2.1: сагітальний перелом, що розколює. За даними авторів, такі ушкодження в грудопоперековому відділі хребта трапляються рідко. Зазвичай вони виникають як супутнє ураження при ротаційних вибухових переломах.
A2.2: коронарний перелом, що розколює. Ушкодження характеризується відносно гладкою лінією перелому, що проходить крізь тіло хребця у коронарній проєкції з незначним діастазом. Задня стінка тіла хребця залишається інтактною (рис. 1Г). Відносно стабільна травма [20].
A2.3: кліщеподібний перелом. При такому вигляді ушкодження центральна частина тіла хребця частково або повністю роздроблена та виповнена фрагментами міжхребцевого диска. Передній основний фрагмент помітно зміщений уперед (рис. 1Д). Морфологія ушкодження визначає значне зниження опору стисненню при згинанні, можливе формування несправжнього суглоба.
Група A3: вибухові переломи
Ушкодження характеризується частковою чи повною фрагментацією тіла хребця з відцентровим поширенням уламків. Фрагменти задньої стінки ретропульсують у хребтовий канал і часто є причиною неврологічних порушень. Задній зв’язувальний апарат інтактний. При ушкодженнях А3 може мати місце вертикальний перелом дуги, що проходить крізь ніжку чи остистий відросток, який, на думку авторів, не має важливого значення для формування нестабільності. При неповних вибухових переломах (А3.1, А3.2) виділяють верхній, нижній та латеральний варіанти. У латеральних випадках з вираженою ангуляцією у передній поверхні може бути дистракційне ураження на опуклому боці. Частота ураження нервової системи висока та значно збільшується від підгрупи до підгрупи.
A3.1: неповний вибуховий перелом. Характерною картиною є ушкодження однієї (верхньої чи нижньої) половини тіла хребця, інша половина є інтактною (рис. 1Е). Стабільність цих ушкоджень знижена при флексії/компресії. Зокрема, фрагменти задньої стінки тіла хребця можуть надалі ретропульсувати в хребтовий канал під впливом осьових або згинальних навантажень.
A3.2: осколково-вибуховий перелом (рис. 2). При цій травмі, докладно описаній S. Lindahl та співавт. у 1983 р., одна половина хребця (найчастіше верхня) фрагментована, а інша розщеплена сагітально [21] (рис. 2В, Г). Пластинка дуги або остистий відросток розщеплені по вертикалі (рис. 2А). Порівняно з попередньою підгрупою осколково-вибуховий перелом є нестабільнішим при згинанні/стисканні і частіше супроводжується неврологічними розладами.
A3.3: повний вибуховий перелом. Характеризується фрагментацією всього тіла хребця. Повні вибухові переломи вкрай нестабільні при флексійно-компресійному впливі, що може призвести до додаткової втрати висоти тіла хребця та діастазу уламків. Хребтовий канал найчастіше значно компримований фрагментами задньої стінки, тому велика частота неврологічних розладів. Серед повних вибухових переломів автори виділили такі підтипи:
A3.3.1: кліщеподібний вибуховий перелом. Основною відмінністю від простого кліщеподібного перелому (А2.3) є ушкодження задньої стінки тіла хребця зі зміщенням кісткових фрагментів у хребтовий канал. Дуга хребця зазвичай залишається інтактною.
A3.3.2: повний згинальний вибуховий перелом. При такому ушкодженні фрагментоване тіло хребця має клиноподібну форму, що призводить до кіфотичного викривлення хребта. Пластинка дуги або остисті відростки розщеплені по вертикалі.
A3.3.3: повний осьовий вибуховий перелом. Характеризується відносно рівномірним зменшенням вертикального розміру тіла хребця (рис. 3). Пластинка або остисті відростки розщеплені по вертикалі.
Тип B: дистракційні ушкодження передньої та задньої опорних колон
Основною патоморфологічною ознакою ушкоджень типу В є поперечний розрив однієї чи обох опорних колон. Згинання/дистракція спричиняє розрив та діастаз заднього опорного комплексу (групи B1 і B2), тоді як гіперекстензія з передньозаднім зсувом або без цього зумовлює ушкодження та діастаз фрагментів передніх структур (група B3).
При травмах типу В1 і В2 лінія ушкодження передніх опорних структур може проходити або крізь міжхребцевий диск, або крізь тіло хребця, визначаючи один з варіантів ушкодження типу А. Тому для детальнішого опису комплексу травматичних змін автори рекомендують, крім зазначення типу і підтипу В ураження, деталізувати тип А. Однак, за даними аналізу літератури, це робиться доволі рідко. Дистракційні ушкодження припускають можливість зсувів у сагітальній площині: підвивихів чи вивихів. Ступінь нестабільності такого виду травм значно варіює, але всі вони віднесені до нестабільних ушкоджень. Частота неврологічних розладів вища, ніж при ушкодженнях типу А.
Група B1: травми з переважним ушкодженням заднього зв’язкового комплексу
Основною ознакою таких ушкоджень є розрив заднього зв’язкового комплексу з двобічним підвивихом, вивихом чи переломом фасеткових суглобів. Пошкодження комбінується або з поперечним розривом диска, або з переломом тіла хребця типу А. Ступінь нестабільності варіабельний: підвивихи нестійкі лише при згинанні, вивихи — при згинанні та зміщенні. Пошкодження В1, пов’язані з нестабільним компресійним переломом тіла хребця типу А, додатково нестабільні при осьовому навантаженні.
B1.1: ушкодження лігаментозних структур заднього опорного комплексу у поєднанні з поперечним розривом диска. Виділяють такі підтипи:
B1.1.1: згинальний підвивих. Цей вид травми характеризується лише дискозв’язковим ураженням. Патоморфологічна картина представлена ушкодженням заднього зв’язкового апарату у поєднанні з частковим відривом фіброзного кільця від заднього або переднього краю замикальної пластинки (рис. 4А). Неврологічний дефіцит трапляється рідко.
B1.1.2: передній вивих. Характеризується повним вивихом фасеткових суглобів і зміщенням тіла хребця, розташованого вище, вперед, що спричиняє компресію хребтового каналу (рис. 4Б). У зв’язку з анатомічними особливостями грудопоперекового відділу такий вид ушкоджень на відміну від шийного відділу трапляється рідко.
B1.1.3: згинальний підвивих або передній вивих із переломом суглобових відростків. Характеризується поєднанням ушкоджень В1.1.1 чи В1.1.2 із двобічним переломом фасеткових суглобів (рис. 4В). Пошкодження менш стійке до зміщення в сагітальній площині.
B1.2: ушкодження заднього зв’язкового комплексу в поєднанні з переломом тіла хребця типу А. Таке поєднання спостерігається у випадках, коли вектор дистракційної дії проходить близько до задньої стінки тіла хребця, що одночасно призводить до формування поперечного розриву задньої колони та компресійного ушкодження тіла хребця, що відповідає типу А.
B1.2.1: згинальний підвивих у поєднанні з переломом типу А. Травма нестабільна при згинанні та осьовому стисканні, що пов’язано з порушенням компресійної резистентності тіла хребця (рис. 4Г, Д, Е). Зазвичай підвивих відбувається у верхніх фасеткових суглобах компримованого хребця, описано також поодинокі випадки вивиху в нижніх фасеткових суглобах при вибухових переломах. Пошкодження невральних структур визначається кіфотичною ангуляцією чи ретропульсацією фрагментів у хребтовий канал.
B1.2.2: передній вивих у поєднанні з переломом типу А (рис. 4Є). Ступінь нестабільності, а також ризик ушкодження нервової системи є більшим, ніж при описаних вище ушкодженнях. Відрізняється від B1.2.1 наявністю зсуву краніально розташованного хребця вперед.
B1.2.3: згинальний підвивих або передній вивих із двобічним переломом фасеткових суглобів, асоційованим з переломом типу А. У грудному відділі хребта та в зоні грудопоперекового переходу таке ушкодження найчастіше поєднується з повним вибуховим переломом (рис. 4Ж). Пошкодження суглобового відростка може поширитись на ніжку дуги. Травма дуже нестабільна, особливо при передньому зсуві, та часто супроводжується грубою неврологічною симптоматикою.
Група B2: травми з переважним ушкодженням кісткових структур заднього опорного комплексу
Головним критерієм такого ушкодження є поперечний розрив заднього опорного комплексу, що проходить крізь пластинку, ніжки дуги та остистий відросток. Закономірно спостерігається ушкодження міжостистої і надостної зв’язок. Як і в групі В1, ушкодження задніх опорних структур може бути пов’язане або з поперечним розривом диска, або з переломом тіла хребця типу А. Однак, як зазначають автори, у межах типу А немає ушкодження тіла хребця, яке відповідало б поперечному перелому двох опорних колон. За винятком поперечного двоколонного перелому, ступінь нестабільності, а також частота неврологічного дефіциту дещо вищі, ніж при ушкодженнях В1.
B2.1: поперечний перелом двох опорних колон. Поперечний двоколонний перелом зазвичай виникає у верхніх сегментах поперекового відділу хребта чи зоні грудопоперекового переходу (рис. 5А). Перелом нестабільний при згинанні. Неврологічний дефіцит трапляється рідко, але часто супроводжується закритою абдомінальною травмою (понад 50 % випадків). Відомий як перелом Чанца або перелом «ременя безпеки» [22, 23].
B2.2: ушкодження заднього опорного комплексу переважно кісткове у поєднанні з поперечним розривом диска.
B2.2.1: перелом ніжки дуги у поєднанні з ушкодженням міжхребцевого диска. Ушкодження характеризується горизонтальним переломом дуги, що переходить донизу крізь основу ніжки на міжхребцевий диск.
B2.2.2: ушкодження крізь міжсуглобову частину та міжхребцевий диск (згинальний спондилоліз) (рис. 5Б). Такий тип ушкодження при мінімальному зміщенні практично не призводить до неврологічних розладів, але, за даними авторів, додавання флексійно-ротаційного компонента спричиняє звуження хребтового каналу і травму невральних структур.
B2.3: ушкодження заднього опорного комплексу переважно кісткове у поєднанні з переломом тіла хребця типу А.
B2.3.1: перелом ніжки дуги у поєднанні з компресійним переломом тіла типу А. Ушкодження заднього опорного комплексу відповідає B2.2.1.
B2.3.2: ушкодження крізь міжсуглобову частину в комбінації з переломом тіла типу А. Патоморфологічні зміни заднього комплексу відповідають B2.2.2. Ушкодження передньої колони найчастіше представлене неповним нижнім варіантом типу А (рис. 5В).
Група B3: ушкодження переднього опорного комплексу, що проходить крізь міжхребцевий диск
Травма має гіперекстензійний характер і досить рідко обмежується ізольованим ушкодженням передньої колони. Найчастіше страждає як передній, так і задній опорний комплекс. Класично описана F. Denis та J.K. Burkus унаслідок прямого травмувального впливу ззаду, іноді згадується як перелом лісоруба [24]. Нерідко супроводжується сагітальним зсувом, причому переднє зміщення може спостерігатися при травмах B3.1 і B3.2, тоді як заднє характерне для підгрупи B3.3 [25].
B3.1: гіперекстензійний підвивих. Диско-зв’язувальне ушкодження, що спонтанно вправляється. У зв’язку з відсутністю кістково-травматичних змін його складно діагностувати. Непрямою ознакою є розширення дискового простору (рис. 5Г). Гіперекстензійні підвивихи можуть комбінуватися з переломом пластинки дуги, суглобових відростків або основи ніжки.
B3.2: гіперекстензійний спондилоліз. Є комбінацією ушкодження передньої колони — розриву міжхребцевого диска і передньої поздовжньої зв’язки з двобічним ураженням фасеткових суглобів (рис. 5Д). Трапляється рідко, причому в поперековому відділі практично не спричиняє неврологічних розладів, а в грудному — завжди зумовлює грубу неврологічну симптоматику.
B.3.3: задній вивих. Це одне з найтяжчих ушкоджень, що часто супроводжується повною параплегією. Характеризується повним розривом передньої та задньої поздовжніх зв’язок, руйнуванням міжхребцевого диска, ушкодженням міжостистої та надостистої зв’язки, капсули фасеткових суглобів і діастазом міжсуглобової щілини (рис. 5Е). Трапляється рідко.
Тип C: травми переднього та заднього опорного комплексу з ротацією
Основними ознаками ушкоджень типу С є ротаційне зміщення, що супроводжується ушкодженням обох опорних колон. Часто реєструють зміщення у будь-якій площині, часткове або повне ушкодження диско-зв’язкового апарату. Переломи суглобових відростків зазвичай однобічні. Асиметричні переломи тіл хребців.
Із багатьох видів ушкоджень виділено три групи, до яких віднесено ушкодження з подібною морфологічною картиною: 1) тип А в комбінації з обертанням,
2) тип Б у комбінації з обертанням, 3) ротаційно-зсувні ушкодження. За рідкісним винятком, ротаційні ушкодження є найтяжими ушкодженнями грудного і поперекового відділів хребта і пов’язані з найбільшою частотою неврологічного дефіциту.
В оригінальній класифікації не наведено детального опису підтипів С ушкоджень. Передбачається, що будь-які ознаки ротації на тлі морфології типу А і В формують підтипи С1 і С2. Переломи поперечних відростків є основною ознакою ротаційних ушкоджень поперекового відділу хребта. Отже, навіть якщо вони видаються ізольованими, їх наявність завжди є приводом для інтенсивного пошуку прихованої травми типу С.
Група C1: тип A з ротацією
У цю групу входять ротаційні вбиті, осколкові та вибухові переломи. При ураженнях типу А з ротацією одна бічна стінка тіла хребця часто залишається інтактною.
С1.1: комбінація вбитого перелому з ротацією. Характеризується асиметрією ураження тіла хребця, однобічним ушкодженням фасеткових суглобів, порушеним співвідношенням остистих відростків у зоні перелому (рис. 6А, Б).
С1.2: осколковий перелом із ротацією. Морфологія ушкодження тіла відповідає групі А2. Лінія перелому найчастіше проходить навскіс — між сагітальною та коронарною площинами і може зачепити декілька суміжних тіл (рис. 6Д–Ж). При значному діастазі уламків на спондилограмі у бічній проєкції може візуалізуватися фантомний хребець. Ротаційний компонент характеризується однобічним або двобічним ураженням фасеток, можливі переломи дуги.
С1.3: комбінація вибухового перелому із ротацією. Неповні вибухові переломи з ротацією (С1.3.1) характеризуються широким спектром асиметрії ушкодження тіла хребця — від однієї інтактної бічної стінки до абсолютно симетричного ушкодження. Зазвичай спостерігається значне ушкодження заднього опорного комплексу — двобічні переломи фасеткових суглобів, переломи ніжки чи пластинки дуги. Осколково-вибуховий перелом певню мірою дублює A3.2, але з однобічним ураженням заднього опорного комплексу та можливою ротацією. При повному вибуховому переломі (С1.3.3) має місце фрагментація тіла хребця з асиметрією висоти його бічних стінок (рис. 6В, Г). Ушкодження заднього опорного комплексу варіабельні, що, можливо, зумовлено різним розташуванням точки обертання.
Група C2: тип B з ротацією
Найчастіше трапляються ушкодження С2. За даними авторів, є різні варіанти однобічного підвивиху, тоді як інші види трапляються рідко.
С2.1: група ушкоджень, морфологія яких практично повністю дублює травми з переважним ушкодженням заднього комплексу зв’язку (група В1). Однак ушкодження заднього опорного комплексу лише однобічні. У разі відсутності ушкоджень тіл хребців та руйнування лише міжхребцевого диска (С1.2.1) ротаційний компонент зазвичай добре виражений, що значно полегшує діагностику (рис. 7А–В).
С2.2: травми з переважним ушкодженням кісткових структур заднього опорного комплексу із ротаційним компонентом. Вкрай нестабільне ушкодження. Патоморфологія близька до В2, але задній комплекс ушкоджений асиметрично, є ознаки ротації (рис. 7Г, Д). Значно частіше реєструють травми з ушкодженням тіла хребця (С2.2.3), ніж із ушкодженням міжхребцевого диска (С2.2.2).
С2.3: екстензійно-ротаційні ушкодження. Трапляються рідко, переважно у пацієнтів із хворобою Бехтерева. Характерний діастаз міжхребцевого простору, ротаційне зміщення і асиметрія ушкодження заднього опорного комплексу. Описано поодинокі випадки однобічного заднього вивиху.
Група C3: ротаційно-зсувні ушкодження
Морфологія характеризується ушкодженням двох опорних колон хребта із ротацією. Травми дещо схожі з B2.1, але майже завжди, крім ротації, наявний «зсув» — зміщення в сагітальній чи фронтальній площині. Ушкодження вкрай нестабільні. Залежно від проєкції лінії перелому автори виділяють два підтипи.
С3.1: характеризується практично горизонтальною лінією перелому, що проходить крізь тіло хребця та задній опорний комплекс (рис. 7Е, Є). Частим варіантом С3.1 є перелом Холдсворда (Holdsworth slice fracture), який характеризується ушкодженням тіла біля основи замикальної пластинки [14, 26].
С3.2: перелом характеризується косою лінією перелому. Може зачіпати одне або два тіла. Через повну втрату опороздатності тіла та повного ушкодження зв’язкового апарату практично в усіх випадках спостерігається зісковзування фрагментів (рис. 7Ж). Такі ушкодження є основною причиною формування травматичного спондилоптозу.
Загальні клінічні ознаки травматичних ушкоджень
Тип А
На відміну від інших видів травм ушкодження типу А можуть не порушувати загальну стабільність травмованого сегмента. Основною та єдиною скаргою є помірні больові відчуття. Пацієнти можуть перебувати у вертикальному положенні та самостійно пересуватися. Нестабільні ушкодження супроводжуються вираженим больовим синдромом і зниженням рухливості хворих. Значна клиноподібна деформація тіла хребця може зумовлювати локальний кіфоз, що виявляється пальпаторно. Набряк м’яких тканин спини і підшкірна гематома нехарактерні, оскільки ушкодження заднього комплексу якщо і наявні, то зазвичай незначні та не зачіпають м’які тканини.
Основні рентгенологічні ознаки ушкоджень типу А: зменшення висоти задньої стінки тіла хребця при її переломі та зміщенні фрагментів у хребтовий канал. Пролабування відбувається лише дорзально, а не краніально. Ротація уламків не спостерігається. У разі ушкодження пластинки дуги лінія перелому завжди проходить вертикально. Можливе незначне збільшення вертикальної відстані між остистими відростками. Зміщення в горизонтальній площині при ушкодженнях типу А не спостерігається.
Тип В
Фактично патогномонічною ознакою флексійно-дистракційних ушкоджень є виражена болючість при пальпації ділянки перелому, набряклість м’яких тканин спини та підшкірна гематома. Найчастіше пальпаторно визначається значне збільшення міжостистого проміжку чи ступінчасте розташування остистих відростків, притаманне вивиху. Кіфотична деформація спостерігається досить часто.
Зі значного різноманіття рентгенологічних ознак, що спостерігаються при цьому типі травм, найхарактернішим є наявність симетричного ураження заднього опорного комплексу, підвивиху або вивиху, який завжди двобічний. Майже завжди спостерігається збільшення відстані між остистими відростками. Кіфотична деформація варіабельна. Досить характерним є сагітальне зміщення хребців, частіше вперед і значно рідше назад. Лінія перелому елементів заднього опор-ного комплексу проходить на відміну від ушкоджень типу А в горизонтальній або косій площині. Характерними є осколкові переломи замикальних пластинок, які при ушкодженнях В3 трапляються практично в усіх випадках. При комбінації типу В з осколковим переломом тіла хребця кісткові фрагменти можуть зміщуватися в хребтовий канал не лише дорзально, а і краніально, зрідка — каудально. За наявності великого кісткового фрагмента характерне його обертання. У такому разі на томограмах видно, що поверхня, яка містить задню частину замикальної пластинки, обернена до тіла хребця.
Тип С
При ротаційних типах травм клінічна картина дуже варіабельна і переважно визначається вираженою нестабільністю ушкоджень. Характерна локальна болючість у зоні ушкодження, яка зумовлена великим ушкодженням заднього опорного комплексу. Найчастіше виражені болі виникають при мінімальних ротаційних зсувах, наприклад, при поворотах пацієнтів, які перебувають у положенні лежачи. Часто спостерігається асиметрія болю — найчастіше переважає один бік.
Рентгенологічна картина завжди супроводжується великими кістково-травматичними ушкодженнями. Поряд з патоморфологічними змінами, що визначаються типами А або В, характерна наявність ротаційного компонента, який виявляється розбіжністю ліній, що проходять крізь остисті відростки вище та нижче за рівень травми, наявністю однобічного підвивиху або вивиху. Однобічний перелом поперечних відростків та/або ребер завжди свідчить про наявність ротаційного компонента.
Загальна стратегія терапії
Як зазначено вище, травматичному ушкодженню грудопоперекового переходу, незважаючи на значну частку в структурі всіх переломів грудного та поперекового відділів хребта, приділяється дуже мало уваги. Так, пошуковий запит у системі PubMed сформований за такими ключовими словами, як «thoracolumbar junction»[Title] AND («fractur»[All Fields] OR «fractural»[All Fields] OR «fracture s»[All Fields] OR «fractures, bone»[MeSH Terms] OR («fractures»[All Fields] AND «bone»[All Fields]) OR «bone fractures»[All Fields] OR «fracture»[All Fields] OR «fractured»[All Fields] OR «fractures»[All Fields] OR «fracturing»[All Fields] OR («injurie»[All Fields] OR «injuried»[All Fields] OR «injuries»[MeSH Subheading] OR «injuries»[All Fields] OR «wounds and injuries»[MeSH Terms] OR («wounds»[All Fields] AND «injuries»[All Fields]) OR «wounds and injuries»[All Fields] OR «injurious»[All Fields] OR «injury s»[All Fields] OR «injuryed»[All Fields] OR «injurys»[All Fields] OR «injury»[All Fields], виявив 106 публікацій, з них стратегії і тактиці хірургічного втручання присвячено лише 59. Оскільки детальний аналіз зазначеної вибірки виходить за межі завдань, поставлених під час підготовки цього огляду, наводимо лише основні моменти:
— при аналізі ушкоджень з однаковою частотою використовують класифікацію F. Magerl та співавт. і A.R. Vaccaro та співавт. [20, 27–30];
— найбільшу увагу приділють хірургічній тактиці вибухових переломів грудопоперекового переходу (А3 за класифікацією F. Magerl) [31–38];
— концепція консервативної терапії вбитих та осколкових переломів (А1 та А2) ставиться під сумнів. Деякі автори демонструють перевагу використання малоінвазивних та перкутанних методів порівняно з фіксацією корсетом [20, 29];
— при хірургічному лікуванні травматичних ушкоджень грудопоперекового переходу застосовують передні, задні та комбіновані доступи. Більшість авторів переконані, що ізольований задній доступ є найдоцільнішим в абсолютній більшості випадків [39–42];
— питання про довжину задньої транспедикулярної фіксації не вирішено [43, 31, 44–47];
— поодинокі роботи присвячені хірургічному лікуванню складних ротаційних ушкоджень (тип С) [48, 28];
— флексійно-дистракційні ушкодження грудопоперекового переходу є найменш вивченою патологією [49].
Основні переваги та недоліки
Відповідно до сучасних уявлень доказова медицина — це сумлінне, чітке, розумне та логічне використання об’єктивних фактів при прийнятті рішень щодо методу лікування конкретного пацієнта. Метою доказової медицини є розширення використання високоякісних досліджень після прийняття клінічних рішень. Фактично одним із базових інструментів, які сприяють оптимізації тактичної спрямованості будь-якого лікувального заходу, є ранжування пацієнтів за категоріями, у межах яких певний метод лікування має абсолютну або відносну перевагу над іншими методами, враховуючи як медичні, так і економічні критерії. Отже, застосування адекватної та клінічно спрямованої класифікації є необхідною умовою підвищення ефективності терапії будь-якого захворювання або ушкодження, зокрема травм грудопоперекового переходу, які розглянуто в цьому огляді. Незважаючи на таку сувору аргументацію, досі не розроблені абсолютні критерії відповідності класифікації принципам доказової медицини.
Ідея створення оптимальної класифікації для травматичних ушкоджень грудопоперекового відділу хребта не нова. Так, історично, з розширенням уявлень про біомеханіку травми, патоморфологію травматичних змін, а також у міру впровадження до клінічної практики досконаліших методів візуалізації класифікації модифікувалися та ускладнювалися [11, 14, 16, 50, 51]. У 2002 р. S.K. Mirza та співавт. опублікували великий огляд існуючих на той час класифікацій і виділили основні критерії «ідеальної» класифікації травматичних ушкоджень грудопоперекового відділу хребта [52]:
Ідентифікація та термінологія:
— дає змогу ідентифікувати будь-який характер ушкодження;
— є цілісною, всебічною та всеосяжною;
— має унікальне значення для кожної визначальної категорії;
— має чітку і коротку термінологію;
— має описову термінологію.
Травма та лікування:
— описує патогенез перелому (біологічна характеристика);
— відбиває механізм травмування (біомеханічна характеристика);
— містить інформацію про тяжкість травми;
— керівництво з тактики лікування.
Характеристики:
— клінічні, що легко диференціюються;
— рентгенографічні, що диференціюються;
— відмітні клінічні;
— відмітні патологічні.
Неврологічні чинники:
— описує картину неврологічного ушкодження;
— розрізняє етіологію неврологічних розладів;
— визначає ступінь тяжкості неврологічного ушкодження.
Оцінює:
— ступінь тяжкості ушкодження зв’язок;
— ступінь тяжкості кісткової травми;
— об’єднує анатомічну картину характеру перелому.
Прогностичні чинники:
— прогнозує кінцеві результати лікування;
— прогнозує ризик деформації;
— прогнозує ризик вторинного ушкодження невральних структур;
— прогнозує загальну тенденцію розвитку захворювання;
— є інструментом для майбутніх досліджень.
Зрозуміло, що розробка класифікації, яка б задовольняла всім зазначеним вимогам, є нездійсненним завданням. Необхідний рівень деталізації зробив би застосування такої системи у клінічній практиці практично неможливим.
У 2010 р. J.J. van Middendorp та співавт. запропонували менший перелік критеріїв, які більшою мірою задовольняють вимогам доказової медицини [53].
1. Чіткі визначення без двозначності та свободи тлумачення. Класифікація не має містити суб’єктивні терміни, такі як «мінімальний», «проміжний» або «тяжкий», які можна трактувати на підставі власного досвіду [54]. Ідеальна система класифікації має забезпечувати мінімальну варіабельність між фахівцями з різним клінічним досвідом [55].
2. Всеосяжні та взаємозаперечні категорії. Система класифікації має охоплювати всі ушкодження клінічно значущих структур. З’ясування того, які саме структури є клінічно значущими, потребує додаткової верифікації. Певна травма хребта має бути віднесена лише до однієї категорії [56].
3. Чітко розпізнавальні репрезентативні графічні ілюстрації. Оскільки класифікації переломів переважно ґрунтуються на діагностичних зображеннях, графічні ілюстрації є ефективним засобом спрощення та роз’яснення [57].
4. Простота та практичність для рутинного використання. В ідеалі система класифікації не має містити велику кількість параметрів, кожен із яких потребує різних комплексних чи економічно неефективних діагностичних втручань [58].
5. Обмежена кількість категорій. Пошук ідеальної системи класифікації завжди ускладнювався існуванням протиріччя між великою кількістю можливих патернів ушкодження хребта, скороченням інформації та клінічною значущістю. Показано, що надійність системи класифікації знижується зі збільшенням кількості підкатегорій [59]. Для чіткого ієрархічного розуміння підкатегорії в ідеалі мають містити докладніші характеристики травм, ніж основні категорії.
6. Характеризується збільшенням ступеня тяжкості. Клінічна користь класифікації травм хребта поліпшується, якщо категорії ранжують за ступенем тяжкості. Це може вказувати на необхідність складнішої терапії, найгірший прогноз або підвищений ризик ускладнень [58].
7. Кожна (під)категорія має літерно-цифровий код. Застосування системи класифікації літерно-цифрового кодування є остаточним методом стиснення інформації про характеристики травм [57]. Ефективність літерно-цифрової системи кодування у тому, що вона використовує візуалізацію категорій травм лікарями, яка ґрунтується лише на декількох символах.
8. Характеристики ушкодження легко помітні на діагностичних зображеннях.
Однак об’єктивно та чітко сформульовані критерії в більшості випадків оцінюють суб’єктивно. Нині єдиними об’єктивними критеріями оцінки класифікації є її надійність і точність [60].
Надійність або відтворюваність класифікації означає, що різні фахівці повинні мати змогу отримувати однакові результати при використанні класифікації (inter-rater reliability) або один користувач повинен мати можливість отримувати узгоджені результати, класифікуючи одні й ті самі переломи у різний час (intrа-rater reliability). Основною умовою досягнення високої відтворюваності є обмежена кількість легко та чітко диференційованих критеріїв, комбінація яких точно і недвозначно визначає класифікаційну категорію.
Точність класифікації характеризує, наскільки точно комбінація запропонованих критеріїв дає змогу визначити справжній характер ушкодження. Однак оцінка надійності системи класифікації переломів не гарантує точності.
Обидва описані параметри можуть бути розраховані статистичними методами і відповідно мають цифрове відображення. У більшості випадків як критерій оцінки використовується коефіцієнт κ, а саме Cohen’s kappa для оцінки двох серій або Fleiss’ kappa для більшої кількості серій [61].
Щодо класифікацій травматичних ушкоджень хребта взагалі та грудопоперекового відділу зокрема у більшості досліджень оцінюють лише відтворюваність, тобто inter-rater та intra-rater reliability, тоді як точність залишається абстрактним показником. Це пояснюється, ймовірно, тим, що розрахунок точності класифікації передбачає порівняння отриманих експертом даних з істинними чи фактичними. Істинність певного типу травматичного ушкодження визначається лише іншим експертом, тобто думка є суб’єктивною.
Трактування значень коефіцієнта κ неоднозначне [60]. Більшість авторів застосовують градації, запропоновані J.R. Landis та G.G. Koch або J.L. Fleiss [62, 63]. Існують й інші методи оцінки коефіцієнта κ (табл. 2).
Наведені дані демонструють, що κ > 0,4, а в інших трактуваннях — > 0,5 свідчить про середню узгодженість думок експертів, що достатньо для використання класифікації у клінічній практиці [68]. З іншого боку, наприклад, R.W. Sanders не рекомендує застосовувати системи оцінки із загальною узгодженістю < 0,55, оскільки це може призвести до значної кількості тактичних помилок [69].
Однак фактичне значення коефіцієнта κ великою мірою залежить від кількості класифікаційних категорій, тобто рівня деталізації, кількості експертів і аналізованих клінічних випадків, тому граничне значення 0,55 є не абсолютним [70].
Система F. Magerl та співавт. була запропонована в 1994 р. Хоча тоді вже існували методи валідизації класифікацій, вони не мали значного поширення. Тому, незважаючи на тривале активне використання зазначеної класифікації в клінічній практиці, є обмежена кількість публікацій, присвячених оцінці її відтворюваності. У цьому аспекті запропоновані пізніше Thoracolumbar Injury Classification and Severity Score (2005) і AOSpine thoracolumbar spine injury classification system (2014) значно більш вивчені [12, 71].
Одна з перших праць, присвячених оцінці надійності класифікації F. Magerl та співавт., опублікована в 1999 р. групою дослідників на чолі з M. Blauth [59]. У дослідження було залучено 22 шпиталі, експертам пропонувалося оцінити 14 клінічних випадків за даними спондилограм і комп’ютерними томограмами. Оцінювали лише inter-rater reliability. Отримані дані свідчать, що при визначенні лише типу ушкодження κ дорювнювала 0,33, при визначенні групи — 0,27, при визначенні підгрупи першого рівня — 0,22, при визначенні підгрупи другого рівня — 0,21.
У 2002 р. F.C. Oner та співавт. опублікували результати оцінки inter-rater та intra-rater reliability класифікації [70]. Автори використали результати обстеження 53 пацієнтів. Оцінку проводили спінальний ортопед-травматолог, травматолог, нейрорадіолог та 2 резиденти-ортопеди. Спочатку використовували комбінацію спондилографії в стандартних проєкціях і дані спіральної комп’ютерної томографії (СКТ). Повторну оцінку проводили через 6–8 тижнів. Крім того, через 3 міс. виконано аналогічне дослідження, але використано дані спондилографії та магнітно-резонансної томографії (МРТ). Установлено, що величина κ для класифікації загалом за показником inter-rater reliability вище при використанні даних СКТ, ніж МРТ, — 0,31 (95% довірчий інтервал (ДІ) 0,16–0,50) та 0,28 (95% ДІ 0,17–0,41) відповідно, тоді як при диференціюванні тип
А/не тип А інформативнішими були дані МРТ (0,42 (95% ДІ 0,15–0,63)) порівняно із даними СКТ (0,34 (95% ДІ 0,08–0,71)). Показник intra-rater reliability для всієї класифікації становив 0,47 (95% ДІ 0,33–0,79), при визначенні типу А/не типу А — 0,45 (95% ДІ 0,11–0,76).
Дещо пізніше, у 2005 р., K.B. Wood та співавт. опублікували результати великого дослідження [72]. Автори порівнювали відтворюваність класифікації F. Magerl та співавт. і попередньої класифікації F. Denis [16]. У дослідженні взяли участь 19 фахівців, 13 з яких були ортопедами-травматологами, 6 — ней-рохірургами. Оцінювали результати обстеження 31 пацієнта. Експертам надавали інформацію про обставини отримання травми, результати фізикального огляду, дані спондилографії та СКТ без зазначення прізвища пацієнта. Повторну оцінку проводили через 3 міс. Установлено 48 типів ушкоджень, зазначених хоча б одноразово. Показник κ для іnter-rater reliability при рівні деталізації до типу ушкодження становив 0,475 (95% ДІ 0,389–0,598), при деталізації до рівня групи — 0,537 (95% ДІ 0,331–0,685). Значення іntra-rater reliability — 0,63.
Вплив клінічних даних на узгодженість отриманих експертами результатів вивчили J.J. Kriek і S. Go-vender [73]. Проаналізовано результати верифікації характеру ушкоджень 148 пацієнтів (150 переломів) 6 резидентами-ортопедами. На першому етапі експертам надавали результати лише цифрових спондилограм, при цьому κ inter-rater reliability становила 0,291. Через 3 міс. проведено повторне визначення типу ушкоджень, але додатково надано дані про стать, вік, обставини отримання травми, результати загального огляду та рівень неврологічних розладів, ранжируваних за шкалою Frankel [74]. У цьому випадку показник узгодженості становив 0,403. Діапазон intra-rater reliability — 0,18–0,49. Автори дійшли висновку, що наявність клінічних даних значно поліпшує точність верифікації характеру ушкодження.
У 2009 р. C.J. Lenarz та співавт. опублікували дослідження відтворюваності трьох класифікацій — F. Denis, F. Magerl та співавт. і Thoracolumbar Injury Classification and Severity Score. Проведено оцінку 97 травматичних ушкоджень 21 спеціалістом різного рівня кваліфікації. Експертам надавали дані спондилографії, комп’ютерної томографії та результати оцінки неврологічного статусу. Щодо класифікації F. Magerl та співавт. отримано такі дані: κ показника inter-rater reliability залежно від кваліфікації експертів становила від 0,52 до 0,77, тоді як intra-rater reliability — від 0,53 до 0,76.
Схожі результати отримано в дослідженні P.L. Ba-zán і співавт. [75]. Оцінювали результати спондилографії, СКТ і МРТ 30 пацієнтів. Середнє значення коефіцієнта для міжекспертної узгодженості становило 0,666, при повторній верифікації кожним експертом — 0,67.
M. Pishnamaz та співавт. у 2015 р. опублікували результати мультицентрового дослідження, проведеного у Німеччині та Нідерландах [76]. Експертами були 12 хірургів, які спеціалізувалися на травматичних ушкодженнях хребта. Оцінювали травматичні ушкодження грудопоперекового переходу у 91 пацієнта, а також розглядали оптимальні, на думку фахівців, методи лікування. Установлено, що середня для двох країн κ inter-rater reliability при визначенні типу ушкодження становила 0,45, при визначенні групи — 0,23, при визначенні підгрупи 1-го рівня — 0,11. Крім того, виявлено значні відмінності у тактичних підходах до лікування постраждалих.
Досі актуальним є дослідження, опубліковане у 2017 р. C.A. Costa Marques та співавт. [77]. Дослідники проаналізували міжекспертну відтворюваність результатів обстеження 98 пацієнтів, ранжованих за допомогою трьох різних класифікацій, зокрема F. Magerl та співавт. Ступінь деталізації характеру ушкодження — до підгрупи 1-го рівня. Каппа inter-rater reliability становила 0,385.
Зведені результати зазначених вище досліджень наведено в табл. 3. У разі наявності різних дизайнів у межах одного дослідження наведено максимальні результати.
Аналіз наведених даних дає змогу зробити декілька висновків щодо надійності аналізованої класифікації:
— використання додаткових даних про пацієнта, таких як стать, вік, маса тіла, обставини отримання травми та неврологічний статус, дає змогу підвищити точність верифікації ушкодження;
— для поліпшення відтворюваності доцільно використовувати повний комплекс доступних методів нейровізуалізації, оскільки саме МРТ дає змогу виявити ушкодження зв’язково-капсульного апарату, що часто змінює навіть тип ушкодження;
— серед існуючих публікацій нами не виявлено жодного дослідження, у якому наведено показники відтворюваності у межах класів, груп тощо, тоді як при аналізі сучасніших систем ранжування це фактично є стандартом. Тому складності, що виникають при виявленні будь-яких типів ушкоджень, практично неможливо аналізувати;
— відтворюваність характеру ушкодження при високому рівні деталізації є вкрай незначною (див. табл. 3), що фактично нівелює клінічну значущість цих розділів класифікації.
Деякі автори розглядають конструктивну валідність як обов’язкову умову використання будь-якої класифікації в межах доказової медицини. При цьому під конструктивною валідністю розуміють наявність чіткого взаємозв’язку між категоріями переломів та відповідними наслідками для пацієнтів у контексті конкретних методів лікування. Проведений нами аналіз літератури не виявив будь-яких алгоритмів лікування травматичних ушкоджень грудопоперекового відділу хребта, зокрема зони грудопоперекового переходу, що ґрунтуються на категоріях аналізованої класифікації.
У 1999 р. F.C. Oner та співавт. провели порівняння ступеня та характеру ушкодження різних анатомічних структур хребетно-рухового сегмента і варіанта ушкодження, визначеного за класифікацією F. Magerl та співавт. [79]. За даними МРТ дослідники оцінювали ураження передньої та задньої поздовжніх зв’язок, тіла хребця за 3-бальною шкалою, заднього лігаментозного комплексу, верхньої та нижньої замикальних пластинок, а також міжхребцевого диска за 4-бальною шкалою у 100 пацієнтів з травматичним ушкодженням грудопоперекового відділу хребта. Отримані результати порівнювали з видами травм, що відповідають підгрупі 1-го рівня класифікації. Автори не виявили статистично значущої кореляції і дійшли висновку, що класифікаційні категорії не можуть бути використані для визначення характеру та ступеня ушкодження окремих анатомічних структур ураженого хребетно-рухового сегмента.
Дослідження біомеханіки ушкодження грудопоперекового переходу проведено L. Fradet та співавт. [80]. Використовуючи комп’ютерну кінцево-елементну модель фрагмента T12–L2 хребта, автори вивчали зміни анатомічних структур під впливом різноманітних навантажень. Досліджено 51 комбінацію варіантів навантаження (компресія, дистракція, ротація та зсув) у трьох площинах за різної швидкості застосування травмувального зусилля. Авторам вдалося відтворити більшість патернів ушкодження, що відповідають підгрупі 1-го рівня класифікації F. Magerl та співавт.
Висновки
Наведені в цьому огляді дані свідчать про те, що класифікація F. Magerl та співавт. надає вичерпну характеристику можливих патоморфологічних варіантів травматичних ушкоджень грудопоперекового відділу хребта. Актуальність описаних видів травм підтверджена як експериментальними біомеханічними, так і численними клінічними дослідженнями.
Рівень відтворюваності класифікації, за даними різних дослідників, значно варіює, але статистично значуще знижується з підвищенням ступеня деталізації ушкодження. Недоцільно використовувати клінічно варіанти ушкодження, що відповідають підгрупі 1-го рівня класифікації, а також деталізованіші, про що свідчить вкрай низький рівень узгодженості думок експертів. Використання результатів МРТ, а також клінічних даних підвищує точність визначення варіантів травм.
Класифікація характеризується слабкою конструктивною валідністю, оскільки на її основі так і не було розроблено відносного або абсолютного алгоритму лікувальних заходів при ушкодженні грудопоперекового переходу та загалом грудопоперекового відділу хребта.
Незважаючи на недоліки та впровадження простіших і сучасніших систем ранжування, класифікація не втратила актуальності та досить часто використовується для розробки або оптимізації методів лікування травматичних ушкоджень, найхарактерніших саме для зони груднопоперекового переходу.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Інформація про фінансування. Автори заявляють про відсутність сторонньої фінансової підтримки.
Етичні норми. Ця стаття являє собою огляд літератури, тому схвалення етичного комітету не потребує.
Отримано/Received 20.04.2022
Рецензовано/Revised 04.05.2022
Прийнято до друку/Accepted 12.05.2022
Список литературы
1. den Ouden L.P., Smits A.J., Stadhouder A., Feller R., Deunk J., Bloemers F.W. Epidemiology of Spinal Fractures in a Level One Trauma Center in the Netherlands. A 10 Years Review. Spine (Phila Pa 1976). 2019. 44(10). 732-739. doi: 10.1097/BRS.0000000000002923, PMID: 30395086.
2. Hasler R.M., Exadaktylos A.K., Bouamra O., Benne-ker L.M., Clancy M., Sieber R., et al. Epidemiology and predictors of spinal injury in adult major trauma patients. European cohort study. Eur. Spine J. 2011. 20(12). 2174-2180. doi: 10.1007/s00586-011-1866-7, PMID: 21644051.
3. Knutsdottir S., Thorisdottir H., Sigvaldason K., Jonsson H., Jr., Bjornsson A., Ingvarsson P. Epidemiology of traumatic spinal cord injuries in Iceland from 1975 to 2009. Spinal Cord. 2012. 50(2). 123-126. doi: 10.1038/sc.2011.105, PMID: 21946442.
4. Mehrpour S.R., Nabian M.H., Oryadi Zanjani L., Fo-roughmand-Araabi M.H., Shahryar Kamrani R. Descriptive epidemiology of traumatic injuries in 18890 adults: a 5-year-study in a tertiary trauma center in iran. Asian J. Sports Med. 2015. 6(1). e23129. doi: 10.5812/asjsm.23129, PMID: 25883772.
5. Smith H.E., Anderson D.G., Vaccaro A.R., Albert T.J., Hilibrand A.S., Harrop J.S., et al. Anatomy, Biomecha-nics, and Classification of Thoracolumbar Injuries. Seminars in Spine Surgery. 2010. 22(1). 2-7. doi: 10.1053/j.semss.2009.10.001.
6. Rudol G., Gummerson N.W. (ii) Thoracolumbar spinal fractures. review of anatomy, biomechanics, classification and treatment. Orthopaedics and Trauma. 2014. 28(2). 70-78. doi: 10.1016/j.mporth.2014.01.003.
7. Xu G.J., Li Z.J., Ma J.X., Zhang T., Fu X., Ma X.L. Anterior versus posterior approach for treatment of thoracolumbar burst fractures: a meta-analysis. Eur. Spine J. 2013. 22(10). 2176-2183. doi: 10.1007/s00586-013-2987-y, PMID: 24013718.
8. Zhu C., Wang B., Yin J., Liu X.H. A comparison of three different surgery approaches and methods for neurologically intact thoracolumbar fractures: a retrospective study. Journal of Оrthopaedic Surgery and Research. 2021. 16(1). 306. doi: 10.1186/s13018-021-02459-6, PMID: 33971921.
9. Gomleksiz C. Thoracolumbar Fractures. A Review of Classifications and Surgical Methods. Journal of Spine. 2015. 04(04). doi: 10.4172/2165-7939.1000250.
10. Baaj A.A., Reyes P.M., Yaqoobi A.S., Uribe J.S., Vale F.L., Theodore N., et al. Biomechanical advantage of the index-level pedicle screw in unstable thoracolumbar junction fractures. J. Neurosurg. Spine. 2011. 14(2). 192-197. doi: 10.3171/2010.10.SPINE10222, PMID: 21214311.
11. Aebi M. Classification of thoracolumbar fractures and dislocations. Eur. Spine J. 2010. 19 Suppl. 1. S2-7. doi: 10.1007/s00586-009-1114-6, PMID: 19851793.
12. Vaccaro A.R., Oner C., Kepler C.K., Dvorak M., Schnake K., Bellabarba C., et al. AOSpine thoracolumbar spine injury classification system. fracture description, neurological status, and key modifiers. Spine (Phila Pa 1976). 2013. 38(23). 2028-2037. doi: 10.1097/BRS.0b013e3182a8a381, PMID: 23970107.
13. Slynko I.I., Nekhlopochyn O.S., Verbov V.V. The classifications of subaxial cervical spine traumatic injuries. Part 3. The Cervical Spine Injury Severity Score (CSISS). Ukrainian Neurosurgical Journal. 2020. 26(2). 14-23. doi: 10.25305/unj.193160.
14. Magerl F., Aebi M., Gertzbein S.D., Harms J., Naza-rian S. A comprehensive classification of thoracic and lumbar injuries. Eur. Spine J. 1994. 3(4). 184-201. doi: 10.1007/BF02221591, PMID: 7866834.
15. Whitesides T.E., Jr. Traumatic kyphosis of the thoracolumbar spine. Clin. Orthop. Relat. Res. 1977(128). 78-92. PMID: 340100.
16. Denis F. The three column spine and its significance in the classification of acute thoracolumbar spinal injuries. Spine (Phila Pa 1976). 1983. 8(8). 817-831. doi: 10.1097/00007632-198311000-00003, PMID: 6670016.
17. Nicoll E.A. Fractures of the dorso-lumbar spine. J. Bone Joint Surg. Br. 1949. 31B(3). 376-394. PMID: 18148776.
18. Shen W.J., Shen Y.S. Nonsurgical treatment of three-column thoracolumbar junction burst fractures without neurologic deficit. Spine (Phila Pa 1976). 1999. 24(4). 412-415. doi: 10.1097/00007632-199902150-00024, PMID: 10065527.
19. Vordemvenne T., Wahnert D., Klingebiel S., Lohmaier J., Hartensuer R., Raschke M.J., et al. Differentiation of Traumatic Osteoporotic and Non-Osteoporotic Vertebral AO A3 Fractures by Analyzing the Posterior Edge Morphology — A Retrospective Feasibility Study. Journal of Clinical Medicine. 2020. 9(12). doi: 10.3390/jcm9123910, PMID: 33276462.
20. Hubner A.R., Garcia M.M., Maia R.A.V., Gasparin D., Israel C.L., Spinelli L.D.F. Mechanical Behavior of Thoracolumbar Coronal Split Fractures. Finite Element Analysis. Coluna/Columna. 2020. 19(3). 205-208. doi: 10.1590/s1808-185120201903223027.
21. Lindahl S., Willen J., Nordwall A., Irstam L. The crush-cleavage fracture. A «new» thoracolumbar unstable fracture. Spine (Phila Pa 1976). 1983. 8(6). 559-569. doi: 10.1097/00007632-198309000-00001, PMID: 6648705.
22. Koay J., Davis D.D., Hogg J.P. Chance Fractures. In: StatPearls. Treasure Island (FL). StatPearls Publishing. 2022.
23. Chance G.Q. Note on a type of flexion fracture of the spine. The British Journal of Radiology. 1948. 21(249). 452. doi: 10.1259/0007-1285-21-249-452, PMID: 18878306.
24. Denis F., Burkus J.K. Shear fracture-dislocations of the thoracic and lumbar spine associated with forceful hyperextension (lumberjack paraplegia). Spine (Phila Pa 1976). 1992. 17(2). 156-161. doi: 10.1097/00007632-199202000-00007, PMID: 1553586.
25. Fattahi A., Mohajeri S.M.R., Daneshi A., Shahivand A. Hyperextension thoracic spine fracture with complete neurological recovery after surgical fixation. A case report. Surg. Neurol. Int. 2020. 11. 137. doi: 10.25259/SNI_226_2020, PMID: 32547824.
26. Azam M.Q., Sadat-Ali M. The Concept of Evolution of Thoracolumbar Fracture Classifications Helps in Surgical Decisions. Asian Spine J. 2015. 9(6). 984-994. doi: 10.4184/asj.2015.9.6.984, PMID: 26713135.
27. Choi Y.H., Pee Y.H., Jang I.-T. Percutaneous vertebroplasty. can it be an alternative treatment option for thoracolumbar burst fractures? Journal of Korean Society of Geriatric Neurosurgery. 2021. 16(2). 67-70. doi: 10.51638/jksgn.20.00472.
28. Gaye M., Ilunga R.M., Sylla N.F., Ouiminga H.A.K., Fondo A.I., Sakho Y. Thoracic and Lumbar Spine Fracture, Type C of Magerl. About Two Cases and Review of Literature. Open Journal of Orthopedics. 2020. 10(08). 172-178. doi: 10.4236/ojo.2020.108020.
29. Medici A., Meccariello L., Falzarano G. Non-operative vs. percutaneous stabilization in Magerl’s A1 or A2 thoracolumbar spine fracture in adults. is it really advantageous for a good alignment of the spine? Preliminary data from a prospective study. Eur. Spine J. 2014. 23 Suppl. 6. 677-683. doi: 10.1007/s00586-014-3557-7, PMID: 25212447.
30. Verheyden A.P., Spiegl U.J., Ekkerlein H., Gercek E., Hauck S., Josten C., et al. Treatment of Fractures of the Thoracolumbar Spine. Recommendations of the Spine Section of the German Society for Orthopaedics and Trauma (DGOU). Global Spine J. 2018. 8(2 Suppl.). 34S-45S. doi: 10.1177/2192568218771668, PMID: 30210959.
31. Altay M., Ozkurt B., Aktekin C.N., Ozturk A.M., Dogan O., Tabak A.Y. Treatment of unstable thoracolumbar junction burst fractures with short- or long-segment posterior fixation in magerl type a fractures. Eur. Spine J. 2007. 16(8). 1145-1155. doi: 10.1007/s00586-007-0310-5, PMID: 17252216.
32. Hoffmann C., Spiegl U.J., Paetzold R., Devitt B., Hauck S., Weiss T., et al. Long-term results after thoracoscopic anterior spondylodesis with or without posterior stabilization of unstable incomplete burst fractures of the thoracolumbar junction. A prospective cohort study. Journal of Orthopaedic Surgery and Research. 2020. 15(1). 412. doi: 10.1186/s13018-020-01807-2, PMID: 32933516.
33. Jaiswal N.K., Kumar V., Puvanesarajah V., Dagar A., Prakash M., Dhillon M., et al. Necessity of Direct Decompression for Thoracolumbar Junction Burst Fractures with Neurological Compromise. World Neurosurg. 2020. 142. e413-e419. doi: 10.1016/j.wneu.2020.07.069, PMID: 32688041.
34. Kalra R.R., Schmidt M.H. The Role of a Miniopen Thoracoscopic-assisted Approach in the Management of Burst Fractures Involving the Thoracolumbar Junction. Neurosurg. Clin. N. Am. 2017. 28(1). 139-145. doi: 10.1016/j.nec.2016.07.006, PMID: 27886875.
35. Olivier E., Beldame J., Ould-Slimane M., Puech N., Lefebvre B., Marouteau-Pasquier N., et al. [Treatment of thoracolumbar junction burst fractures (Magerl A3) by balloon kyphoplasty. anatomic study]. Rev. Chir. Orthop. Reparatrice Appar. Mot. 2007. 93(7). 666-673. doi: 10.1016/s0035-1040(07)73251-8, PMID: 18065877.
36. Ray W.Z., Krisht K.M., Dailey A.T., Schmidt M.H. Clinical outcomes of unstable thoracolumbar junction burst fractures. combined posterior short-segment correction followed by thoracoscopic corpectomy and fusion. Acta Neurochir. (Wien). 2013. 155(7). 1179-1186. doi: 10.1007/s00701-013-1737-6, PMID: 23677637.
37. Reid D.C., Hu R., Davis L.A., Saboe L.A. The nonope-rative treatment of burst fractures of the thoracolumbar junction. J. Trauma. 1988. 28(8). 1188-1194. doi: 10.1097/00005373-198808000-00009, PMID: 3411642.
38. Shen W.J., Liu T.J., Shen Y.S. Nonoperative treatment versus posterior fixation for thoracolumbar junction burst fractures without neurologic deficit. Spine (Phila Pa 1976). 2001. 26(9). 1038-1045. doi: 10.1097/00007632-200105010-00010, PMID: 11337622.
39. Rajasekaran S., Kanna R.M., Shetty A.P. Management of thoracolumbar spine trauma. An overview. Indian J. Orthop. 2015. 49(1). 72-82. doi: 10.4103/0019-5413.143914, PMID: 25593358.
40. Ren E.H., Deng Y.J.., Xie QQ., Li W.Z., Shi W.D., Ma J.L., et al. Anterior versus posterior decompression for the treatment of thoracolumbar fractures with spinal cord injury. A Meta-analysis. Zhongguo Gu Shang. 2019. 32(3). 269-277. doi: 10.3969/j.issn.1003-0034.2019.03.015, PMID: 30922012.
41. Verlaan J.J., Diekerhof C.H., Buskens E., van der Tweel I., Verbout A.J., Dhert W.J., et al. Surgical treatment of traumatic fractures of the thoracic and lumbar spine. A systema-tic review of the literature on techniques, complications, and outcome. Spine (Phila Pa 1976). 2004. 29(7). 803-814. doi: 10.1097/01.brs.0000116990.31984.a9, PMID: 15087804.
42. Zhu Q., Shi F., Cai W., Bai J., Fan J., Yang H. Compa-rison of Anterior Versus Posterior Approach in the Treatment of Thoracolumbar Fractures. A Systematic Review. International Surgery. 2015. 100(6). 1124-1133. doi: 10.9738/INTSURG-D-14-00135.1, PMID: 26414835.
43. Ahsan M.K., Mamun A.A., Zahangiri Z., Awwal M.A., Khan S.I., Zaman N., et al. Short-segment versus Long-segment Stabilization for Unstable Thoracolumbar Junction Burst Fractures. Mymensingh Medical Journal. MMJ. 2017. 26(4). 762-774. PMID: 29208863.
44. Dobran M., Nasi D., Brunozzi D., di Somma L., Gladi M., Iacoangeli M., et al. Treatment of unstable thoracolumbar junction fractures. short-segment pedicle fixation with inclusion of the fracture level versus long-segment instrumentation. Acta Neurochir. (Wien). 2016. 158(10). 1883-1889. doi: 10.1007/s00701-016-2907-0, PMID: 27541493.
45. Park S.J., Lee C.S., Park J.S., Lee K.J. Should Thoracolumbar Junction Be Always Avoided as Upper Instrumented Vertebra in Long Instrumented Fusion for Adult Spinal Deformity? Risk Factor Analysis for Proximal Junctional Failure. Spine (Phila Pa 1976). 2020. 45(10). 686-693. doi: 10.1097/BRS.0000000000003364, PMID: 31842105.
46. Waqar M., Van-Popta D., Barone D.G., Bhojak M., Pillay R., Sarsam Z. Short versus long-segment posterior fixation in the treatment of thoracolumbar junction fractures. a comparison of outcomes. British Journal of Neurosurgery. 2017. 31(1). 54-57. doi: 10.1080/02688697.2016.1206185, PMID: 27387358.
47. Wu Y., Chen C.H., Tsuang F.Y., Lin Y.C., Chiang C.J., Kuo Y.J. The stability of long-segment and short-segment fixation for treating severe burst fractures at the thoracolumbar junction in osteoporotic bone. A finite element analysis. PLoS One. 2019. 14(2). e0211676. doi: 10.1371/journal.pone.0211676, PMID: 30716122.
48. Fischer B.W., Brantigan J.W. Fracture dislocation of the spine at the thoracolumbar junction. The Nebraska Medical Journal. 1996. 81(12). 429-431. PMID: 9046795.
49. Liu Y.J., Chang M.C., Wang S.T., Yu W.K., Liu C.L., Chen T.H. Flexion-distraction injury of the thoracolumbar spine. Injury. 2003. 34(12). 920-923. doi: 10.1016/s0020-1383(02)00396-0, PMID: 14636735.
50. Aihara T., Takahashi K., Yamagata M., Moriya H. Fracture-dislocation of the fifth lumbar vertebra. A new classification. J. Bone Joint Surg. Br. 1998. 80(5). 840-845. doi: 10.1302/0301-620x.80b5.8657, PMID: 9768895.
51. Kepler C.K., Vaccaro A.R., Schroeder G.D., Koerner J.D., Vialle L.R., Aarabi B., et al. The Thoracolumbar AOSpine Injury Score. Global Spine J. 2016. 6(4). 329-334. doi: 10.1055/s-0035-1563610, PMID: 27190734.
52. Mirza S.K., Mirza A.J., Chapman J.R., Anderson P.A. Classifications of thoracic and lumbar fractures: rationale and supporting data. J. Am. Acad. Orthop. Surg. 2002. 10(5). 364-377. doi: 10.5435/00124635-200209000-00008, PMID: 12374487.
53. van Middendorp J.J., Audige L., Hanson B., Chapman J.R., Hosman A.J. What should an ideal spinal injury classification system consist of? A methodological review and conceptual proposal for future classifications. Eur. Spine J. 2010. 19(8). 1238-1249. doi: 10.1007/s00586-010-1415-9, PMID: 20464432.
54. Martin J, Marsh J.L., Nepola J.V., Dirschl D.R., Hurwitz S., DeCoster T.A. Radiographic fracture assessments. which ones can we reliably make? J. Orthop. Trauma. 2000. 14(6). 379-385. doi: 10.1097/00005131-200008000-00001, PMID: 11001410.
55. Committee M., Burns S., Biering-Sorensen F., Donovan W., Graves D..E, Jha A., et al. International standards for neurological classification of spinal cord injury, revised 2011. Top. Spinal. Cord. Inj. Rehabil. 2012. 18(1). 85-99. doi: 10.1310/sci1801-85, PMID: 23460761.
56. Wright J.G., Feinstein A.R. Improving the reliability of orthopaedic measurements. J. Bone Joint Surg. Br. 1992. 74(2). 287-291. doi: 10.1302/0301-620x.74b2.1544971, PMID: 1544971.
57. Heim U., Müller M.E., Nazarian S., Koch P. Classification AO des fractures. 1. Les os longs. Berlin-Heidelberg. Springer. 1987.
58. Meinberg E.G., Agel J., Roberts C.S., Karam M.D., Kellam J.F. Fracture and Dislocation Classification Compendium-2018. J. Orthop. Trauma. 2018. 32 Suppl. 1. S1-S170. doi: 10.1097/BOT.0000000000001063, PMID: 29256945.
59. Blauth M., Bastian L., Knop C., Lange U., Tusch G. Inter-observer reliability in the classification of thoraco-lumbar spinal injuries. Orthopade. 1999. 28(8). 662-681. doi: 10.1007/s001320050397, PMID: 10506370.
60. Audige L., Bhandari M., Kellam J. How reliable are reliability studies of fracture classifications? A systematic review of their methodologies. Acta Orthop. Scand. 2004. 75(2). 184-194. doi: 10.1080/00016470412331294445, PMID: 15180234.
61. McHugh M.L. Interrater reliability. the kappa statistic. Biochemia Medica. 2012. 22(3). 276-282. PMID: 23092060.
62. Fleiss J.L. Statistical Methods for Rates and Proportions. Second Edition. New York. Wiley, John and Sons, Incorpora-ted, 1981. 336 p.
63. Landis J.R., Koch G.G. The measurement of observer agreement for categorical data. Biometrics. 1977. 33(1). 159-174. PMID: 843571.
64. Altman D.G. Practical Statistics for Medical Research. New York. Chapman and Hall/CRC. 1990.
65. Svanholm H., Starklint H., Gundersen H.J., Fabricius J., Barlebo H., Olsen S. Reproducibility of histomorphologic diagnoses with special reference to the kappa statistic. APMIS: Acta Pathologica, Microbiologica, et Immunologica Scandinavica. 1989. 97(8). 689-698. doi: 10.1111/j.1699-0463.1989.tb00464.x, PMID: 2669853.
66. Martin J.S., Marsh J.L. Current classification of fractures. Rationale and utility. Radiol. Clin. North Am. 1997. 35(3). 491-506. PMID: 9167660.
67. Brage M.E., Rockett M., Vraney R., Anderson R., Toledano A. Ankle fracture classification: a comparison of reliabi-lity of three X-ray views versus two. Foot & Ankle International. 1998. 19(8). 555-562. doi: 10.1177/107110079801900809, PMID: 9728704.
68. Curfs I., Schotanus M., Vanh W.L.W., Heijmans M., Deb R.A., Vanr L.W., et al. Reliability and Clinical Usefulness of Current Classifications in Traumatic Thoracolumbar Fractures. A Systematic Review of the Literature. International Journal of Spine Surgery. 2020. 14(6). 956-969. doi: 10.14444/7145, PMID: 33560256.
69. Sanders R.W. The Problem with Apples and Oranges. Journal of Orthopaedic Trauma. 1997. 11(7). 465-466. PMID: 00005131-199710000-00001.
70. Oner F.C., Ramos L.M., Simmermacher R.K., Kingma P.T., Diekerhof C.H., Dhert W.J., et al. Classification of thoracic and lumbar spine fractures. problems of reproducibility. A study of 53 patients using CT and MRI. Eur. Spine J. 2002. 11(3). 235-245. doi: 10.1007/s00586-001-0364-8, PMID: 12107792.
71. Vaccaro A.R., Lehman R.A., Jr., Hurlbert R.J., Anderson P.A., Harris M., Hedlund R., et al. A new classification of thoracolumbar injuries: the importance of injury morphology, the integrity of the posterior ligamentous complex, and neurologic status. Spine (Phila Pa 1976). 2005. 30(20). 2325-2333. doi: 10.1097/01.brs.0000182986.43345.cb, PMID: 16227897.
72. Wood K.B, Khanna G., Vaccaro A.R., Arnold P.M., Harris M.B., Mehbod A.A. Assessment of two thoracolumbar fracture classification systems as used by multiple surgeons. J. Bone Joint Surg. Am. 2005. 87(7). 1423-1429. doi: 10.2106/JBJS.C.01530, PMID: 15995107.
73. Kriek J.J., Govender S. AO-classification of thoracic and lumbar fractures — reproducibility utilizing radiographs and clinical information. Eur. Spine J. 2006. 15(8). 1239-1246. doi: 10.1007/s00586-005-0002-y, PMID: 16369833.
74. Frankel H.L., Hancock D.O., Hyslop G., Melzak J., Michaelis L.S., Ungar G.H., et al. The value of postural reduction in the initial management of closed injuries of the spine with paraplegia and tetraplegia. I. Paraplegia. 1969. 7(3). 179-192. doi: 10.1038/sc.1969.30, PMID: 5360915.
75. Bazán P.L., Borri A.E., Torres P.U., Cosentino J.S., Games M.H. Clasificación de las fracturas toracolumbares: comparación entre las clasificaciones de AO y Vaccaro. Co-luna/Columna. 2010. 9(2). 165-170. doi: 10.1590/s1808-18512010000200013.
76. Pishnamaz M., Curfs I., Balosu S., Willems P., van Hemert W., Pape H.C., et al. Two-Nation Comparison of Classification and Treatment of Thoracolumbar Fractures. An Internet-Based Multicenter Study Among Spine Surgeons. Spine (Phila Pa 1976). 2015. 40(22). 1749-1756. doi: 10.1097/BRS.0000000000001143, PMID: 26555841.
77. Marques C.A.C., Graells X.S., Kulcheski A.L., Meurer G., Benato M., Santoro P.G. Reliability of the Ao Classification of Thoracolumbar Fractures Compared to Tlics and Magerl. Coluna/Columna. 2017. 16(1). 56-59. doi: 10.1590/s1808-185120171601162779.
78. Lenarz C.J., Place H.M., Lenke L.G., Alander D.H., Oliver D. Comparative reliability of 3 thoracolumbar fracture classification systems. J. Spinal Disord. Tech. 2009. 22(6). 422-427. doi: 10.1097/BSD.0b013e31818a38cd, PMID: 19652569.
79. Oner F.C., van Gils A.P., Dhert W.J., Verbout A.J. MRI findings of thoracolumbar spine fractures: a categorisation based on MRI examinations of 100 fractures. Skeletal Radiol. 1999. 28(8). 433-443. doi: 10.1007/s002560050542, PMID: 10486011.
80. Fradet L., Petit Y., Wagnac E., Aubin C.E., Arnoux P.J. Biomechanics of thoracolumbar junction vertebral fractures from various kinematic conditions. Medical & Biological Engineering & Computing. 2014. 52(1). 87-94. doi: 10.1007/s11517-013-1124-8, PMID: 24165806.

/6.jpg)
/7.jpg)
/9.jpg)
/10.jpg)
/11.jpg)
/16.jpg)
/18.jpg)