Газета «Новости медицины и фармации» №5 (757), 2021
Вернуться к номеру
Цукровий діабет 2-го типу та серцево-судинні захворювання Частина ІІ. Рекомендації щодо лікування основних серцево-судинних захворювань, які перебігають у поєднанні з цукровим діабетом
Авторы: Коваль С.М., Юшко К.О.
ДУ «Національний інститут терапії імені Л.Т. Малої НАМН України», м. Харків, Україна
Рубрики: Семейная медицина/Терапия
Разделы: Справочник специалиста
Версия для печати
В частині І статті (Новини медицини та фармації № 4, 2021) [1] були наведені дані про класифікацію цукрового діабету (ЦД), його поширеність, ускладнення та основні коморбідні стани, рекомендації щодо обстеження, стратифікації кардіоваскулярного ризику, профілактики основних серцево-судинних захворювань (ССЗ) у пацієнтів із ЦД 2-го типу.
Одночасний перебіг ЦД і ССЗ є взаємно обтяжливим: він прискорює розвиток мікро-/макросудинних ускладнень і негативно впливає на прогноз у даної категорії хворих. Такі коморбідні хворі потребують особливого підходу при лікуванні як діабету, так і основного ССЗ [2–5]. В даній частині статті наводяться рекомендації щодо особливостей лікування ЦД 2-го типу та основних ССЗ, які найбільш часто перебігають у поєднанні з діабетом, — ішемічної хвороби серця (ІХС), серцевої недостатності (СН), аритмій, захворювань аорти та периферичних артерій, що базуються на останніх документах європейських та американських товариств із діабету та кардіології.
Коморбідний перебіг ІХС і ЦД
Як було відзначено вище, ЦД є незалежним чинником ризику ССЗ. У 40–50 % хворих на ЦД ще до 40 років виникає щонайменше одне ССЗ [3, 4]. Наявність ЦД в 2–4 рази підвищує ризик розвит–ку ІХС, який зростає з тривалістю ЦД. Більше половини пацієнтів на момент верифікації діагнозу ЦД 2-го типу вже страждають від ІХС [2, 3, 6]. З одного боку, в багатьох випадках ІХС перебігає безсимптомно [3, 6, 7], а з іншого — часто діагностується дифузне ураження коронарних артерій і спостерігається високий ризик рестенозу в місці імплантації стента [6, 8]. Смертність при розвитку гострого коронарного синдрому у хворих на ЦД є в 2–3 рази вищою порівняно з пацієнтами без ЦД [6, 8].
Клінічні особливості ІХС при ЦД:
1) висока частота безбольової («німої») форми ІХС та інфаркту міокарда;
2) високий ризик раптової смерті;
3) висока частота розвитку післяінфарктних ускладнень (кардіогенного шоку, СН, порушень серцевого ритму).
Однією з особливостей коморбідності ІХС і ЦД є те, що порушення вуглеводного обміну у вигляді як ЦД, так і предіабету дуже часто вперше виявляються на тлі хронічної ІХС та при її загостренні — гострому коронарному синдромі, що асоціюється з поганим прогнозом [6, 8].
У зв’язку з цим у всіх пацієнтів з ІХС треба обов’язково оцінювати глікемічний статус. Доведено, що інтенсивний глікемічний контроль є дуже важливим у хворих на ІХС і сприяє зниженню серцево-судинного (СС) ризику, особливо на ранніх стадіях ЦД і ІХС [2, 6].
Результати досліджень, що проведені в останні роки, вказують на необхідність переоцінки та уточнення підходів до ініціальної, а також тривалої антидіабетичної терапії хворих на ЦД, в тому числі при його коморбідному перебігу з ІХС [2, 9]. Так, показано, що представники таких двох груп антидіабетичних препаратів, як інгібітори натрій-глюкозного котранспортеру 2 (ІНГКТ-2) (емпагліфлозин, канагліфлозин і дапагліфлозин) та агоністи рецепторів глюкагоноподібного пепетиду 1 (АР ГПП-1) (ліраглутид, семаглутид і дулаглутид) значно знижують ризик кардіоваскулярних подій у пацієнтів із ЦД та ССЗ та в пацієнтів із ЦД і дуже високим/високим СС-ризиком [10, 11].
Дуже важливою при веденні пацієнтів з ЦД і ІХС є інтенсивна вторинна профілактика ССЗ [2, 9]. Наріжним каменем вторинної кардіоваскулярної профілактики є антитромбоцитарна терапія [2, 6, 12]. У хворих на ЦД впродовж 3 років після перенесеного інфаркту міокарда розглядається комбінація аспірину і зменшеної дози тикагрелору [12]. Крім того, останнім часом продемонстрована ефективність і доцільність застосування в пацієнтів із ЦД і ІХС з дуже високим/високим ризиком СС-подій комбінації низьких доз ривароксабану з аспірином [2, 6].
В цілому антитромботичне лікування після реваскуляризації у хворих на ІХС не відрізняється за наявності або відсутності ЦД. У пацієнтів із ЦД та мультисудинною ІХС з придатною для реваскуляризації коронарною анатомією та низькою прогнозованою хірургічною смертністю показана більша ефективність аортокоронарного шунтування, ніж черезшкірного коронарного втручання [6, 13].
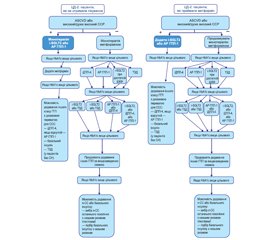
Нижче наведені рекомендації Європейського товариства кардіологів та Європейської асоціації з вивчення діабету (2019), що висвітлюють найбільш важливі нові аспекти антидіабетичної терапії хворих на ЦД з урахуванням наявності симптомних ССЗ і ступеня серцево-судинного ризику (рис. 1, табл. 1).
Наведені на рис 1. і в табл. 1 дані підкреслюють важливість використання як антидіабетичних препаратів першої лінії для лікування ЦД 2-го типу з ССЗ та високим/дуже високим СС-ризиком інгібіторів ІНГКТ-2, АР ГПП-1 та метформіну.
Рекомендації щодо медикаментозного лікування ІХС (хронічного коронарного синдрому та гострого коронарного синдрому), що перебігає на тлі ЦД, наведені в табл. 2.
Коморбідний перебіг СН та ЦД
По-перше, пацієнти з предіабетом та ЦД мають підвищений ризик розвитку СН як зі зниженою фракцією викиду (ФВ) лівого шлуночка (ЛШ), так і зі збереженою, а по-друге, навпаки, СН збільшує ризик ЦД [2, 3, 14]. Коморбідність ЦД та СН призводить до більш високого ризику госпіталізації внаслідок СН, смерті через всі причини та смерті від СН [3, 14].
Нижче наводяться сучасні рекомендації щодо лікування СН у хворих із ЦД (табл. 3) та щодо зниження ризику СН у хворих із ЦД (табл. 4).
З огляду на дані, наведені в табл. 3, треба зауважити, що медикаментозне лікування й апаратна терапія, що рекомендується даними європейськими товариствами для лікування СН, однаково рекомендовані пацієнтам і з ЦД, і без нього [14].
Окремо треба вказати, що, оскільки ниркова дисфункція та гіперкаліємія частіше зустрічаються в пацієнтів із ЦД, рекомендується корекція доз деяких препаратів для лікування СН (наприклад, блокаторів ренін-ангіотензин-альдостеронової системи) [14].
Дані табл. 4 вказують на те, що антидіабетичними препаратами першої лінії для лікування ЦД у хворих із СН насамперед є метформін, інгібітори ІНГКТ-2 та АР ГПП-1. Водночас такі препарати, як саксагліптин (іДПП-4), піоглітазон і розиглітазон (тіазолідиндіони), навпаки, не рекомендуються пацієнтам із ЦД та СН [2, 10].
Коморбідний перебіг аритмій і ЦД
Одним із найбільш частих порушень ритму, що зустрічається при ЦД, є фібриляція передсердь (ФП). Саме це тяжке і прогностично несприятливе порушення ритму значно збільшує смертність хворих на ЦД [2, 15, 16].
Для пацієнтів із ЦД віком > 65 років рекомендується обов’язково проводити обстеження для виявлення ФП, насамперед шляхом пальпації пульсу або за допомогою переносних пристроїв. Але наявність ФП завжди повинна підтверджуватися ЕКГ [15]. Принципово важливим і доведеним на сьогодні є те, що всім хворим на ЦД із ФП рекомендована антикоагулянтна терапія. При цьому в разі виявлення неклапанної ФП перевагу треба надавати сучасним новим пероральним антикоагулянтам, а не варфарину [2, 15].
Характеризуючи проблему порушень ритму у хворих на ЦД, необхідно окремо підкреслити значне підвищення ризику раптової серцевої смерті у даних пацієнтів, особливо в жінок і хворих із СН. При наявності у пацієнтів із ЦД ознак СН треба регулярно оцінювати тривалість QRS та ФВ ЛШ для визначення показань до серцевої ресинхронізуючої терапії та/або імплантації кардіовертера-дефібрилятора [17].
Основні рекомендації щодо лікування аритмій у хворих на ЦД 2-го типу наведені в табл. 5.
Коморбідний перебіг захворювання аорти та периферичних артерій і ЦД
ЦД у більшості хворих, особливо при його тривалому і некомпенсованому перебігу, не тільки асоціюється з захворюванням артерій нижніх кінцівок, а й значно прискорює розвиток цих уражень. При цьому ЦД часто драматично погіршує прогноз перебігу захворювання артерій нижніх кінцівок на будь-якій стадії [3, 18, 19]. Пацієнти з ЦД мають більш високий ризик хронічної загрози для кінцівки, що вимагає регулярного скринінгу з вимірюванням кісточково-плечового індексу для ранньої діагностики захворювання артерій нижніх кінцівок [2, 18, 19].
Методи лікування захворювань артерій нижніх кінцівок не відрізняються у хворих з ЦД або без нього, хоча варіанти реваскуляризації можуть бути біднішими, а ефективність реваскуляризації — гіршою у зв’язку з дифузним і дистальним ураженням [19].
Крім захворювань артерій нижніх кінцівок у хворих на ЦД рекомендовані раннє виявлення та вибір тактики лікування хвороби сонних артерій. В цілому ж тактика лікування уражень сонних артерій у хворих на ЦД подібна такій у хворих без ЦД [20].
Основні положення діагностики та лікування захворювань периферичних артерій у хворих на ЦД 2-го типу наведені в табл. 6.
Таким чином, проблема асоціації ЦД із ССЗ є глобальною та складною для вирішення у зв’язку з великою кількістю хворих і необхідністю застосування широкого спектра лабораторних та інструментальних досліджень, а також високоінформативних візуалізаційних та інтервенційних діагностичних і терапевтичних методів. На жаль, не всі дані методи є доступними в Україні. Але проблема діагностики і лікування хворих на ЦД із ССЗ може вирішуватись поетапно.
На етапі надання первинної медичної допомоги необхідно налагодити скринінгову діагностику ЦД і обстеження хворих на ЦД з метою виявлення ССЗ та їх факторів ризику. Вже на цьому етапі можливо визначити кардіоваскулярний ризик у пацієнтів з ЦД, провести доступні лабораторні й інструментальні дослідження і розпочати профілактику ССЗ.
Після виявлення у хворих на ЦД таких ССЗ, як ІХС та її гострі форми, СН, аритмії та захворювання аорти і периферичних артерій, необхідно провести диференціацію можливостей первинної, вторинної та третинної медичної допомоги і скоректувати направлення хворих на відповідний етап для подальшого поглибленого обстеження та вибору медикаментозної або інтервенційної та/або апаратної форми лікування.
Треба відзначити, що роль первинної ланки медичної допомоги і в разі виявлення вказаних ССЗ є досить значною. В значній кількості випадків на первинному етапі надання медичної допомоги можливо підібрати адекватну ініціальну терапію хворим на вищезазначені ССЗ.
Важливим є налагодження диспансерного нагляду за даним групами хворих з організацією пацієнт-орієнтованого лікування, що повинно включати не тільки медикаментозні методи, а й підходи до корекції способу життя.
У разі необхідності рекомендуються консультації хворих у відповідних спеціалістів: ендокринологів, кардіологів, кардіохірургів, невропатологів і нейрохірургів, або направлення на стаціонарне обстеження та лікування у високоспеціалізовану медичну установу.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів та власної фінансової зацікавленості при підготовці даної статті.
Список литературы
Список літератури знаходиться в редакції

/12_u.jpg)
/13_u.jpg)
/13_u2.jpg)
/14_u.jpg)
/14_u2.jpg)
/15_u.jpg)