Газета «Новости медицины и фармации» №3 (647), 2018
Вернуться к номеру
Обзор рекомендаций Европейского респираторного общества/Американского торакального общества: Ведение пациентов с обострениями хронической обструктивной болезни легких
Авторы: Jadwiga A. Wedzicha (ERS co-chair), Marc Miravitlles, John R. Hurst, Peter M.A. Calverley, Richard K. Albert, Antonio Anzueto, Gerard J. Criner, Alberto Papi, Klaus F. Rabe, David Rigau, Pawel Sliwinski, Thomy Tonia, Jørgen Vestbo, Kevin C. Wilson, Jerry A. Krishnan (ATS co-chair)
Рубрики: Пульмонология, Оториноларингология
Разделы: Справочник специалиста
Версия для печати
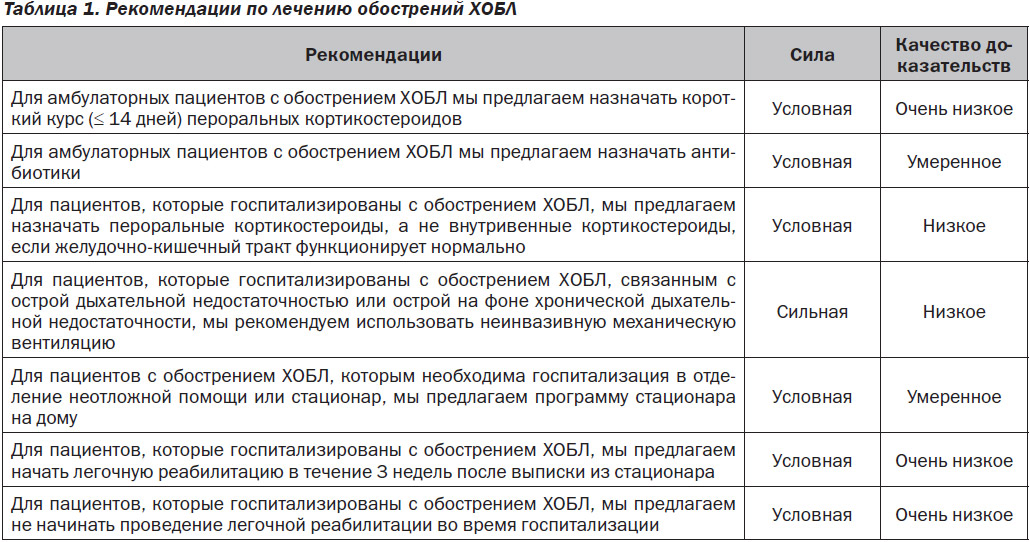
Рабочая группа использовала комплексные доказательства, чтобы представить свои суждения о пользе по сравнению с бременем, неблагоприятными последствиями и издержками; качество доказательств; обоснование и приемлемость различных вмешательств при обострении хронической обструктивной болезни легких. Сильная рекомендация была дана относительно неинвазивной вентиляции легких у пациентов с острой гиперкапнической дыхательной недостаточностью. Условные рекомендации были даны относительно применения пероральных кортикостероидов у амбулаторных пациентов, пероральных, а не внутривенных кортикостероидов у пациентов, которые получают лечение в стационаре, антибиотикотерапии, лечения на дому подходящим образом отобранных пациентов и начала легочной реабилитации в течение 3 недель после выписки из стационара (табл. 1). Условная рекомендация была дана относительно того, что не рекомендуется начинать легочную реабилитацию во время госпитализации. Систематический обзор и методология GRADE, которые мы использовали для данного руководства ERS/ATS, в ряде случаев указывают на недостаточную доказательность. В таких случаях мы рекомендуем проведение более подробных исследований. С появлением новых доказательств эти рекомендации следует пересмотреть.
Введение
Хроническое и прогрессирующее течение хронической обструктивной болезни легких (ХОБЛ) часто прерывается обострениями, которые клинически определяются как эпизоды нарастания респираторных симптомов, особенно одышки, кашля, образования мокроты и увеличения гнойной мокроты. Обострение ХОБЛ оказывает негативное влияние на качество жизни пациентов с этим заболеванием [1, 2], ускоряет прогрессирование заболевания и может привести к госпитализации и смерти [3, 4].
В практических руководствах, основанных на данных доказательной медицины, разработанных другими организациями, рекомендуется применять у пациентов с обострением ХОБЛ ингаляционную терапию бронходилататором, а также дополнительно кислород у пациентов с гипоксией [5]. В руководствах также рекомендуется применение системных кортикостероидов, антибактериальной терапии, неинвазивной механической вентиляции (NIV) и даются рекомендации по ведению таких пациентов в домашних условиях. Цель наших рекомендаций — обновить последние рекомендации и рассмотреть конкретные вопросы, касающиеся лечения обострений ХОБЛ, ответы на которые не дают существующие руководства.
Результаты
Следует ли применять пероральные кортикостероиды для лечения пациентов с легкой степенью обострения ХОБЛ, которое можно лечить амбулаторно (например, у амбулаторных пациентов)?
Польза
Пероральные кортикостероиды улучшали функцию легких у амбулаторных пациентов с обострением ХОБЛ. Также наблюдалась тенденция к сокращению числа госпитализаций.
Вред
В исследованиях были зарегистрированы различные побочные эффекты, включая судороги, бессонницу, увеличение массы тела, тревожность, депрессивные расстройства и гипергликемию. Тем не менее не ясно, были ли методы, используемые для оценки вреда, одинаковыми во всех исследованиях. Также число серьезных побочных эффектов, о которых сообщалось, было слишком малым, чтобы адекватно оценить разницу риска вреда пероральных кортикостероидов и плацебо у амбулаторных пациентов с обострением ХОБЛ.
Другие соображения
В исследованиях не было информации о времени следующего обострения и неадекватной информации, позволяющей быть уверенным во влиянии системных кортикостероидов на различные результаты, которые считаются критичными или важными для принятия решений (госпитализация, смертность и серьезные неблагоприятные события).
Выводы и перспективы исследования
Курс пероральных кортикостероидов в течение 9–14 дней у амбулаторных больных с обострением ХОБЛ улучшает функцию легких и вызывает тенденцию к сокращению числа госпитализаций. Было продемонстрировано отсутствие влияния на неудачу лечения, смертность или побочные эффекты, хотя в исследованиях было слишком мало событий, чтобы окончательно подтвердить или исключить влияние на любой из этих неблагоприятных исходов. Рабочая группа сделала вывод о том, что преимущества применения пероральных кортикостероидов, вероятно, перевешивают неблагоприятные последствия, бремя и издержки, но это утверждение остается неопределенным из-за очень низкой уверенности в точности оценки.
Определение фенотипа ответчиков на лечение пер–оральными кортикостероидами является областью исследований, которая еще должна быть изучена. Есть некоторые данные, свидетельствующие о том, что пациенты с повышенным содержанием эозинофилов в крови лучше отвечают на лечение пероральными кортикостероидами, чем пациенты с низким их содержанием. В одном рандомизированном исследовании продемонстрировано, что у пациентов, у которых число эозинофилов в крови составляло ≥ 2 %, улучшалось качество жизни и наблюдалось более быстрое восстановление после приема пероральных кортикостероидов по сравнению с плацебо. Напротив, среди пациентов, у которых количество эозинофилов в крови составляло < 2 %, достоверно лучшее качество жизни наблюдалось у лиц, получавших плацебо [17]. В другом исследовании собраны данные из трех рандомизированных исследований пациентов с обострением ХОБЛ и было установлено, что среди пациентов, получающих системные кортикостероиды, у которых количество эозинофилов в крови ≥ 2 %, число случаев неудачного лечения составляет всего 11 % по сравнению с частотой неудачного лечения 66 % среди пациентов, получающих плацебо. Однако среди пациентов с числом эозинофилов в крови < 2 % частота неудач лечения составляла 26 % в группе применения преднизона и только 20 % — в группе использования плацебо [18]. Необходимы более крупные рандомизированные контролируемые исследования со стратификацией по количеству эозинофилов в крови. В нескольких исследованиях продемонстрировано, что у пациентов с обострением ХОБЛ, находящихся на лечении в стационаре, даже более короткая продолжительность лечения системными кортикостероидами (например, 3 [19], 5 [20] или 7 дней [21]) может быть столь же эффективной, как более длительные курсы лечения; аналогичные исследования должны проводиться у амбулаторных пациентов. Наконец, для подтверждения результатов исследований эффективности необходимо проведение таких исследований в реальных жизненных ситуациях.
Что говорится в других руководствах
В руководствах NICE 2010 года [5] сделан вывод о том, что при отсутствии значимых противопоказаний пероральные кортикостероиды следует применять в сочетании с другими видами терапии у всех пациентов, госпитализированных с обострением ХОБЛ, и у пациентов с обострением со значительным нарастанием одышки, которое мешает повседневной активности. В документе стратегии Глобальной инициативы по хронической обструктивной болезни легких (GOLD) 2014 года [22] сделан вывод о том, что «системные кортикостероиды полезны при лечении ХОБЛ. Они сокращают время восстановления, улучшают функцию легких и гипоксемию и могут снизить риск раннего развития рецидива, неудачи лечения и продолжительности пребывания в больнице. Рекомендуемая доза составляет 30–40 мг преднизона в день в течение 5 дней».
Рекомендации ERS/ATS
Для амбулаторных пациентов с обострением ХОБЛ мы предлагаем короткий курс (≤ 14 дней) пероральных кортикостероидов (условная рекомендация, очень низкое качество доказательств).
Ремарки
Рабочая группа определяет короткий курс пер-оральных кортикостероидов как курс длительностью ≤ 14 дней.
Ценность и предпочтения
Эта рекомендация придает большое значение сокращению неудачи лечения и более малое значение неопределенности в вопросах потенциальных побочных эффектов.
Следует ли назначать антибиотики амбулаторным пациентам с обострением ХОБЛ?
Польза
Антибиотикотерапия уменьшала риск неудачи лечения и увеличивала длительность периодов между обострениями ХОБЛ.
Вред
Пациенты, получавшие антибиотики, имели тенденцию к большему числу неблагоприятных эффектов, большинство из которых были легкими побочными эффектами со стороны желудочно-кишечного тракта (например, диарея).
Другие соображения
При проведении оценки обострений у амбулаторных пациентов ни в одном из исследований не было какой-либо информации о нескольких исходах, представляющих интерес для рабочей группы; в частности о коэффициенте госпитализации, продолжительности пребывания в больнице и смертности.
Выводы и перспективы исследования
Использование антибиотиков у амбулаторных пациентов с обострением ХОБЛ снижает частоту отказа от лечения и увеличивает время до следующего обострения. Однако большинство пациентов избегали неудачи лечения даже в группе плацебо (58 %), предполагая, что не все обострения требуют лечения антибиотиками. Оценка эффективности должна проводиться в реальных ситуациях, чтобы подтвердить результаты исследований эффективности. Определение биомаркеров бактериальной инфекции может помочь пациентам требовать более точного выбора антибиотикотерапии [32]. Для определения, каким пациентам необходима антибактериальная терапия, необходимо проведение дополнительных исследований.
Что говорится в других руководствах
Руководство NICE 2010 года [5] рекомендует использовать антибиотики для лечения обострений ХОБЛ с гнойной мокротой. Однако эта рекомендация не является специфичной для амбулаторных пациентов с обострением ХОБЛ. В документе стратегии GOLD 2014 года [22] сообщается, что антибиотики следует назначать пациентам с обострением ХОБЛ, которые соответствуют определенным критериям; опять же, рекомендация не является специфичной к амбулаторным пациентам, имеющим обострение ХОБЛ.
Рекомендации ERS/ATS
Амбулаторным пациентам с обострением ХОБЛ мы предлагаем назначать антибиотики (условная рекомендация, умеренное качество доказательств). Выбор антибиотиков должен основываться на местных паттернах чувствительности.
Ремарки
Исследования показывают, что при обострениях, при которых существует гнойная мокрота, скорее всего, будут полезны антибиотики; однако при принятии решения о назначении антибиотика [22] могут быть другие соображения (например, тяжесть заболевания).
Ценность и предпочтения
Эта рекомендация придает большое значение сокращению неудачи лечения, увеличению периода времени между обострениями и снижению ценности избегания развития нежелательных явлений.
Следует ли применять пероральные кортикостероиды для лечения пациентов с обострением ХОБЛ, госпитализированных в стационар?
Польза
Не было различий между положительными результатами применения кортикостероидов, например таким, как уменьшение неудач лечения, при применении пероральной и внутривенной форм.
Вред
Только в одном исследовании, в котором участвовали 40 человек, сообщалось о частоте нежелательных явлений; было установлено, что их было больше в группе, получавшей внутривенные кортикостероиды, по сравнению с группой, где использовали пероральные кортикостероиды (например, 11 случаев гипергликемии против 4 и 3 случаев увеличения артериальной гипертензии против отсутствия такого побочного эффекта соответственно) [34]. Однако оценка побочных эффектов не была замаскирована, и побочных эффектов было слишком мало, чтобы сделать окончательные выводы об относительном риске развития побочных эффектов при любом из представленных видов лечения. Большое обсервационное исследование с участием 80 000 пациентов, госпитализированных с обострением ХОБЛ (не в ОИТ), продемонстрировало, что более 90 % клиницистов в США предпочитают таким пациентам назначать внутривенные, а не пероральные кортикостероиды [35]. Интересно, что в этом исследовании у пациентов, получавших внутривенные кортикостероиды, срок пребывания в больнице и стоимость лечения были более высокими, чем у пациентов, получавших пероральные кортикостероиды, без явных доказательств пользы (оценка с использованием комбинированного исхода: смерть, потребность в механической вентиляции или повторная госпитализация в течение 30 дней) [36].
Другие соображения
В обоих исследованиях не было информации о длительности промежутка времени до следующего обострения — результате, который представлял интерес для рабочей группы. Существовал серьезный риск предвзятости из-за отсутствия «ослепления» для большинства результатов, а количество нежелательных эффектов и число пациентов были небольшими для всех результатов; эти позиции уменьшили доверие к оцениваемым эффектам.
Выводы и перспективы исследования
Не было достоверных различий в таких характеристиках, как неудачи в лечении, повторные госпитализации и длительность госпитализации, между группами пациентов, получающих пероральные и внутривенные кортикостероиды, однако результаты показывают, что применение внутривенных кортикостероидов может увеличить риск побочных эффектов. Не было продемонстрировано никакого влияния на смертность, хотя в исследованиях было слишком мало случаев смерти, чтобы окончательно подтвердить или исключить влияние на смертность. Поскольку в исследованиях не применялся дизайн с меньшей эффективностью, а доверительные интервалы указывали на неточность как для пользы, так и для вреда, мы не можем сделать вывод о том, что как для внутривенных, так и для пероральных кортикостероидов характерны одинаковые польза или вред. Поэтому нет достаточных доказательств в пользу преимуществ одного метода введения над другим. Необходимо адекватное исследование, сравнивающее относительный вред и преимущества внутривенных и пероральных кортикостероидов у таких пациентов, особенно с учетом возможности увеличения продолжительности пребывания в стационаре и затрат на лечение при применении внутривенной терапии, как это было продемонстрировано в наблюдательном исследовании.
Что говорится в других руководствах
В Руководстве NICE 2010 года [5] не сравнивали –пероральные и внутривенные кортикостероиды. В стратегии GOLD 2014 года [22] сообщается, что предпочтительной является пероральная форма преднизолона.
Рекомендации ERS/ATS
Для пациентов, которые госпитализированы в связи с обострением ХОБЛ, мы предлагаем применение пероральных, а не внутривенных кортикостероидов, если нет нарушений функционирования желудочно-кишечного тракта (условная рекомендация, низкий уровень доказательности).
Ремарки
Внутривенные кортикостероиды следует применять у пациентов, которые не могут переносить пероральные кортикостероиды. Вышеупомянутая терапия кортикостероидами у пациентов, которые не переносят лечение пероральными кортикостероидами, не является вариантом лечения по причине преимуществ терапии кортикостероидами.
Ценность и предпочтения
Эта рекомендация придает большое значение простоте применения пероральных кортикостероидов по сравнению с внутривенными и потенциальной возможности сократить расходы на лечение путем применения пероральных форм кортикостероидов, а не убедительным доказательствам о преимуществах или вреде одной формы кортикостероидов по сравнению с другой.
Следует ли использовать неинвазивную вентиляцию легких (НВЛ) у пациентов, которые госпитализированы с обострением ХОБЛ, сопровождаемым острой дыхательной недостаточностью (ДН) или острой ДН на фоне хронической?
Польза
НВЛ уменьшала потребность в интубации, смерт–ность, осложнения лечения и длительность пребывания в больнице и ОИТ у пациентов с острой ДН или острой ДН на фоне хронической при обострении ХОБЛ.
Вред
Не было сообщений о неблагоприятных последствиях, напротив, у пациентов, которым проводили НВЛ, отмечалось уменьшение осложнений.
Другие соображения
В большинстве исследований наблюдался высокий риск предвзятости из-за неопределенной маскировки распределения и отсутствия «ослепления». Оценки некоторых результатов были непоследовательными, а исследования, число пациентов и эффектов были маленькими, что уменьшало доверие к проводимым оценкам. Также было невозможно оценить один из результатов, представляющих интерес, — частоту нозокомиальной пневмонии, поскольку данные либо отсутствовали, либо были неполными. Эти соображения способствовали тому, что качество доказательств было низким.
Выводы и перспективы исследования
Использование НВЛ у пациентов с острой ДН или острой на фоне хронической ДН при обострении ХОБЛ уменьшает потребность в интубации, смертность, осложнения лечения, длительность пребывания в стационаре и ОИТ. В будущих исследованиях будут определены стратегии оптимизации НВЛ, включая оптимальную технику и выбор типа интерфейса. Нужны исследования для того, чтобы решить, как титровать и отучать пациентов от НВЛ и как лучше определить, какие физиологические эффекты следует ожидать при применении НВЛ, которые прогнозируют успешность или неудачу лечения. Эффективность НВЛ в домашних условиях у пациентов после госпитализации по поводу ХОБЛ, когда НВЛ использовалась для лечения острой на фоне хронической дыхательной недостаточности, также требует дополнительного изучения. Недавно полученные данные демонстрируют противоположные результаты касательно НВЛ в домашних условиях у амбулаторных пациентов с тяжелой степенью ХОБЛ [59–62]. Исследования эффективности должны проводиться в реальных ситуациях, чтобы подтвердить результаты экспериментальных испытаний эффективности. Другие возможности исследования связаны с принятием решений о том, нужно ли интубировать или нет, а также с использованием НВЛ медицинскими работниками, пациентами и членами семьи.
Что сообщается в других руководствах
В руководствах NICE 2010 года [5] не обсуждалось использование НВЛ при обострениях ХОБЛ. Однако в руководящих принципах NICE 2004 года было указано, что НВЛ следует применять в качестве терапии выбора при стойкой гиперкапнической дыхательной недостаточности во время обострения, несмотря на оптимальную терапию. В документе стратегии GOLD 2014 года [22] сообщается, что у пациентов с острой дыхательной недостаточностью при обострении ХОБЛ НВЛ уменьшает дыхательный ацидоз и снижает частоту интубации, смертность, частоту дыхания, тяжесть одышки, осложнения (такие как вентиляторная пневмония) и продолжительность пребывания в больнице. НВЛ рекомендуют применять у пациентов с дыхательным ацидозом или тяжелой одышкой с клиническими симптомами, указывающими на слабость дыхательной мускулатуры, учащение дыхания или и то, и другое как использование респираторных вспомогательных мышц, парадоксальное движение живота или ретракцию межреберных пространств.
Рекомендации ERS/ATS
Для пациентов, госпитализированных с острой гиперкапнической респираторной недостаточностью или острой на фоне хронической гиперкапнической респираторной недостаточностью из-за обострения ХОБЛ, мы рекомендуем использовать НВЛ (сильная рекомендация, низкое качество доказательств).
Ремарки
Сильная рекомендация, несмотря на низкую достоверность оценки эффектов, отражает консенсусное мнение о том, что подавляющее большинство пациентов хотели бы, чтобы НВЛ давала возможность получить один или несколько важных полезных клинических эффектов с минимальным риском вреда. Во многих исследованиях исключались пациенты, имеющие любой из следующих критериев: невозможность сотрудничества, защиты дыхательных путей или нормальной секреции; тяжелые нарушения сознания; лицевые деформации; высокий риск аспирации или недавний стеноз пищевода.
Ценность и предпочтения
В этой рекомендации большое значение отводится снижению смертности и необходимости инвазивной механической вентиляции, а меньшее — бремени, связанному с НВЛ.
Нужно ли внедрять в практику у пациентов с обострениями ХОБЛ практику стационара на дому?
Польза
Использование модели стационара на дому уменьшило количество госпитализаций и, возможно, смерт–ность у пациентов с обострением ХОБЛ.
Вред
Ни в одном из исследований не сообщалось о неблагоприятных эффектах использования модели стационара на дому, поэтому нет данных о потенциальном вреде данного способа ведения пациентов с обострениями ХОБЛ.
Другие соображения
Для большинства результатов количество явлений и пациентов в исследованиях было низким, что уменьшало уверенность в оценках эффектов. Не было ни единого сообщения о внутригоспитальных инфекциях — результате, который представлял интерес для рабочей группы. Кроме того, было недостаточно информации для выводов относительно другого результата, представляющего интерес, — качества жизни (то есть среди трех исследований, в которых сообщалось о качестве жизни, в одном не предусматривались стандартные отклонения, в другом применялся только опросник Госпиталя Святого Георгия для больных с респираторными заболеваниями, а в третьем определяли качество жизни, связанное со здоровьем, с использованием шкалы EuroQoL-5D). Более того, критерии отбора в разных исследованиях менялись, и возможности системы здравоохранения для оказания помощи на дому для этой группы населения могут различаться. Также необходимы исследования для определения компонентов, необходимых для получения пользы от лечения ХОБЛ в условиях стационара на дому и для определения того, как эти компоненты могут меняться в зависимости от условий, в которых живут пациенты. Несмотря на то, что целевая группа заранее не определила, какие результаты предполагается получить, стоит отметить, что в четырех исследованиях сообщалось о расходах на лечение, в трех — об удовлетворенности лечением пациентов и медицинских работников. Среди исследований, в которых оценивались затраты, в двух продемонстрированы более низкие затраты на стационары на дому [67, 70], в одном исследовании — тенденция к снижению затрат [66], а в одном не обнаружено каких-либо различий по сравнению с другими видами оказания помощи [73]. Во всех трех исследованиях, в которых оценивали удовлетворенность пациентов и медицинских работников лечением, не сообщалось о каких-либо различиях [69, 70, 74]. Хотя никаких различий в общей удовлетворенности лечением не было установлено, большинство пациентов указали, что, если бы у них было право выбора, они предпочли бы лечение в домашних условиях.
Выводы и перспективы исследования
Лечение больных с обострением ХОБЛ в условиях стационара на дому уменьшает число госпитализаций, что делает стационар на дому безопасным и эффективным способом лечения пациентов. Это поможет увеличить доступность больничных коек и уменьшить давление на клиницистов для выписки пациентов. Лечение в условиях стационара на дому может также снизить смертность, однако в исследованиях было слишком мало случаев смерти, чтобы окончательно подтвердить или исключить влияние на этот аспект. Одной из основных потребностей исследований эффективности стационара на дому является разработка алгоритмов для скрининга пациентов, чтобы определить, какие из них не подходят для лечения в домашних условиях. В некоторых исследованиях продемонстрировано, что лечение обострений ХОБЛ в домашних условиях следует рассматривать у всех пациентов, если у них нет психических нарушений, нарушений сознания, гиперкапнии, гипоксемии, серьезных сопутствующих заболеваний или недостаточной социальной поддержки. Однако эти критерии необходимо оценивать проспективно, чтобы определить наиболее подходящие критерии отбора.
Возможность использования на дому препаратов для лечения обострения ХОБЛ (например, системные кортикостероиды, антибиотики, небулайзеры бронходилататоров и кислород) может варьироваться в зависимости от характеристик пациента (например, способность осуществлять повседневную жизнь и сохранять уровень социальной поддержки) или потенциала системы здравоохранения или организации стационара на дому. Необходимы исследования для определения критериев отбора пациентов и ключевых элементов организации стационара на дому (например, работа медсестры или мультидисциплинарных команд, в состав которых входят врач, специалист по дыханию или социальный работник, план лечения на дому, критерии отказа от лечения на дому и необходимость госпитализации). Наконец, необходимы исследования для проспективной оценки потенциала гетерогенности эффектов лечения в зависимости от того, предназначен ли стационар на дому для того, чтобы избежать госпитализации или ускорить досрочную выписку из стационара. Многие из этих исследований лучше всего проводить как исследования эффективности в реальных ситуациях; как минимум должны быть осуществлены исследования эффективности для подтверждения результатов предварительных испытаний.
Что говорится в других руководствах
В руководстве NICE 2010 года [5] не содержится раздел о лечении на дому пациентов с обострениями ХОБЛ, но вкратце о нем упоминается в аспекте того, что могут быть задействованы специалисты в области респираторной поддержки. В документе стратегии GOLD 2014 года [22] указано, что «стационар на дому представляет собой эффективную и практическую альтернативу госпитализации у отдельных пациентов с обострением ХОБЛ без дыхательной недостаточности с ацидозом. Однако точные критерии этого подхода, в отличие от лечения в условиях стационара, остаются неопределенными и будут варьироваться в зависимости от условий медицинской помощи. Рекомендации по лечению такие же, как и для пациентов, госпитализированных в стационар».
Для пациентов с обострением ХОБЛ, которые пребывают в отделении неотложной помощи или в больнице, мы предлагаем программу лечения в стационаре на дому (условная рекомендация, умеренное качество доказательств).
Ремарки
Отобранные пациенты могут включать тех, у кого нет острой вентиляторной дыхательной недостаточности или острой на фоне хронической вентиляторной дыхательной недостаточности, респираторного дистресса, гипоксии, требующей применения дополнительного кислорода, нарушения уровня сознания, легочного сердца, необходимости в круглосуточном уходе, других причин госпитализации (например, ишемия миокарда), плохих жилищных условий, плохой социальной поддержки или злоупотребления активными веществами.
Ценность и предпочтения
В этой рекомендации большое значение отводится сокращению повторных госпитализаций, повышению безопасности пациентов и, возможно, также снижению смертности и бремени по уходу за остро заболевшими пациентами на дому.
Нужно ли проводить легочную реабилитацию у пациентов, госпитализированных с обострением ХОБЛ?
Польза
Легочная реабилитация, начатая во время госпитализации, увеличивала физическую активность. Легочная реабилитация, начатая в течение 3 недель после выписки из стационара, способствовала улучшению качества жизни. Легочная реабилитация, начатая в течение 8 недель после выписки, способствовала улучшению физической активности.
Вред
Легочная реабилитация, начатая во время госпитализации, способствовала увеличению смертности. Другие серьезные побочные эффекты, возникающие при легочной реабилитации, были редкими.
Другие соображения
Надежность оцененных эффектов для всех результатов, кроме смертности, ограничена несогласованностью между исследованиями как в первичном, так и в стратифицированном анализе. В дополнение к несогласованности уверенность в оценках всех других результатов была снижена, поскольку все исследования имели риск предвзятости из-за неясного распределения, отсутствия приверженности к лечению и/или отсутствия «ослепления».
Выводы и перспективы исследования
Легочная реабилитация, осуществляемая во время госпитализации, увеличивает смертность. Легочная реабилитация, осуществляемая в течение 3 недель после выписки из стационара после обострения ХОБЛ, уменьшает госпитализацию и улучшает качество жизни, в то время как легочная реабилитация, осуществляемая в течение 8 недель после выписки, увеличивает физическую активность. Необходимы исследования для установления, какие вмешательства являются наиболее полезными; некоторые исследования показывают, что сочетание регулярных физических упражнений с обучением дыхательной технике может быть самым лучшим, но необходимы дополнительные исследования. Исследования, использующие методологии внедрения науки (также известные как перевод знаний), необходимы для тестирования стратегий, которые систематически нацеливают барьеры и способствуют интеграции легочной реабилитации в систему ухода за пациентами с обострением ХОБЛ после выписки из стационара.
Что говорится в других руководствах
В руководстве NICE 2010 года сделан вывод о том, что «легочная реабилитация должна осуществляться у всех людей с ХОБЛ, которые подходят для ее проведения, включая тех, кто недавно был госпитализирован по причине обострения» [5]. Для пациентов, госпитализированных с обострением ХОБЛ, мы предлагаем начать легочную реабилитацию в течение 3 недель после выписки из больницы (условная рекомендация, очень низкое качество доказательств).
Для пациентов, которые госпитализированы с обострением ХОБЛ, мы предлагаем не инициировать легочную реабилитацию во время госпитализации (условная рекомендация, очень низкое качество доказательств).
Ремарки
Ранняя легочная реабилитация включает в себя физические упражнения и образовательную программу, которая начинается в течение 3 недель после начала лечения обострения.
Ценность и предпочтения
В данной рекомендации большое значение отводится улучшению клинических исходов и снижению расходов на легочную реабилитацию.
1. Seemungal T.A.R., Donaldson G.C., Paul E.A. et al. Effect of exacerbation on quality of life in patients with chronic obstructive pulmonary disease // Am. J. Respir. Crit. Care Med. — 1998. — 157. — 1418-1422.
2. Miravitlles M., Ferrer M., Pont A. et al. Effect of exa–cerbation on quality of life in patients with chronic obstructive pulmonary disease. A 2 year follow-up study // Thorax. — 2004. — 59. — 387-395.
3. Burrows B., Bloom J.W., Traver G.A. et al. The course and prognosis of different forms of chronic airways obstruction in a sample from the general population // N. Engl. J. Med. — 1987. — 317. — 1309-1314.
4. Donaldson G.C., Seemungal T.A., Bhowmilk A. et al. Relationship between exacerbation frequency and lung function decline in chronic obstructive pulmonary di-sease // Thorax. — 2002. — 57. — 847-852.
5. National Institute for Health and Clinical Excellence. Chronic obstructive pulmonary disease: management of chronic pulmonary obstructive disease in adults in primary and secondary care (partial update). — London, National Clinical Guideline Centre, 2010.
6. Guyatt G.H., Oxman A.D., Kunz R. et al. GRADE guidelines: 2. Framing question and deciding on important outcomes // J. Clin. Epidemiol. — 2011. — 64. — 395-400.
7. National Institute for Health and Clinical Excellence. Chronic obstructive pulmonary disease: management of chronic pulmonary obstructive disease in adults in primary and secondary care (partial update). — London, National Clinical Guideline Centre, 2004.
8. Schunemann H.J., Jaeschke R., Cook D.J. et al. An official ATS statement: grading the quality of evidence and strength of recommendations in ATS guidelines and recommendations // Am. J. Respir. Crit. Care Med. — 2006. — 174. — 605-614.
9. Jones P.W., Beeh K.M., Chapman K.R. et al. Minimal clinically important differences in pharmacological trials // Am. J. Respir. Crit. Care Med. — 2014. — 189. — 250-255.
10. Andrews J., Guyatt G., Oxman A.D. et al. GRADE guidelines: 14. Going from evidence to recommendations: the significance and presentation of recommendations // J. Clin. Epidemiol. — 2013. — 66. — 719-725.
11. Walters J., Gibson P., Wood-Baker R. et al. Systemic corticosteroids for acute exacerbations of chronic obstructive pulmonary disease // Cochrane Database Syst. Rev. — 2009. — 1. — CD001288.
12. Quon B.S., Gan W.Q., Sin D.D. Contemporary ma-nagement of acute exacerbations of COPD: a systematic review and metaanalysis // Chest. — 2008. — 133. — 756-766.
13. Schweiger T., Zdanowicz M. Systemic corticosteroids in the treatment of acute exacerbations of chronic obstructive pulmonary disease // Am. J. Healt-Syst. Pharm. — 2010. — 167. — 1061-1069.
14. Aaron S.D., Vandemheen K.L., Hebert P. et al. Outpatient oral prednisone after emergency treatment of chro-nic obstructive pulmonary disease // New Engl. J. Med. — 2003. — 348. — 2618-2625.
15. Thompson W., Nielson C., Carvalho P. et al. Controlled trial of oral prednisone in outpatients with acute COPD exacerbation // Am. J. Respir. Crit. Care Med. — 1996. — 154. — 407-412.
16. Bathoorn E., Liesker J.J., Postma D.S. et al. Anti-inflammatory effects of combined budesonide/formoterol in COPD exacerbations // COPD J. Chron. Obstruct. Pulm. Dis. — 2008. — 5. — 282-290.
17. Bafadhel M., McKenna S., Terry S. et al. Blood eosinophils to direct corticosteroid treatment of exacerbations of chronic obstructive pulmonary disease. A randomized placebo-controlled trial // Am. J. Respir. Crit. Care. — 2012. — 186. — 48-55.
18. Bafadhel M., Davies L., Calverley P.M.A. et al. Blood eosinophil guided prednisolone therapy for exacerbations of COPD: a further analysis // Eur. Respir. J. — 2014. — 44. — 789-791.
19. Sayiner A., Aytemur Z.A., Cirit M. et al. Syste-mic glucocorticoids in severe exacerbations of COPD // Chest. — 2001. — 119. — 726-730.
20. Leuppi J.D., Schuetz P., Bingisser R. et al. Short-term vs conventional glucocorticoid therapy in acute exa-cerbations of chronic obstructive pulmonary disease // JAMA. — 2013. — 309. — 2223-2231.
21. Chen G., Xie C.M., Luo Y.F. The effects and therapeutic duration of oral corticosteroids in patients with acute exacerbation of chronic obstructive pulmonary diseases // Chinese J. Tuberc. and Respir. Dis. — 2008. — 31. — 577-580.
22. Global Initiative for Chronic Obstructive Lung Di-seases. Global strategy for the diagnosis, management and prevention of chronic obstructive pulmonary disease (revised 2014). — Global Inititative for Chronic Lung Disease, Inc., 2014.
23. Ram F.S., Rodriguez-Roisin R., Granados-Navarrete A. et al. Antibiotics for exacerbations of chronic obstructive pulmonary disease // Cochrane Database Syst. Rev. — 2006. — 2. — CD004403.
24. Puhan M.A., Vollenweider D., Latshang T. et al. Exa-cerbations of chronic obstructive pulmonary disease: when are antibiotics indicated? A systematic review // Respir. Res. — 2008. — 8. — 30.
25. Vollenweider D., Jarrett H., Steurer-Stey C. et al. Antibiotics for exacerbations of chronic obstructive pulmonary disease // Cochrane Database Syst. Rev. — 2012. — 12. — CD010257.
26. Anthonisen N.R., Manfreda J., Warren C. et al. Antibiotic therapy in exacerbations of chronic obstructive pulmonary disease // Ann. Intern. Med. — 1987. — 106. — 196-204.
27. Jorgensen A., Coolidge J., Pedersen P. et al. Amoxicillin in treatment of acute uncomplicated exacerbations of chronic bronchitis. A double-blind, placebo-controlled multicentre study in general practice // Scand. J. Prim. Health Care. — 1992. — 10. — 7-11.
28. Brusse-Keizer M., van der Valk P., Hendrix M. et al. Antibiotics in patients with a mild to moderate home-trea-ted COPD exacerbation: the ABC trial // Am. J. Resp. Crit. Care Med. — 2009. — 179. — A1493.
29. Allegra L., Grossi E., Pozzi E. et al. The role of antibiotics in the treatment of chronic bronchitis exacerbation: follow up of a multicenter study // Italian J. of Chest Dis. — 1991. — 45. — 138-148.
30. Llor C., Moragas A., Hernandez S. et al. Efficacy of antibiotic therapy for acute exacerbations of mild to moderate chronic obstructive pulmonary disease // Am. J. Respir. Crit. Care Med. — 2012. — 186. — 716-723.
31. Seemungal T.A., Donaldson G.C., Bhowmik A. et al. Time course and recovery of exacerbations in patients with chronic obstructive pulmonary disease // Am. J. Respir. Crit. Care Med. — 2000. — 161. — 1608-1613.
32. Miravitlles M., Moragas A., Hernández S. et al. Is it possible to identify exacerbations of mild to moderate COPD that do not require antibiotic treatment? // Chest. — 2013. — 144. — 1571-1577.
33. de Jong Y.P., Uil S.M., Grotjohan H.P. et al. Oral or IV prednisolone in the treatment of COPD exacerbations: a randomized, controlled, double-blind study // Chest. — 2007. — 132. — 1741-1747.
34. Ceviker Y., Sayiner A. Comparison of two systemic steroid regimens for the treatment of COPD exa-cerbations // Pulm. Pharmacol. Ther. — 2014. — 27. — 179-183.
35. Krishnan J.A., Mularski R.A. Acting on comparative effectiveness research in COPD // JAMA. — 2010. — 303. — 2409-2410.
36. Lindenauer P.K., Pekow P.S., Lahit M.C. et al. Association of corticosteroid dose and route of administration with risk of treatment failure in acute exacerbation of chronic obstructive pulmonary disease // JAMA. — 2010. — 303. — 2359-2367.
37. Ram F.S., Picot J., Lightowler J. et al. Non-invasive positive pressure ventilation for treatment of respiratory fai-lure due to exacerbations of chronic obstructive pulmonary disease // Cochrane Database Syst. Rev. — 2004. — 1. — CD004104.
38. Andeev S., Tretyakov A., Grigoryants R. et al. Noninvasive positive airway pressure ventilation: role in treating acute respiratory failure caused by chronic obstructive pulmonary disease // Anesteziol. Reanimatol. — 1998. — 3. — 45-51.
39. Barbe R., Togores B., Rubi M. et al. Noninvasive ventilatory support does not facilitate recovery from acute respiratory failure caused by chronic obstrucive pulmonary disease // Eur. Respir. J. — 1996. — 9. — 1240-1245.
40. Bott J., Carroll M., Conway J. et al. Randomised controlled trial of nasal ventilation in acute ventilatory fai–lure due to chronic obstructive airways disease // Lancet. — 1993. — 341. — 1555-1557.
41. Brochard L., Mancebo J., Wysocki M. et al. Noninvasive ventilation for acute exacerbations of chronic obstructive pulmonary disease // New Engl. J. Med. — 1995. — 333. — 817-822.
42. Celikel T., Sungur M., Ceyhan B. et al. Comparison of nonivnasive positive pressure ventilation with standard medical therapy in hypercapnic acute respiratory failure // Chest. — 1998. — 114. — 1636-1642.
43. Conti G., Antonelli M., Navalesi P. et al. Non-invasive vs conventional mechanical ventilation in patients with chronic obstructive pulmonary disease after failure of medical treatment in the ward: a randomised trial // Intensive Care Med. — 2002. — 28. — 1701-1707.
44. del Castillo D., Barrot E., Laserna E. et al. Noninvasive positive pressure ventilation for acute respiratory fai–lure in chronic obstructive pulmonary disease in a general respiratory ward // Med. Clin. (Barc.). — 2003. — 120. —
647-651.
45. Dikensoy O., Ikidag B., Filiz A. et al. Comparison of noninvasive ventilation and standard medical therapy in acute hypercapnic respiratory failure: a randomised controlled trial at a tertiary health centre in SE Turkey // Int. J. Clinical. Pract. — 2002. — 56. — 85-88.
46. Khilnani G.C., Saikia N., Banga A. et al. Non-invasive ventilation for acute exacerbation of COPD with very high PaCO2: a randomized controlled trial // Lung India. — 2010. — 27. — 125-130.
47. Kramer N., Meyer T., Meharg J. et al. Randomised prospective trial of noninvasive positive pressure ventilation in acute respiratory failure // Am. J. Respir. Crit. Care Med. — 1995. — 151. — 1799-1806.
48. Plant P., Owen J., Elliott M. Early use of noninvasive ventilation for acute exacerbations of chronic obstructive pulmonary disease on general respiratory wards: a multicenter, randomised, controlled trial // Lancet. — 2000. — 355. — 1931-1935.
49. Servillo G., Ughi L., Rossano F. et al. Nonionvasive mask pressure support ventilation in COPD patients // Intensive Care Med. — 1994. — 20. — 54.
50. Thys F., Roeseler J., Reynaert M. et al. Noninvasive ventilation for acute respiratory failure: a prospective randomised placebo-controlled trial // Eur. Respir. J. — 2002. — 20. — 545-555.
51. Zhou R., Chen P., Luo H. et al. Effects of noninvasive positive pressure ventilation on gas exchange and patients’ transformation on chronic obstructive pulmonary disease and respiratory failure // Bull. Hum. Med. Univ. — 2001. — 26. — 261-262.
52. Carrera M., Marin J.M., Anton A. et al. A controlled trial of noninvasive ventilation for chronic obstructive pulmonary disease exacerbations // J. Crit. Care. — 2009. — 24. — 473. — 7-14.
53. Keenan S.P., Powers C.E., McCormack D.G. Noninvasive positive-pressure ventilation in patients with milder chronic obstructive pulmonary disease exacerbations: a randomized controlled trial // Respir. Care. — 2005. — 50. — 610-616.
54. Pastaka C., Kostikas K., Karetsi E. et al. Non-invasive ventilation in chronic hypercapnic COPD patients with exacerbation and a pH of 7.35 or higher // Eur. J. Intern. Med. — 2007. — 18. — 524-530.
55. Schmidbauer W., Ahlers O., Spies C. et al. Early prehospital use of non-invasive ventilation improves acute respiratory failure in acute exacerbation of chronic obstructive pulmonary disease // Emerg. Med. J. — 2011. — 28. — 626-627.
56. Vargas F., Bui H.N., Boyer A. et al. Intrapulmonary percussive ventilation in acute exacerbations of COPD patients with mild respiratory acidosis: a randomized controlled trial // Crit. Care. — 2005. — 9. — 382-389.
57. Collaborative Research Group of Noninvasive Mechanical Ventilation for Chronic Obstructive Pulmonary Disease. Early use of non-invasive positive pressure ventilation for acute exacerbations of chronic obstructive pulmonary disease: a multicentre randomized controlled trial // Chin. Med. J. — 2005. — 118. — 2034-2040.
58. Dhamija A., Tyagi P., Caroli R. et al. Noninvasive ventilation in mild to moderate cases of respiratory failure due to acute exacerbation of chronic obstructive pulmonary disease // Saudi Med. J. — 2005. — 26. — 887-890.
59. Galli J.A., Krahnke J.S., James Mamary A. et al. Home non-invasive ventilation use following acute hypercapnic respiratory failure in COPD // Respir. Med. — 2014. — 108. — 722-728.
60. Coughlin S., Liang W.E., Parthasarathy S. Retrospective Assessment of Home Ventilation to Reduce Rehospitalization in Chronic Obstructive Pulmonary Disease // J. Clin. Sleep Med. — 2015. — 11. — 663-670.
61. Kohnlein T., Windisch W., Kohler D. et al. Non-invasive positive pressure ventilation for the treatment of severe stable chronic obstructive pulmonary disease: a prospective, multicentre, randomised, controlled clinical trial // Lancet Respir. Med. — 2014. — 2. — 698-705.
62. Struik F.M., Sprooten R.T., Kerstjens H.A. et al. Nocturnal non-invasive ventilation in COPD patients with prolonged hypercapnia after ventilatory support for acute respiratory failure: a randomised, controlled, parallelgroup study // Thorax. — 2014. — 69. — 826-834.
63. Jeppesen E., Brurberg K., Vist G. et al. Hospital at home for acute exacerbations of chronic obstructive pulmonary disease // Cochrane Database Syst. Rev. — 2012. — CD003573.
64. Cotton M., Bucknall C., Dagg K. et al. Early discharge for patients with exacerbations of chronic obstructive pulmonary disease: a randomised controlled trial // Thorax. — 2000. — 55. — 902-906.
65. Davies L., Wilkinson M., Bonner S. et al. ‘Hospital at home’ versus hospital care in patients with exacerbations of chronic obstructive pulmonary disease: prospective randomised controlled trial // BMJ. — 2000. — 321. — 1265-1268.
66. Hernandez C., Casas A., Escarrabill J. et al. Home hospitalisation of exacerbated chronic obstructive pulmonary disease patients // Eur. Respir. J. — 2003. — 21. — 58-67.
67. Nicholson C., Bowler S., Jackson C. et al. Cost comparison of hospital and home based treatment models for acute chronic obstructive pulmonary disease // Aust. Health Rev. — 2001. — 24. — 181-187.
68. Nissen I., Jensen M. Nurse supported discharge of patients with exacerbation of chronic obstructive pulmonary disease // Ugeskr. Laeger. — 2007. — 169. — 2220-2223.
69. Ojoo J., Moon T., McGlone S. et al. Patients’ and carers’ preferences in two models of care for acute exacerbations of COPD // Thorax. — 2002. — 57. — 167-169.
70. Ricuada N., Tibaldi V., Leff B. et al. Substitutive “hospital at home” versus inpatient care for elderly patients with exacerbations of chronic obstructive pulmonary di-sease: a prospective, randomised, controlled trial // J. Am. Geriatr. Soc. — 2008. — 56. — 500.
71. Skwarska E., Cohen G., Skwarksi K. et al. Randomised controlled trial of supported discharge in patients with exacerbations of chronic obstructive pulmonary dise-ase // Thorax. — 2000. — 55. — 907-912.
72. Utens C., Goossens L., Smeenk F. et al. Early assis-ted discharge with generic community nursing for chronic obstructive pulmonary disease exacerbations: results of a randomised controlled trial // BMJ Open. — 2012. — 2. — e001684.
73. Goosens L., Utens C., Smeenk F. et al. Cost-effectiveness of early assisted discharge for COPD exacerbations in the Netherlands // Value Health. — 2013. — 16. — 517-528.
74. Utens C.M.A., Goossens L.M.A., van Schayck O.C.P. et al. Patient preference and satisfaction in hospital-at-home and usual hospital care for COPD exacerbations: Results of a randomised controlled trial // Int. J. Nurs Stud. — 2013. — 50. — 1537-1549.
75. Puhan M.A., Gimeno-Santos E., Scharplatz M. et al. Pulmonary rehabilitation following exacerbations of chronic obstructive pulmonary disease // Cochrane Database Syst. Rev. — 2009. — 1. — CD005305.
76. Behnke M., Taube C., Kirsten D. et al. Home-based exercise is capable of preserving hospital-based improvements in severe chronic obstructive pulmonary disease // Respir. Med. — 2000. — 94. — 1184-1191.
77. Carr S.J., Hill K., Brooks D. et al. Pulmonary rehabilitation after acute exacerbation of chronic obstructive pulmonary disease in patients who previously completed a pulmonary rehabilitation program // J. Cardiopulm. Rehabil. Prev. — 2009. — 29. — 318-324.
78. Eaton T., Young P., Fergusson W. et al. Does early pulmonary rehabilitation reduce acute health-care utilization in COPD patients admitted with an exacerbation? A randomized controlled study // Respirology. — 2009. — 14. — 230-238.
79. Kirsten D.K., Taube C., Lehnigk B. et al. Exercise training improves recovery in patients with COPD after an acute exacerbation // Respir. Med. — 1998. — 92. — 1191-1198.
80. Man W.D., Polkey M.I., Donaldson N. et al. Community pulmonary rehabilitation after hospitalisation for acute exacerbations of chronic obstructive pulmonary disease: randomised controlled study // BMJ. — 2004. — 329. — 1209.
81. Murphy N., Bell C., Costello R.W. Extending a home from hospital care programme for COPD exacerbations to include pulmonary rehabilitation // Respir. Med. — 2005. — 99. — 1297-1302.
82. Nava S. Rehabilitation of patients admitted to a respiratory intensive care unit // Arch. Phys. Med. Rehabil. — 1998. — 79. — 849-854.
83. Seymour J.M., Moore L., Jolley C.J. et al. Outpatient pulmonary rehabilitation following acute exacerbations of COPD // Thorax. — 2010. — 65. — 423-428.
84. Troosters T., Probst V.S., Crul T. et al. Resistance training prevents deterioration in quadriceps muscle function during acute exacerbations of chronic obstructive pulmonary disease // Am. J. Respir. Crit. Care Med. — 2010. — 181. — 1072-1077.
85. Ghanem M., Elaal E.A., Mehany M. et al. Home-based pulmonary rehabilitation program: effect on exercise tolerance and quality of life in chronic obstructive pulmonary disease patients // Ann. Thorac. Med. — 2010. — 5. — 18-25.
86. Ko F.W., Dai D.L., Ngai J. et al. Effect of early pulmonary rehabilitation on health care utilization and health status in patients hospitalized with acute exacerbations of COPD // Respirology. — 2011. — 16. — 617-624.
87. Deepak T.H., Mohapatra P.R., Janmeja A.K. et al. Outcome of Pulmonary Rehabilitation in Patients after Acute Exacerbation of Chronic Obstructive Pulmonary Disease // Indian J. Chest Dis. Allied Sci. — 2014. — 56. — 7-12.
88. Tang C.Y., Blackstock F.C., Clarence M. et al. Early rehabilitation exercise program for inpatients during acute exacerbation of chronic obstructive pulmonary disease: a randomized controlled trial // J. Cardiopulm. — Rehabil. — Prev. — 2012. — 32. —163-169.
89. Greening N.J., Williams J.E., Hussain S.F. et al. An early rehabilitation intervention to enhance recovery during hospital admission for an exacerbation of chronic respiratory disease: randomized controlled trial // BMJ. — 2014. — 8. — 349.