Газета «Новости медицины и фармации» Гастроэнтерология (599) 2016 (тематический номер)
Вернуться к номеру
Уніфікований клінічний протокол первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги та медичної реабілітації «Колоректальний рак». 2016
Рубрики: Гастроэнтерология
Разделы: Официальная информация
Версия для печати
Статтю опубліковано на с. 35-66
Наказ
Міністерства охорони здоров’я України
12.07.2016 № 703
Вступ
Сучасний розвиток медицини передбачає постійне удосконалення заходів щодо діагностики, лікування та профілактики захворювань з урахуванням вимог доказової медицини. Система стандартизації медичної допомоги орієнтована на розробку медико-технологічних документів, які допомагають лікарю ефективно діяти в конкретних клінічних ситуаціях, уникаючи неефективних та помилкових втручань.
Уніфікований клінічний протокол медичної допомоги (УКПМД) «Колоректальний рак» за своєю формою, структурою та методичним підходом щодо використання вимог доказової медицини створений згідно з методикою, затвердженою наказом Міністерства охорони здоров’я України від 28.09.2012 № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрованим у Міністерстві юстиції України 29.11.2012 р. за № 2001/22313.
УКПМД розроблений на основі медико-технологічного документа «Колоректальний рак. Адаптована клінічна настанова, заснована на доказах».
В УКПМД зосереджено увагу на основних етапах профілактики, діагностики та надання медичної допомоги пацієнтам з колоректальним раком, а саме:
а) на проведенні заходів, що сприяють своєчасному виявленню КРР;
б) залученні пацієнтів до поінформованої участі в процесі надання медичної допомоги;
в) організації диспансерного нагляду з метою своєчасного виявлення рецидивів, метастазування та проведення повторного лікування.
Використання такого підходу до лікування пацієнтів рекомендується клінічними настановами:
1. SIGN 126: diagnosis and management of colorectal cancer, 2011.
2. Еarly colon cancer: ESMO clinical practice guidelines for diagnosis, treatment and follow-up, 2013.
3. Rectal cancer: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up, 2013.
4. Familial risk-colorectal cancer: ESMO Clinical Practice Guidelines, 2013.
5. Metastatic colorectal cancer: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up, 2014.
6. Managing synchronous liver metastases from colorectal cancer: A multidisciplinary international consensus. Cancer Treatment Reviews 41 (2015) 729–741.
Перелік скорочень
АТ — артеріальний тиск
ВІЛ — вірус імунодефіциту людини
ЕКГ — електрокардіографія
ЕГДС — езофагогастродуоденоскопія
ЗОЗ — заклади охорони здоров’я
КПК — тест калу на приховану кров
КРР — колоректальний рак
КС — колоноскопія
КТ — комп’ютерна томографія
МРТ — магнітно-резонансна томографія
ПТ — променева терапія
РЕА — раково-ембріональний антиген
РОД — разова доза опромінення
САП — сімейний аденоматозний поліпоз
СЛ — синдром Лінча
СОД — сумарна доза опромінення
СНКРР — спадковий неполіпозний колоректальний рак
ТЕМ — трансанальна ендоскопічна мікрохірургія
TEO — трансанальна ендоскопічна операція
УЗД — ультразвукова діагностика
ЧД — частота дихань
ЧСС — частота серцевих скорочень
HBsAg — поверхневий антиген вірусу гепатиту B
RW — реакція Васермана
І. Паспортна частина
1.1. Діагноз: Колоректальний рак.
1.2. Код МКХ-10: C18-21.
1.3. Протокол призначений для: лікарів загальної практики — сімейних лікарів, лікарів-онкологів, лікарів хірургів-онкологів, хіміотерапевтів, лікарів-радіологів, лікарів з променевої терапії, лікарів хірургів-проктологів, лікарів-ендоскопістів, лікарів, які провадять господарську діяльність з медичної практики як фізичні особи — підприємці, середнього медичного персоналу, інших медичних працівників, які беруть участь у наданні первинної, вторинної (спеціалізованої) та третинної (високоспеціалізованої) медичної допомоги пацієнтам з колоректальним раком, керівників закладів охорони здоров’я різних форм власності та підпорядкування.
1.4. Мета: визначення комплексу заходів з раннього та своєчасного виявлення колоректального раку, діагностики та лікування, а також медичної допомоги після закінчення спеціального лікування пацієнтам старше 18 років.
1.5. Дата складання протоколу: липень 2016 року.
1.6. Дата перегляду протоколу: липень 2019 року.
1.7. Список та контактна інформація осіб, які брали участь у розробці протоколу:
Кравченко Василь Віталійович — директор Медичного департаменту МОЗ України, голова робочої групи;
Ковальов Олексій Олексійович — завідувач кафедри онкології Державного закладу «Запорізька медична академія післядипломної освіти МОЗ України», д.м.н., професор, головний позаштатний спеціаліст МОЗ України за спеціальністю «Онкологія», заступник голови робочої групи з клінічних питань;
Колеснік Олена Олександрівна — директор Національного інституту раку МОЗ України, д.м.н.;
Ліщишина Олена Михайлівна директор — Департаменту стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», к.м.н, ст.н.с., заступник голови робочої групи з методології;
Безносенко Андрій Петрович — головний лікар Національного інституту раку;
Горова Елла Володимирівна — заступник начальника Управління — начальник відділу контролю якості медичної допомоги Управління ліцензування та якості медичної допомоги МОЗ України;
Захараш Михайло Петрович — завідувач кафедри хірургії № 1 Національного медичного університету імені О.О. Богомольця, член-кор. Національної академії медичних наук України, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Проктологія»;
Зелінський Артем Ігорович — лікар хірург-онколог науково-дослідного відділення пухлин органів черевної порожнини та заочеревинного простору Національного інституту раку МОЗ України;
Іванкова Валентина Степанівна — завідувач науково-дослідного відділення променевої терапії Національного інституту раку МОЗ України, д.м.н., професор;
Кондрацький Юрій Миколайович — хірург-онколог відділення пухлин органів грудної порожнини Національного інституту раку МОЗ України, к.м.н.;
Матюха Лариса Федорівна — завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги Національної медичної академії післядипломної освіти імені П.Л. Шупика, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Загальна практика — сімейна медицина»;
Махмудов Дмитро Ельдарович — науковий співробітник науково-дослідного відділення пухлин органів черевної порожнини та заочеревинного простору Національного інституту раку МОЗ України;
Нікішаєв Володимир Іванович — завідувач відділення ендоскопічної діагностики та малоінвазивної хірургії Київської міської клінічної лікарні швидкої медичної допомоги, д.м.н., головний позаштатний спеціаліст МОЗ України зі спеціальності «Ендоскопія»;
Острополець Наталія Андріївна — заступник начальника управління — начальник відділу організації спеціалізованої та високоспеціалізованої допомоги управління медичної допомоги дорослим Медичного департаменту МОЗ України;
Парамонов Віктор Володимирович — головний лікар Комунального закладу «Черкаський обласний онкологічний диспансер»;
Риспаєва Дінара Есенбеківна — лікар-онколог науково-дослідного відділення консервативних методів лікування Національного інституту раку МОЗ України, доцент кафедри онкології та дитячої онкології Харківської медичної академії післядипломної освіти, к.м.н.;
Солодяникова Оксана Іванівна — керівник відділу променевої діагностики, радіаційної онкології і ядерної медицини Національного інституту раку МОЗ України, д.м.н. головний позаштатний спеціаліст МОЗ України за спеціальністю «Променева терапія»;
Смоланка Іван Іванович — завідувач відділення пухлин грудної залози і її реконструктивної хірургії Національного інституту раку МОЗ України, д.м.н., професор, головний позаштатний спеціаліст МОЗ України зі спеціальності «Онкохірургія»;
Ткаченко Михайло Миколайович — професор кафедри радіології та радіаційної медицини Національного медичного університету імені О.О. Богомольця, д.м.н., професор;
Хруленко Тетяна Володимирівна — завідувач блоку брахітерапії відділення клінічної радіоонкології Національного інституту раку МОЗ України, к.м.н.;
Чешук Валерій Євгенович — професор кафедри онкології Національного медичного університету імені О.О. Богомольця, д.м.н., професор;
Шудрак Анатолій Анатолійович — заступник головного лікаря з хірургічних питань Національного інституту раку МОЗ України, д.м.н.
Методичний супровід та інформаційне забезпечення:
Горох Євгеній Леонідович — начальник відділу якості медичної допомоги та інформаційних технологій ДП «Державний експертний центр МОЗ України», к.т.н.;
Мельник Євгенія Олександрівна — начальник відділу доказової медицини Державного підприємства «Державний експертний центр МОЗ України»;
Мігель Олександр Володимирович — завідувач сектора економічної оцінки медичних технологій Державного підприємства «Державний експертний центр Міністерства охорони здоров’я України»;
Рубцова Євгенія Ігорівна — експерт відділу методичного забезпечення новітніх технологій в сфері охорони здоров’я ДП «Державний експертний центр МОЗ України»;
Шилкіна Олена Олександрівна — начальник відділу методичного забезпечення новітніх технологій в сфері охорони здоров’я ДП «Державний експертний центр МОЗ України».
Адреса для листування:
Департамент стандартизації медичних послуг Державного підприємства «Державний експертний центр МОЗ України», 03151, м. Київ, вул. Ушинського, 40. Електронна адреса: medstandards@dec.gov.ua.
Електронну версію документа можна завантажити на офіційному сайті МОЗ України: http://ww.moz.gov.ua та в Реєстрі медико-технологічних документів: http://www.dec.gov.ua/mtd/reestr.html.
Рецензенти:
Галайчук Ігор Йосифович — завідувач кафедри онкології, променевої діагностики і терапії та радіаційної медицини Тернопільського державного медичного університету імені І.Я. Горбачевського, д.м.н., професор;
Іващук Олександр Іванович — проректор з наукової роботи та міжнародних зв’язків Буковинського державного медичного університету, завідувач кафедри онкології Буковинського державного медичного університету, д.м.н., професор;
Сівкович Світлана Олексіївна — головний науковий співробітник відділення захворювань системи крові ДУ «Інститут гематології та трансфузіології НАМН України», д.м.н., професор, головний позаштатний спеціаліст Департаменту охорони здоров’я виконавчого органу Київської міської ради зі спеціальності «Гематологія».
1.8. Коротка епідеміологічна інформація
Частота випадків раку прямої кишки в Європі становить 35 % усіх випадків колоректального раку, тобто 15–25 хворих на 100 тис. населення на рік. Смертність внаслідок цієї патології становить 4–10 випадків на 100 тис. на рік.
Злоякісні новоутворення товстої кишки посідають четверте місце в структурі загальної онкологічної захворюваності серед жінок та п’яте серед чоловіків в Україні. КРР у структурі жіночої онкологічної смертності займає друге місце та четверте місце в структурі чоловічої смертності.
За даними Національного канцер-реєстру України, у 2014 році виявлено 10 579 первинних пацієнтів з раком ободової кишки та 9056 пацієнтів з раком прямої кишки. Захворюваність на рак ободової кишки в Україні становила 24,8 випадку на 100 тис. населення, смертність — 13,4 випадку на 100 тис. населення. Захворюваність на рак прямої кишки в Україні становила 21,2 випадку на 100 тис. населення, смертність — 11,7 випадку на 100 тис. населення.
ІІ. Загальна частина
Даний уніфікований клінічний протокол розроблений на основі адаптованої клінічної настанови, заснованої на доказах, «Діагностика та лікування раку товстої кишки», в якій наведена найкраща практика надання медичної допомоги пацієнтам з колоректальним раком. Положення і обґрунтування уніфікованого клінічного протоколу, побудовані на доказах, спрямованих на створення єдиної комплексної та ефективної системи надання медичної допомоги пацієнтам з раком товстої кишки, включаючи заходи з раннього (своєчасного) виявлення раку даної локалізації та адекватного лікування передпухлинної патології.
Колоректальний рак (КРР) — збірне поняття для раку ободової та прямої кишки, оскільки дані нозології спільні за клініко-рентгенологічною семіотикою, але відрізняються за алгоритмом лікувальної тактики та прогнозом.
Діагноз КРР встановлюється переважно в онкологічних і загальнохірургічних закладах на основі гістологічного (цитологічного) висновку за матеріалами морфологічного дослідження біопсії/дослідження післяопераційного матеріалу. Перед початком спеціального лікування проводиться обстеження з метою визначення ознак злоякісного пухлинного росту, стадії захворювання.
Виділяють локалізований (І–ІІІ стадії) та метастатичний (IV стадія) КРР залежно від ступеня поширеності пухлинного захворювання на момент виявлення, що зумовлено суттєвими особливостями лікувальної тактики та плануванням етапності надання спеціалізованої медичної допомоги.
У випадках прогресування захворювання, коли відсутні показання до продовження спеціального лікування, пацієнти потребують адекватного знеболювання згідно з уніфікованим клінічним протоколом паліативної медичної допомоги при хронічному больовому синдромі та інших заходів щодо паліативної допомоги, а також симптоматичного лікування.
Лікарі загальної практики — сімейні лікарі відіграють важливу роль в організації раннього виявлення безсимптомного раку, заохоченні пацієнтів до участі у скринінгових обстеженнях, сприянні виконанню всіх рекомендацій спеціалістів під час протипухлинного лікування, забезпеченні належної паліативної допомоги. Суттєву допомогу в їх роботі надають фельдшери та медсестри, які пройшли підготовку за фахом «Медсестринство в онкології».
ІІІ. Основна частина
3.1. Первинна медична допомога
1. Первинна профілактика
Положення протоколу
Первинна профілактика раку включає: зменшення негативного впливу зовнішніх і внутрішніх канцерогенних факторів, перехід до збалансованого харчування, здоровий спосіб життя, підвищення стійкості організму до шкідливих факторів.
Вторинна профілактика раку передбачає своєчасне виявлення передпухлинних станів і захворювань, їх лікування та ретельний диспансерний нагляд за хворими. Одним із методів вторинної профілактики раку є активний скринінг раку та передракових станів.
Обґрунтування
Відсутні дані щодо специфічної профілактики КРР.
Визнані такі фактори ризику розвитку КРР: літній вік, випадки КРР у родині, спадкові стани (сімейний аденоматозний поліпоз (САП), спадковий неполіпозний КРР (СНКРР), неспецифічні запальні захворювання кишечника (хвороба Крона і неспецифічний виразковий коліт), аденоматозні поліпи, особливості харчування, недостатня фізична активність, надмірне споживання алкоголю й тютюнопаління.
Існують докази щодо впливу проведення скринінгу на зниження смертності від КРР. Проведення аналізу калу на приховану кров у безсимптомних хворих віком від 50 до 74 років знижує смертність від КРР на 15–33 % у загальній популяції.
Виявлення та лікування аденоматозних поліпів товстої кишки є вторинною профілактикою виникнення КРР.
Необхідні дії лікаря
1. Ведення лікарем загальної практики — сімейним лікарем реєстру населення.
2. Інформування пацієнтів щодо впливу факторів ризику розвитку КРР, що пов’язані зі способом життя.
3. Рекомендація всім особам віком від 50 до 74 років проведення щорічного аналізу калу на приховану кров.
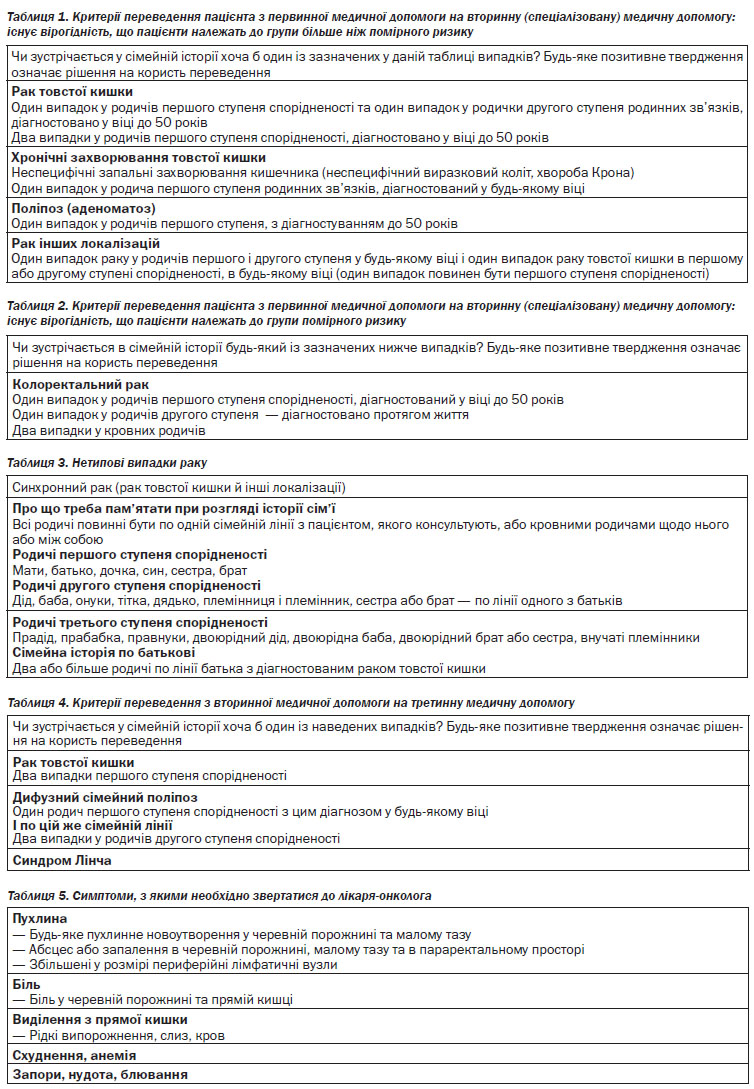
4. Рекомендація пацієнтам, які в анамнезі мають аденоми товстого кишечника, колоректальний рак, неспецифічні запальні захворювання товстого кишечника (хвороба Крона і неспецифічний виразковий коліт), КРР або аденоми в родинному анамнезі, проведення колоноскопії на основі стратифікації ризиків (див. Розділ IV, пп. 4.1).
5. Направлення на генетичне консультування осіб, які мають обтяжений сімейний анамнез, з метою оцінки ризику розвитку КРР (див. Розділ IV, пп. 4.2).
2. Діагностика
Положення протоколу
Діагноз КРР встановлюється у закладі спеціалізованої медичної допомоги на підставі гістологічного висновку за матеріалами морфологічного дослідження біопсії пухлинного утворення.
Обґрунтування
Доведено, що такі ознаки та симптоми можуть свідчити про КРР:
1. Стійкі або періодичні ректальні кровотечі.
2. Зміни функції кишечника.
3. Втрата маси тіла.
4. Залізодефіцитна анемія.
5. Загальні або локалізовані болі в животі.
Необхідні дії лікаря
1. Збір скарг та анамнестичних даних, спрямованих на виявлення патогномонічних симптомів КРР.
2. Проведення фізикального обстеження.
3. Пацієнти з підозрою на КРР упродовж тижня повинні бути направлені на обстеження до спеціаліста — проктолога, онколога.
3. Лікування
Положення протоколу
Спеціалізована допомога онкологічним хворим здійснюється в спеціалізованому онкологічному закладі, який забезпечений відповідним матеріально-технічним оснащенням і підготовленими фахівцями.
Обґрунтування
Доведено, що своєчасне лікування передракових станів та своєчасне проведення спеціального протипухлинного лікування сприяє подовженню загальної виживаності пацієнтів і покращенню якості життя.
Необхідні дії лікаря
Під час обстеження та спеціального лікування сприяти виконанню пацієнтами всіх рекомендацій онкологів та інших спеціалістів, а також надавати інформацію хворому на основі даних адаптованої клінічної настанови «Діагностика та лікування колоректального раку» та пам’ятки для пацієнта (див. Додатки 6–8).
4. Подальше спостереження, включаючи диспансеризацію
Положення протоколу
Пацієнти після спеціального лікування перебувають на обліку у лікаря загальної практики — сімейного лікаря, лікаря-онколога, який веде необхідну медичну документацію та сприяє виконанню пацієнтом рекомендацій спеціалістів.
Пацієнтам після спеціального лікування під час диспансерного спостереження надається симптоматичне лікування, направлене на корекцію патологічних симптомів з боку органів і систем, лікування інших захворювань і підтримку якості життя, за необхідності пацієнти направляються на вторинну (спеціалізовану) медичну допомогу.
Пацієнтам з прогресуючим захворюванням після спеціального лікування надається адекватне знеболювання згідно з уніфікованим клінічним протоколом паліативної медичної допомоги при хронічному больовому синдромі, інша паліативна медична допомога, симптоматичне лікування.
Обґрунтування
Існують докази щодо необхідності різних форм психологічної підтримки пацієнтів, які перенесли оперативне втручання з приводу КРР.
Пацієнти, яким проведене лікування КРР, з появою скарг потребують термінового обстеження для встановлення діагнозу.
Необхідні дії лікаря
Обов’язкові:
1. Забезпечити записи в Медичній карті амбулаторного хворого (форма № 025/о) та моніторинг дотримання плану диспансеризації (див. Розділ IІІ, п. 3.4,
пп. 5. Диспансерне спостереження).
2. Погодити Інформовану добровільну згоду пацієнта на обробку персональних даних (Вкладний листок до облікової форми № 025/о).
3. Вести Реєстраційну карту хворого на злоякісне новоутворення (форма № 30-6/о).
4. Взаємодіяти з районним онкологом, щоквартально уточнювати списки пацієнтів, які перебувають на диспансерному обліку, обмінюватись медичною інформацією про стан хворих.
5. Надавати інформацію пацієнтам, які перенесли спеціальне лікування, або особі, яка доглядає за пацієнтом, щодо можливих віддалених побічних ефектів лікування, необхідності проведення періодичних обстежень у зв’язку з високою небезпекою виникнення рецидиву або іншої пухлини.
6. Надавати рекомендації щодо способу життя, режиму харчування та фізичних навантажень.
7. Проводити динамічне спостереження за станом пацієнта на основі даних анамнезу та фізикального обстеження.
Бажані
Отримання навичок комунікації з пацієнтами, хворими на рак, під час курсів підвищення кваліфікації на базі онкологічного диспансеру, спостереження за пацієнтами на основі рекомендацій психологів.
5. Реабілітація
Положення протоколу
Як фізична, так і психологічна реабілітація необхідні для хворих на КРР, особливо пацієнтам, яким накладено колостому.
Обґрунтування
Є свідчення, що правильна мотивація, фізична та психологічна реабілітація (особливо після радикальної операції) відіграють важливу роль в успішному лікуванні раку. Деякі форми психотерапії дають користь пацієнтам хворим на рак, оскільки мають позитивний вплив на якість життя та, можливо, на загальне лікування раку.
Необхідні дії лікаря
Обов’язкові:
1. Фізична реабілітація (особливо хворим з накладеною колостомою).
2. Консультація психолога за потреби.
3. Можлива участь пацієнта у діяльності волонтерської організації, що співпрацює з працівниками кабінету/центру медичного закладу за місцем проживання.
Бажані
Санаторно-курортне лікування, при стабільному стані після завершення лікування, у місцевих санаторіях загального профілю, зважаючи на рекомендації щодо харчування, режиму праці, фізичної активності та заборони фізіотерапевтичних процедур.
3.2. Вторинна (спеціалізована — онкологічна) медична допомога
1. Профілактика
Положення протоколу
Первинна профілактика раку включає: зменшення негативного впливу зовнішніх та внутрішніх канцерогенних факторів, перехід до збалансованого харчування, здоровий спосіб життя, підвищення стійкості організму до шкідливих факторів.
Вторинна профілактика раку передбачає своєчасне виявлення передпухлинних станів.
Обґрунтування
Відсутні дані щодо специфічної профілактики КРР.
Існують докази щодо вирішального впливу факторів, пов’язаних зі способом життя, на виникнення деяких форм раку, включаючи КРР.
Визнані такі фактори ризику розвитку КРР: літній вік, випадки КРР у родині, спадкові стани (сімейний аденоматозний поліпоз (САП), спадковий неполіпозний КРР (СНКРР), неспецифічні запальні захворювання кишечника (хвороба Крона і неспецифічний виразковий коліт), аденоматозні поліпи, особливості харчування, недостатня фізична активність, надмірна маса тіла, вживання алкоголю та тютюнопаління.
Існують докази щодо впливу проведення скринінгу на зниження смертності від раку товстої кишки. Проведення аналізу калу на приховану кров у безсимптомних хворих віком від 50 до 74 років знижує смертність від КРР на 15–33 % у загальній популяції.
Виявлення та лікування аденоматозних поліпів товстої кишки є вторинною профілактикою виникнення КРР.
Необхідні дії лікаря
Обов’язкові:
1. Ведення районним онкологом реєстру хворих.
2. Інформування пацієнтів щодо впливу факторів ризику розвитку КРР, що пов’язані зі способом життя.
3. Рекомендація всім особам віком від 50 до 74 років проведення щорічного аналізу калу на приховану кров.
4. Рекомендація пацієнтам, які в анамнезі мають аденоми товстого кишечника, КРР, неспецифічні запальні захворювання кишечника (хвороба Крона і неспецифічний виразковий коліт), КРР або аденоми в родинному анамнезі, проведення колоноскопії на основі стратифікації ризиків (див. Розділ IV, пп. 4.1).
5. Направлення на генетичне консультування осіб, які мають обтяжений сімейний анамнез, з метою оцінки ризику розвитку КРР (див. Розділ IV, пп. 4.2).
2. Діагностика
Положення протоколу
Діагностика КРР полягає у підтвердженні за допомогою морфологічного методу наявності злоякісного новоутворення. Обов’язковим є визначення поширення пухлинного процесу та встановлення стадії.
Перед початком спеціального лікування необхідно обстежити пацієнта з метою оцінки протипоказань до застосування спеціального лікування. Обстеження хворого проводить районний онколог.
Обґрунтування
Морфологічне дослідження та стадіювання є основними заходами в діагностиці КРР, оскільки саме морфологічна форма визначає вибір методів спеціального лікування.
Біопсія повинна виконуватись в кабінетах (під час проведення гнучкої ректосигмоскопії або колоноскопії), де є підготовлені кадри та інструментарій для виконання прицільної біопсії, якісного виконання гістологічних препаратів для дослідження.
Необхідні дії лікаря
Обов’язкові:
1. Збір скарг та анамнестичних даних, включаючи довготривалість захворювання, симптоми захворювання та їх розвиток.
2. Фізикальне обстеження, що включає вимірювання АТ, ЧСС, температури тіла, ЧД, зросту та маси тіла, огляд по органах і системах (приділити особливу увагу огляду шкіри та слизових (колір)), пальцьове дослідження прямої кишки, обстеження ніг (трофічні язви, варикозне розширення вен), аускультації серця та легенів, пальпації живота, пальпації периферійних лімфатичних вузлів.
3. Лабораторне дослідження крові (загальний, біохімічний аналіз, коагулограма, RW, ВІЛ, HbSAg) та сечі.
4. УЗД органів черевної порожнини, малого таза та заочеревинного простору.
5. Рентгенографія органів грудної порожнини.
6. Колоноскопія з біопсією пухлини та морфологічним дослідженням матеріалу біопсії.
7. ЕГДС.
Бажані:
1. KT органів черевної порожнини, малого таза та заочеревинного простору, органів грудної порожнини із внутрішньовенним і пероральним контрастуванням.
2. МРТ органів черевної порожнини, органів малого таза (див. Додаток 10).
Пацієнт з підозрою на колоректальний рак впродовж 10 днів скеровується на третинну (високоспеціалізовану) медичну допомогу.
При виявленні іншого захворювання здійснюється медична допомога згідно з чинними протоколами надання медичної допомоги відповідно до нозології.
3. Лікування
Положення протоколу
Спеціальне протипухлинне лікування онкологічних хворих здійснюється винятково на третинній (високо-спеціалізованій) медичній допомозі.
Обґрунтування
Доведено, що своєчасне спеціальне протипухлинне лікування сприяє подовженню загальної виживаності та покращенню якості життя пацієнтів.
Необхідні дії лікаря
Обов’язкові:
1. Визначення подальшої тактики лікування після повного обстеження хворого.
2. Організація госпіталізації до спеціалізованого закладу.
3. Сприяння та моніторинг виконання рекомендацій спеціалістів високоспеціалізованого закладу після закінчення лікування.
4. Подальше спостереження, включаючи диспансеризацію
Положення протоколу
Пацієнт після спеціального лікування перебуває на обліку у лікаря загальної практики — сімейного лікаря, лікаря-онколога, який веде необхідну медичну документацію та сприяє виконанню пацієнтом всіх рекомендацій спеціалістів-онкологів.
Пацієнтам після спеціального лікування під час диспансерного спостереження надається симптоматичне лікування, направлене на корекцію патологічних симптомів з боку органів і систем, лікування інших захворювань і підтримку якості життя, в закладах, що надають вторинну (спеціалізовану) медичну допомогу.
Пацієнтам з прогресуючим захворюванням після спеціального лікування надається адекватне знеболювання, згідно з уніфікованим клінічним протоколом паліативної медичної допомоги при хронічному больовому синдромі, іншу паліативну медичну допомогу, симптоматичне лікування.
Обґрунтування
Існують докази, що своєчасне виявлення рецидиву та його лікування збільшує загальну виживаність, тому після проведеного лікування КРР пацієнт потребує спостереження лікаря загальної практики — сімейного лікаря/дільничного терапевта, районного онколога.
Необхідні дії лікаря
Обов’язкові:
1. Ведення Реєстраційної карти хворого на злоякісне новоутворення (форма № 030-6/о).
2. Організація надання медичної допомоги пацієнтам в проміжках між курсами спеціального лікування та після завершення спеціального лікування.
3. Надання інформації пацієнтам, які перенесли спеціальне лікування, або особі, яка доглядає за пацієнтом, щодо можливих віддалених побічних ефектів лікування, необхідності проведення періодичних обстежень у зв’язку з високою небезпекою виникнення рецидиву або іншої пухлини.
4. Надання рекомендацій щодо способу життя, режиму харчування та фізичних навантажень.
Бажані
Отримання навичок комунікації з пацієнтами, хворими на рак, під час курсів підвищення кваліфікації на базі онкологічного диспансеру, спостереження за пацієнтами з урахуванням рекомендацій психологів.
5. Реабілітація
Як фізична, так і психологічна реабілітація необхідні для хворих на КРР, особливо пацієнтам, яким накладено колостому.
Є докази, що відповідна мотивація, фізична та психологічна реабілітація (особливо після радикальної операції) відіграють важливу роль в успішному лікуванні раку. Деякі форми психотерапії дають користь пацієнтам хворим на рак, оскільки мають позитивний вплив на якість життя та на загальне лікування раку.
Необхідні дії лікаря
Обов’язкові:
1. Фізична реабілітація (особливо у хворих з накладеною колостомою).
2. Консультація психолога за потреби.
3. Можлива участь пацієнта у діяльності волонтерської організації, що співпрацює з працівниками кабінету/центру медичного закладу за місцем проживання.
Бажані
Санаторно-курортне лікування, при стабільному стані після завершення лікування, у місцевих санаторіях загального профілю, зважаючи на рекомендації щодо харчування, режиму праці, фізичної активності та заборони фізіотерапевтичних процедур.
3.3. Вторинна (спеціалізована неонкологічна — проктологічна) медична допомога
1. Профілактика
Обґрунтування
Відсутні дані щодо специфічної профілактики КРР.
Існують докази щодо вирішального впливу факторів, пов’язаних зі способом життя, на виникнення деяких форм раку, включаючи КРР.
Визнані такі фактори ризику розвитку КРР: літній вік, випадки КРР у родині, спадкові стани (сімейний аденоматозний поліпоз (САП), спадковий неполіпозний КРР (СНКРР), неспецифічні запальні захворювання кишечника (ЗЗК), аденоматозні поліпи, особливості харчування, недостатня фізична активність, надмірна маса тіла, вживання алкоголю та тютюнопаління.
Виявлення та лікування аденоматозних поліпів товстої кишки є вторинною профілактикою виникнення КРР.
Необхідні дії лікаря
1. Ведення лікарем реєстру населення.
2. Інформування пацієнтів щодо впливу факторів ризику розвитку колоректального раку, що пов’язані зі способом життя.
3. Рекомендація всім особам віком від 50 до 74 років проведення щорічного аналізу калу на приховану кров.
4. Рекомендація пацієнтам, які в анамнезі мають аденоми товстого кишечника, КРР, запальні захворювання кишечника (хвороба Крона і виразковий коліт), КРР або аденоми в родинному анамнезі, проведення колоноскопії на основі стратифікації ризиків.
5. Направлення на генетичне консультування осіб, які мають обтяжений сімейний анамнез, з метою оцінки ризику розвитку КРР.
2. Діагностика
Положення протоколу
Направлена на організацію уточнення діагнозу.
Обґрунтування
Характерні для пацієнтів з колоректальним раком скарги на болі в животі, періодичні ректальні кровотечі, порушення функції кишечника, втрата маси тіла можуть зустрічатися при іншій патології.
Діагноз «колоректальний рак» встановлюється на третинній (високоспеціалізованій) медичній допомозі на підставі гістологічного висновку по матеріалах морфологічного дослідження біопсії лімфатичних вузлів та/або пухлинного утворення.
Необхідні дії лікаря
Обов’язкові:
1. Збір скарг та анамнестичних даних, об’єктивні методи дослідження.
2. Фізикальне обстеження, що включає вимірювання АТ, ЧСС, температури тіла, ЧД, зросту та маси тіла, огляд по органах і системах (приділити особливу увагу огляду шкіри та слизових (колір)), пальцьове дослідження прямої кишки, обстеження ніг (трофічні язви, варикозне розширення вен), аускультації серця та легенів, пальпації живота, пальпації периферійних лімфатичних вузлів.
3. Лабораторне дослідження крові (загальний, біохімічний аналіз, коагулограма, RW, ВІЛ, HbSAg) та сечі, якщо не було зроблено на первинному етапі медичної допомоги.
Бажані:
1. УЗД органів черевної порожнини, малого таза та заочеревинного простору.
2. Рентгенографія органів грудної порожнини.
3. ЕГДС.
4. Колоноскопія з біопсією пухлини та морфологічним дослідженням матеріалу біопсії (за показаннями).
5. КТ органів грудної клітки та верхньої частини черевної порожнини з візуалізацією печінки, нижньої частини шиї з в/в уведенням контрасту, черевної порожнини та малого таза.
6. МРТ органів черевної порожнини, органів малого таза.
Після встановлення попереднього діагнозу КРР, хворий або з підозрою щодо КРР та даними обстеження повинен бути направлений на третинну (високоспеціалізовану) медичну допомогу або до районного онколога для встановлення остаточного діагнозу та лікування.
3. Лікування
Положення протоколу
Спеціальне протипухлинне лікування пацієнтів з КРР здійснюється виключно на третинній (високоспеціалізованій) медичній допомозі.
Обґрунтування
Доведено, що своєчасне спеціальне протипухлинне лікування сприяє подовженню загальної виживаності та покращенню якості життя пацієнтів.
Необхідні дії лікаря
1. Пацієнт з підозрою на колоректальний рак впродовж 10 днів скеровується до закладу високоспеціалізованої медичної допомоги за місцем реєстрації або інший — за бажанням пацієнта.
2. При виявленні іншого захворювання здійснюється медична допомога згідно з чинними протоколами надання медичної допомоги відповідно до нозології.
3.4. Третинна (високоспеціалізована) медична допомога
1. Діагностика
Положення протоколу
Діагностика КРР полягає у підтвердженні за допомогою морфологічного методу наявності злоякісного новоутворення. Обов’язковим є визначення поширення пухлинного процесу та встановлення стадії.
Перед початком спеціального лікування необхідно обстежити пацієнта з метою оцінки протипоказань до застосування спеціального лікування.
Обґрунтування
Морфологічне дослідження та стадіювання є основними заходами в діагностиці КРР, оскільки саме морфологічна форма визначає вибір методів спеціального лікування.
Біопсія повинна виконуватись в кабінетах, де є підготовлені кадри та інструментарій для виконання прицільної біопсії, якісного виконання гістологічних препаратів для дослідження.
Необхідні дії лікаря
Обов’язкові:
1. Збір анамнезу, включаючи довготривалість захворювання, симптоми захворювання та їх розвиток.
2. Фізикальне обстеження, що включає вимірювання АТ, ЧСС, температури тіла, ЧД, зросту та маси тіла, огляд по органах і системах (приділити особливу увагу огляду шкіри та слизових (колір)), огляду ніг (трофічні язви, варикозне розширення вен), аускультації серця та легенів, пальпації живота, пальпації периферійних лімфатичних вузлів.
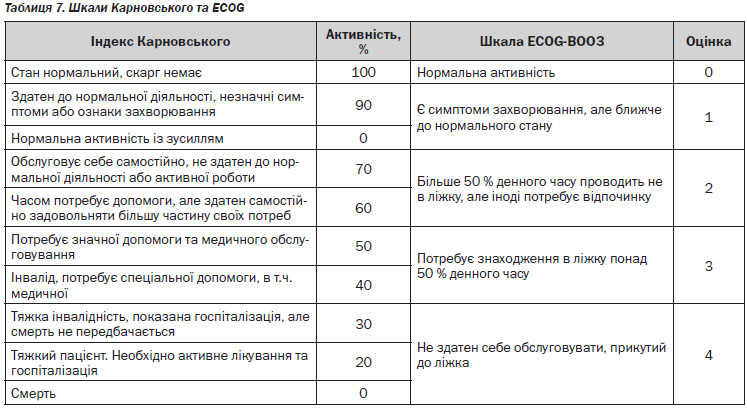
3. Оцінка загального стану пацієнта за допомогою шкали Карновського та ECOG (див. Розділ IV, таблиця 7).
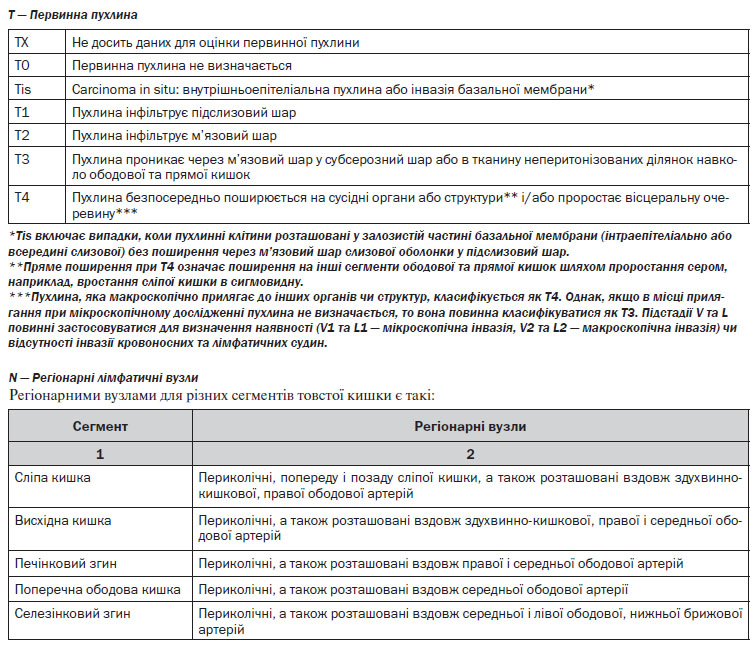
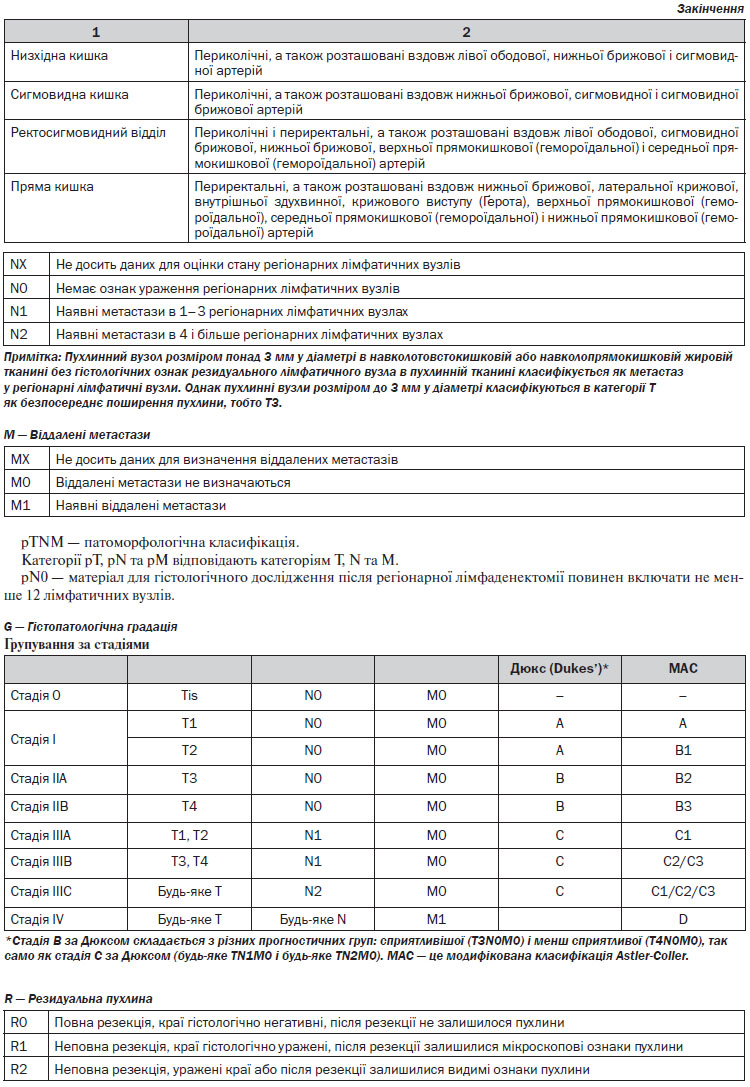
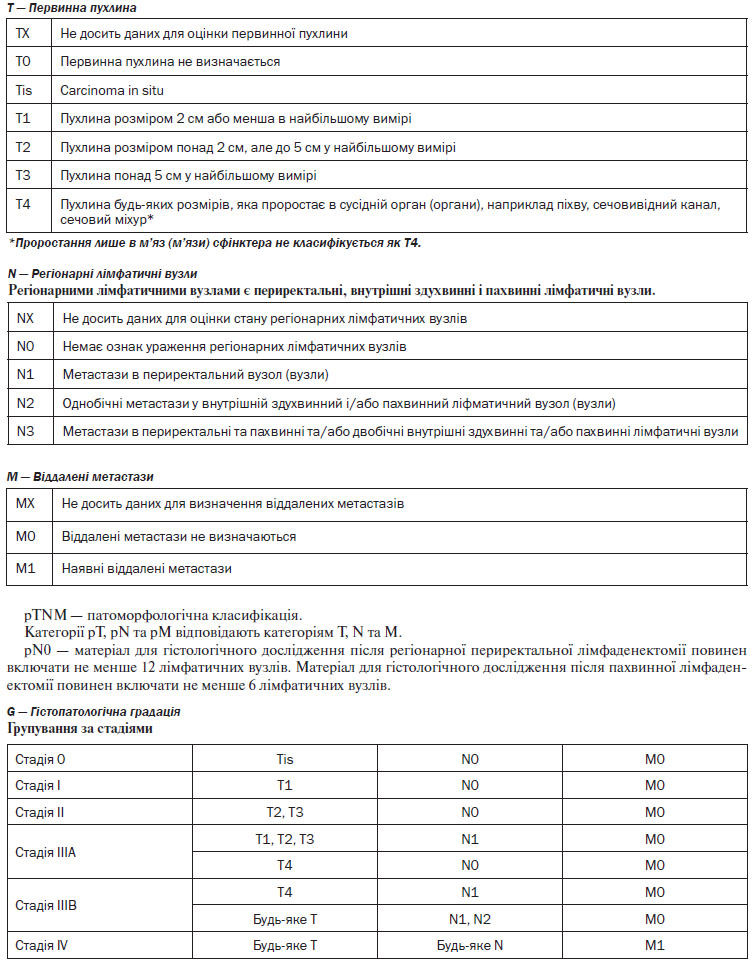
4. Верифікація діагнозу. Найважливішою ознакою КРР є наявність пухлинного ураження та гістологічне підтвердження діагнозу. Стадіювання (визначення ступеня поширення пухлинного процесу) здійснюється за допомогою Міжнародної системи TNM та AJCC/UICC (див. Додатки 1, 2).
6. Диференційна діагностика проводиться з урахуванням клінічних симптомів, даних лабораторних та інструментальних досліджень, цитологічного/гістологічного дослідження.
7. План лікування складається за участю хірурга-онколога, лікаря з променевої терапії, хіміотерапевта. З метою уточнення стадії злоякісного новоутворення та обґрунтування плану лікування пацієнта проводяться:
Лабораторні дослідження крові: загальний аналіз крові, загальний аналіз сечі, біохімічний аналіз крові (загальний білірубін, пряма та непряма фракція, загальний білок, сечовина, креатинін, глюкоза, аланінамінотрансфераза (АлТ), аспартатамінотрансфераза (АсТ), амілаза, лужна фосфатаза, лактатдегідрогеназа, гамма-глутамілтранспептидаза, аналіз крові на кислотно-основний стан, електроліти), коагулограма (в тому числі і Міжнародне нормалізаційне відношення — МНО), група крові, резус-фактор, серодіагностика сифілісу, діагностика носійства вірусного гепатиту В, ВІЛ/СНІД (за попередньою згодою пацієнта).
Інструментальні дослідження: ЕКГ; УЗД органів черевної порожнини, малого таза та заочеревинного простору; колоноскопія з біопсією пухлини та морфологічним дослідженням матеріалу біопсії; КТ/МРТ; спіральна комп’ютерна томографія (СКТ) органів грудної, черевної порожнини та порожнини малого таза з внутрішньовенним контрастуванням; у всіх випадках місцевопоширеного раку ободової кишки та у всіх випадках раку прямої кишки — МРТ з внутрішньовенним контрастуванням, при неможливості або наявності протипоказань до виконання МРТ — трансректальне УЗД; ЕГДС.
Консультації суміжних спеціалістів за наявності показань.
Бажані:
1. Ендоскопічне ультразвукове дослідження.
2. МРТ з гепатотропним контрастуванням.
2. Госпіталізація
Положення протоколу
На третинну (високоспеціалізовану) допомогу пацієнт з підозрою на КРР скеровується районним онкологом, лікарем-проктологом.
Обґрунтування
Пацієнти з діагнозом «колоректальний рак» потребують госпіталізації для проведення інвазивних діагностичних процедур, спеціального лікування за відсутності протипоказань.
Необхідні дії лікаря
Обов’язкові
Ознайомити пацієнта з переліком можливих втручань, очікуваними ризиками та отримати перед госпіталізацією до стаціонару Інформовану добровільну згоду пацієнта на проведення діагностики, лікування та на проведення операції і знеболювання (форма № 003-6/о),
погодити Інформовану добровільну згоду пацієнта на обробку персональних даних (Вкладений листок до облікової форми № 003-6/о).
3. Лікування
Положення протоколу
Спеціальне лікування КРР проводиться залежно від поширеності пухлинного процесу (стадії), загального стану пацієнта, віку, супутньої патології та включає операцію, хіміо- та променеву терапію.
Спеціальне лікування для неметастатичного та метастатичного колоректального раку має суттєві тактичні відмінності в плануванні алгоритму лікування.
Обґрунтування
Існують докази, що єдиним способом вірогідно покращити віддалені результати лікування колоректального раку є виконання радикального хірургічного втручання, що є основним спеціальним методом лікування даної нозології. Лікувально-тактичні відмінності між раком ободової та прямої кишки полягають в необхідності проведення неоад’ювантної терапії.
Доведено, що понад 30 % пацієнтів з локалізованим раком ободової кишки та понад 60 % з локалізованим раком прямої кишки потребують комбінованого спеціального лікування.
Необхідні дії лікаря
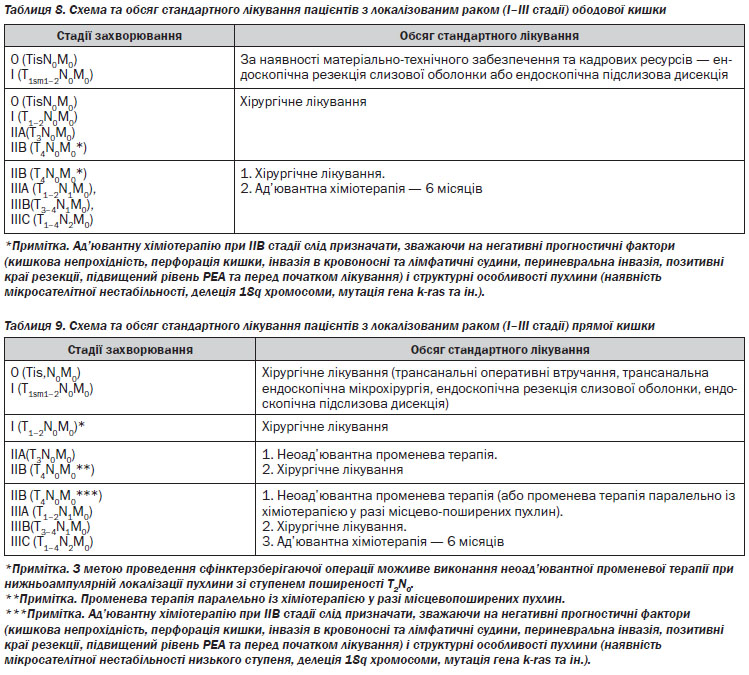
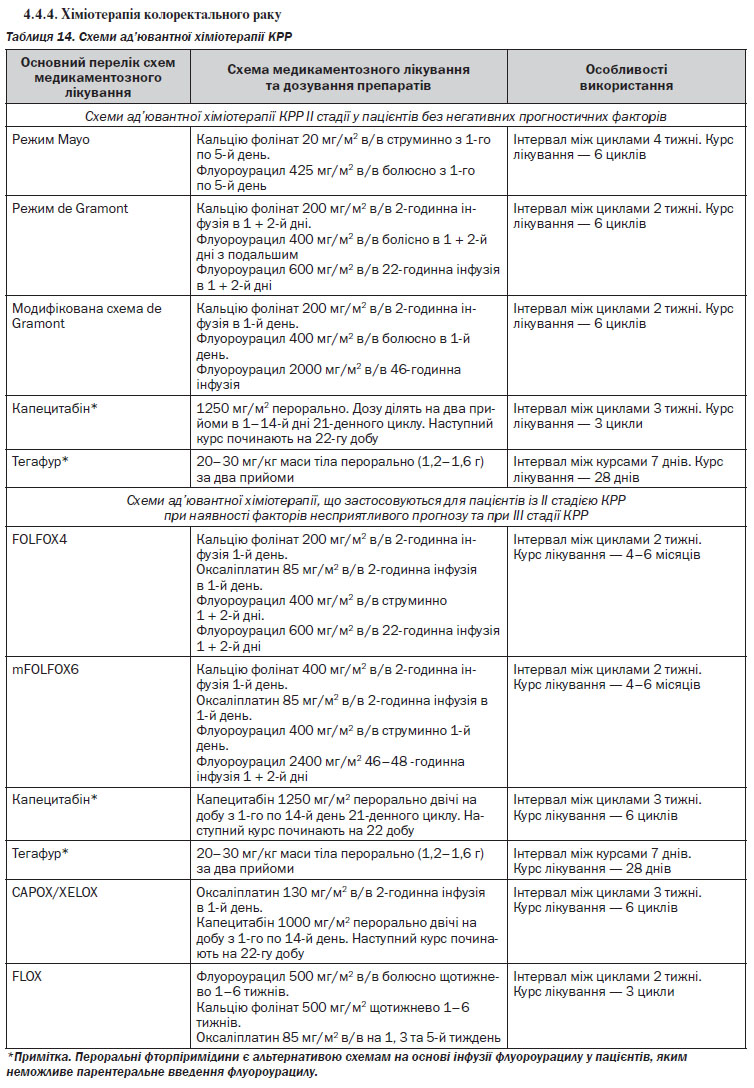
1. Призначити спеціальне лікування та обстеження в процесі лікування залежно від гістологічного варіанта пухлини та поширеності злоякісного процесу (див. Розділ IV, таблиці 8–16).
2. Моніторинг стану пацієнта, виявлення побічних ефектів спеціального протипухлинного лікування, симптоматичне лікування, лікування супутньої патології та ускладнень згідно з відповідними медико-технологічними документами.
3. Рання реабілітація пацієнтів.
4. Рання третинна профілактика:
— Рання третинна профілактика полягає в запобіганні виникненню раннього рецидиву та ускладнень, пов’язаних з лікуванням, зумовлена вибором адекватного плану лікування та якісного виконання кожного етапу.
— Протягом перебування у стаціонарі розробляється програма третинної профілактики (довгострокової).
4. Виписка з рекомендаціями після госпіталізації
Положення протоколу
При вибутті пацієнта зі стаціонару надається виписка з медичної карти стаціонарного хворого встановленої форми, що містить інформацію про встановлений діагноз, отримане лікування, особливості перебігу захворювання, рекомендації щодо подальшого лікування та спостереження.
Обґрунтування
Виписка пацієнта планується відповідно до критеріїв:
1. Завершення запланованого об’єму терапії.
2. Відсутність ускладнень терапії, що потребують лікування в стаціонарі.
3. Неможливість продовження спеціальної терапії у зв’язку з розвитком протипоказань.
Необхідні дії лікаря
1. Оформити Виписку із медичної карти стаціонарного хворого на злоякісне новоутворення (форма № 027-1/о).
2. Надати пацієнтам, які перенесли спеціальне лікування, інформацію про можливі віддалені побічні ефекти лікування, необхідність проведення періодичних обстежень відповідно до плану диспансеризації.
3. Надати рекомендації щодо способу життя, режиму харчування та фізичних навантажень.
5. Диспансерне спостереження
Положення протоколу
У зв’язку з високою небезпекою виникнення рецидиву та/або іншої пухлини пацієнти з КРР підлягають диспансеризації з плановими оглядами в закладі високоспеціалізованої допомоги, в якому отримували лікування, або за місцем реєстрації.
Обґрунтування
Пацієнти з КРР підлягають диспансерному спостереженню довічно. Обстеження відповідно до плану диспансеризації сприяє ранньому виявленню рецидиву захворювання та/або іншої пухлини.
Необхідні дії лікаря
1. Забезпечити ведення Реєстраційної карти хворого на злоякісне новоутворення (форма № 030-6/о) та відображення в ній заходів щодо диспансеризації.
2. Організувати диспансерне спостереження згідно з планом диспансеризації.
План диспансеризації
1. Протягом першого року після закінчення спеціального лікування кожні 3 місяці обстеження в закладі, в якому була надана високоспеціалізована медична допомога або в онкологічному диспансері/центрі за місцем проживання.
2. Протягом другого року після закінчення спеціального лікування кожні 6 місяців обстеження в обласному онкологічному диспансері
3. Протягом третього — п’ятого років після закінчення спеціального лікування: один раз на 12 місяців.
4. Після п’ятого року від закінчення спеціального лікування і впродовж наступних років обстеження виконуються згідно зі скаргами та даними фізикального обстеження.
5. Пацієнт перебуває на диспансерному обліку довічно.
Обсяг обстежень під час диспансеризації пацієнтів, які не мають скарг:
1. Фізикальне обстеження.
2. Загальний аналіз крові.
3. Аналіз крові на РЕА.
4. УЗД органів черевної порожнини.
5. Рентгенографія грудної клітки (1 раз на рік).
6. Колоноскопія.
7. Іригоскопія.
8. КТ з внутрішньовенним контрастуванням.
Обсяг обстежень при підозрі на рецидив захворювання, появу іншої пухлини:
Обстеження проводиться у повному обсязі згідно з пп. 3.4, Розділу ІІІ даного протоколу.
ІV. Опис етапів медичної допомоги
4.3. Діагностика та диференційна діагностика
4.3.1. Анамнез
В анамнезі необхідно звернути увагу на наявність факторів ризику, захворювання на злоякісні пухлини кровних родичів, тривалість змін у функціонуванні товстої кишки і раніше виконані лікувальні та діагностичні заходи, а також на участь у скринінгу на рак товстої кишки.
4.3.2. Фізикальне обстеження
При обстеженні пацієнта слід звернути увагу на наявність пальпованих утворень в черевній порожнині і прямій кишці, а також оцінити стан пахвинних і шийних лімфатичних вузлів та обов’язково провести ректальне та вагінальне обстеження. Для подальшого планування лікування обов’язковою є оцінка загального стану пацієнта (табл. 7).
4.3.3. Лабораторні та інструментальні методи обстеження
Обов’язкові:
1. Функціональна діагностика: ЕКГ-дослідження, вимір артеріального тиску і пульсу.
2. Рентгенологічні й ендоскопічні дослідження: рентгенографія грудної порожнини у 2 проекціях, оглядова рентгенографія органів черевної порожнини при підозрі на гостру кишкову непрохідність, спричинену КРР; іригографія; гнучка ректосигмоскопія, колоноскопія з біопсією.
3. Ультразвукові дослідження: УЗД органів черевної порожнини і малого таза.
4. Лабораторні дослідження крові: загальний аналіз крові, біохімічний аналіз крові (загальний білірубін, пряма та непряма фракція, загальний білок, сечовина, креатинін, глюкоза, аланінамінотрансфераза (АлТ), аспартатамінотрансфераза (АсТ), амілаза), коагулограма, група крові, резус-фактор, серодіагностика сифілісу, діагностика носійства вірусного гепатиту В, ВІЛ/СНІД (за попередньою згодою пацієнта), визначення РЕА.
5. Лабораторні дослідження сечі: визначення цукру, білка, реакції, питомої ваги, мікроскопічне дослідження осаду.
6. Лабораторне дослідження калу на приховану кров.
7. Морфологічні дослідження: цитологічне дослідження біоптатів пухлини і лімфатичних вузлів, післяопераційного матеріалу товстої кишки, лімфатичних вузлів.
За показаннями
Комп’ютерна томографія: рентгенівська комп’ю-терна томографія з внутрішньовенним контрастом або магнітно-резонансна томографія за показаннями.
4.4. Лікування колоректального раку
4.4.1. Хірургічне лікування КРР
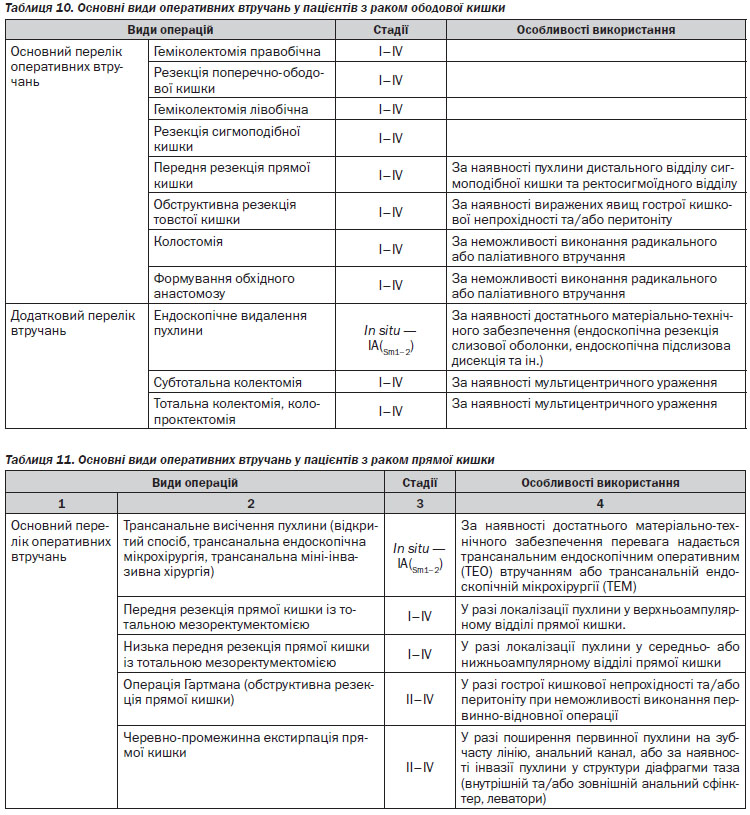
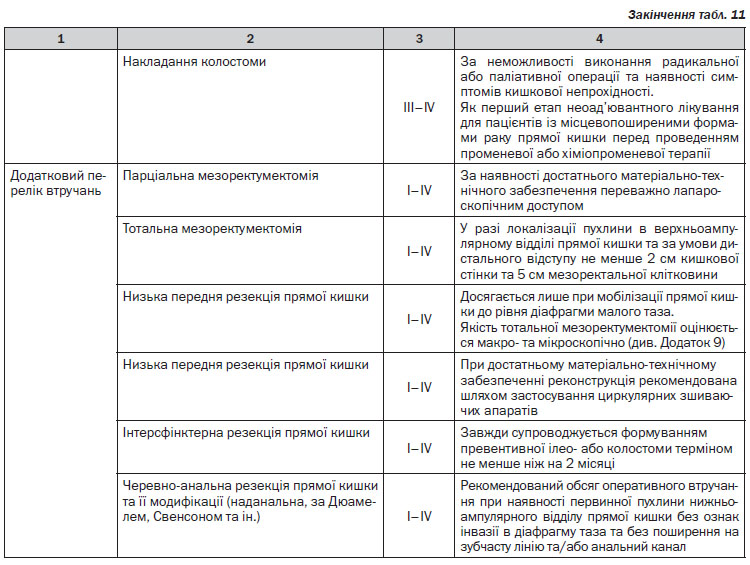
Хірургічне лікування раку прямої кишки (> Т1). Оперуючий хірург повинен виконати ригідну ректороманоскопію перед виконанням оперативного лікування. Після неоад’ювантної променевої терапії СОД понад 30 Гр хірургічне лікування можливе не раніше 5 та не пізніше 12 тижнів. При виконанні оперативного втручання слід дотримуватись оптимального дистального, проксимального та циркулярного краю резекції. Всі види резекцій та екстирпацій прямої кишки мають супроводжуватись тотальною мезоректумектомією. Виконання парціальної мезоректумектомії можливе при локалізації пухлини у верхньоампулярному відділі прямої кишки із нижнім полюсом вище або на рівні перехідної складки очеревини. Для виконання адекватної тотальної мезоректумектомії необхідною умовою є повна мобілізація прямої кишки до рівня діафрагми малого таза. Оптимальною величиною дистального краю резекції є 4–5 см від дистального краю пухлини. Якщо нижній полюс пухлини знаходиться на відстані < 5 см від анального краю, оптимальний рівень дистального краю може становити 1–2 см за умови підтвердження чистоти краю на заморожених зрізах.
Лімфаденектомія. Лімфатичні вузли в зоні відходження товстокишкових артерій/впадіння вен (апікальні лімфатичні вузли) мають бути марковані окремо для патогістологічного дослідження. Лімфатичні вузли із макроскопічними ознаками метастатичного ураження поза зоною оперативного втручання повинні бути досліджені шляхом забору біопсії або, по можливості, лімфаденектомії. Мінімум 12 регіонарних лімфатичних вузлів мають бути досліджені для адекватного визначення pN-статусу. За наявності невидалених метастатично уражених лімфатичних вузлів оперативне втручання слід розглядати як R2-резекцію.
Лапароскопічний доступ. Рекомендованими показаннями для виконання лапароскопічних або лапаро-скопічно-асистованих резекцій ободової кишки є відсутність місцевого поширення первинної пухлини та достатній досвід хірурга.
Показаннями до застосування лапароскопічного оперативного доступу під час хірургічного лікування раку прямої кишки є такі: достатній досвід виконання лапароскопічної тотальної мезоректумектомії; відсутність місцевого поширення первинної пухлини та/або негативний радіологічний циркулярний край; неускладнений перебіг захворювання (відсутність гострої кишкової непрохідності, перфорації пухлини, гострої кровотечі та ін.).
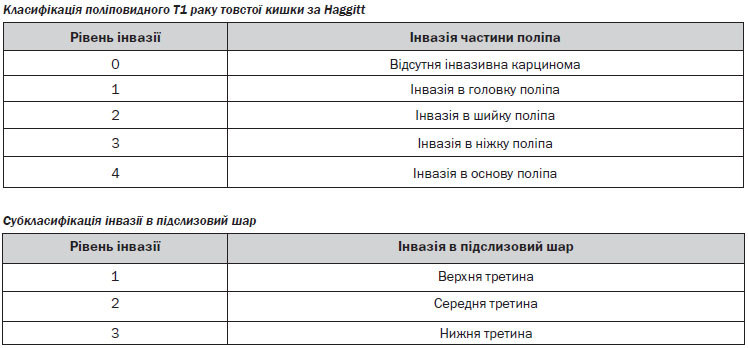
Ендоскопічне видалення малігнізованих поліпів. Малігнізованим поліпом вважається поліп із вогнищами малігнізації з глибиною інвазії до м’язової пластинки слизової оболонки. Пухлина з інвазією підслизового шару (pT1) вважається інвазивною карциномою та не підлягає ендоскопічному видаленню. При виконанні ендоскопічного видалення малігнізованого поліпу та виявлення на патогістологічному дослідженні інвазивного раку пацієнту показане радикальне оперативне втручання. Сприятливі характеристики для ендоскопічного видалення поліпу включають такі самі, як і для ТЕМ, а також тип 0–2. Немає вірогідних даних з приводу оптимальних характеристик ворсинчастих поліпів, що підлягають ендоскопічному видаленню, однак існують дані на користь того, що видалені ендоскопічно малігнізовані ворсинчасті поліпи мають вірогідно гірший прогноз і більший рівень локальних рецидивів.
Трансанальна ендоскопічна мікрохірургія (ТЕМ), транс-анальні ендоскопічні оперативні втручання (ТЕО). Транс–анальне видалення при доброякісних пухлинах можливе за наявності верифікації доброякісного захворювання, при локалізації пухлини на рівні не вище ніж 8 см від анального краю, при охопленні не більше 30 % окружності кишки, менше 3 см в діаметрі, рухомі. Необхідною умовою трансанального видалення пухлини є досягнення циркулярного краю резекції не менше 3 мм, відсутність периваскулярної та/або периневральної інвазії та відсутність ураження регіонарних лімфатичних вузлів. За наявності верифікації злоякісної пухлини необхідною умовою для виконання ТЕМ, окрім вищезазначених, є високо- або помірнодиференційований характер аденокарциноми та глибина інвазії не більше T1Sm1–2.
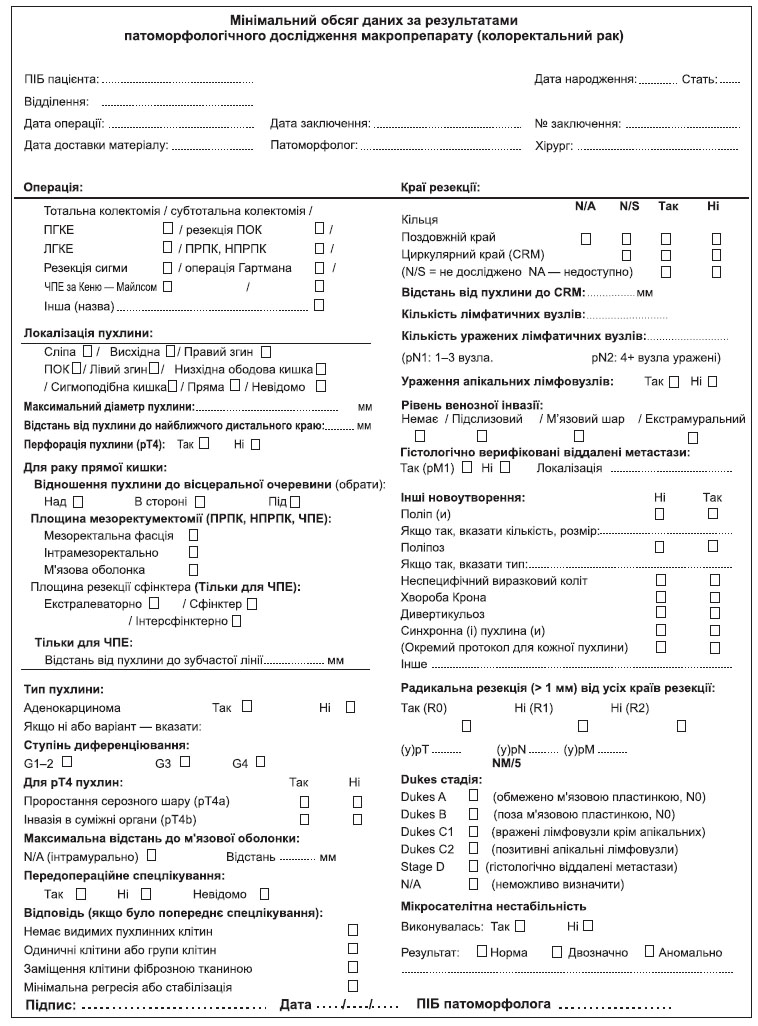
4.4.2. Патоморфологічне дослідження
Результат патоморфологічного дослідження (див. Додаток 9) повинен містити такі параметри: ступінь диференціювання первинної пухлини; глибина інвазії — рТ (ацелюлярний муцин після неоад’ювантного лікування не вважається резидуальною пухлиною); кількість досліджених і кількість уражених лімфатичних вузлів (pN); статус дистального, проксимального та циркулярного країв резекції (позитивним циркулярним краєм резекції вважається відстань ≤ 1 мм); ефект неоад’ювантного лікування, лімфоваскулярна, мікроциркуляторна та периневральна інвазія, наявність екстранодальних пухлинних депозитів.
Циркулярний край резекції визначається як відстань від зовнішнього краю пухлини до краю резекції (при раку прямої кишки — до мезоректальної фасції) в максимальному вимірі. Ця характеристика поширюється як на первинну пухлину, так і на метастатично уражені лімфатичні вузли. Позитивний край резекції у хворих на рак прямої кишки після неоад’ювантного лікування є незалежним індикатором несприятливого прогнозу та збільшення частоти локального рецидивування. Для раку ободової кишки циркулярний край резекції визначається на неперитонізованих ділянках як відстань від місця найглибшої інвазії пухлини до адвентиції стінки кишки та на відміну від раку прямої кишки створюється хірургічно. Для інтраперитонеальних сегментів ободової кишки мезентеріальний край — єдине місце для визначення циркулярного краю резекції.
Екстранодальні пухлинні депозити — обмежені скупчення пухлинної тканини в мезоректальній або периколічній клітковині, що не мають відношення до лімфатичних вузлів, але знаходяться в зоні регіонарного лімфовідтоку.
Оцінка лімфатичних вузлів. Оптимальною кількістю лімфовузлів, необхідних для дослідження макропрепарату у пацієнта, хворого на рак ободової кишки, є не менше 12. Для раку ободової кишки з клініко-радіологічною стадією ІІ при неможливості виділити із макропрепарату 12 лімфатичних вузлів, патоморфолог має провести повторне дослідження макропрепарату. При неможливості виділити 12 лімфовузлів з другої спроби, патоморфолог має відобразити ці обставини в протоколі патогістологічного дослідження. Існують докази, що лише в 20 % випадків у пацієнтів, хворих на рак прямої кишки, що отримували неоад’ювантне лікування, вдається виділити 12 лімфатичних вузлів, тому на сьогодні оптимальна кількість лімфовузлів для патоморфологічного дослідження макропрепарату раку прямої кишки є остаточно невизначеною.
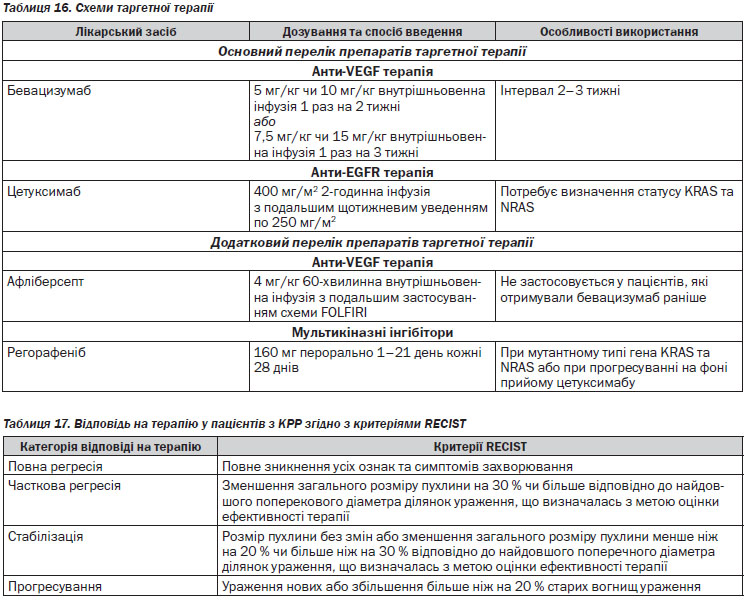
Молекулярно-генетичне дослідження. Всім пацієнтам із метастатичним КРР при достатньому матеріально-технічному забезпеченні має проводитись дослідження на мутації генів KRAS, NRAS та BRAF. Пацієнтам із будь-якою мутацією генів сімейства RAS (KRAS, NRAS) протипоказане призначення цетуксимабу. Тестування на мутації зазначених генів може відбуватись лише в ліцензійованих лабораторіях, сертифікованих для проведення високоскладних (молекулярно-біологічних) досліджень. Тестування можливо проводити на параформалінових блоках та на матеріалі як первинної пухлини, так і метастазів, оскільки існують докази, що статус генів KRAS та NRAS є однаковим у первинних пухлинах та метастазах.
Тестування на статус мікросателітної нестабільності при достатньому матеріально-технічному забезпеченні має проводитись всім пацієнтам із ІІ стадією КРР, всім пацієнтам із КРР, діагностованим у віці до 70 років (скринінг синдрому Лінча) та всім пацієнтам із метастатичним КРР.
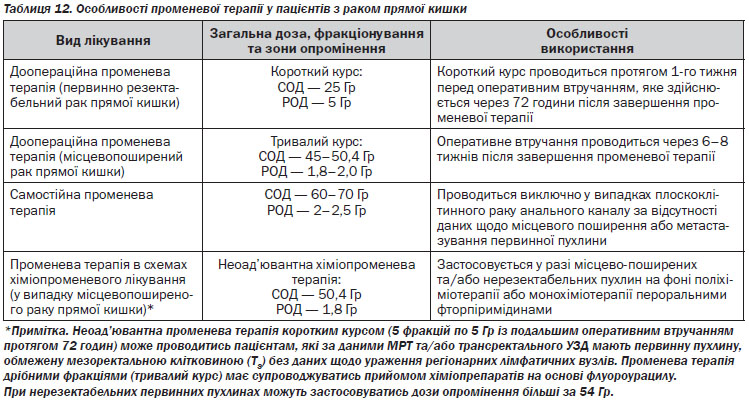
4.4.3. Променева терапія у пацієнтів з раком прямої кишки
Поля опромінення повинні включати первинну пухлину із захопленням краю 2–5 см, пресакральні та внутрішні здухвинні лімфатичні вузли. Зовнішні лімфатичні вузли мають бути включені в поле опромінення лише у разі місцевопоширених первинних пухлин (Т4). Променева терапія проводиться не менше ніж 3–4 полів із застосуванням усіх можливих заходів щодо мінімізації опромінення тонкого кишечника. Сумарна опромінююча доза, що підводиться до тонкого кишечника, не має перевищувати 45 Гр.
Профілактика постпроменевих ускладнень
Жінки, яким планується проведення неоад’ювантної променевої терапії, повинні бути проінформовані лікарем щодо симптомів вагінального стенозу та про можливість застосування вагінальних дилататорів. Жінки фертильного віку повинні бути проінформовані щодо ризику безпліддя, а також можливості забору та зберігання яйцеклітин або тканини яєчника перед початком лікування. Чоловіки мають бути проінформовані щодо ризику безпліддя та можливості зберігання сперми.
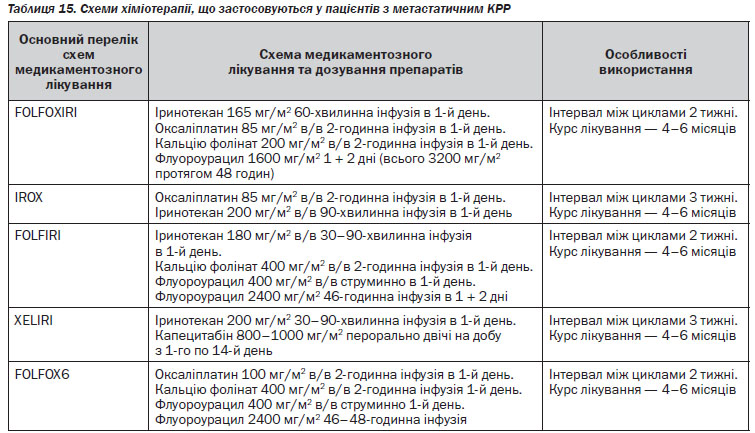
Особливості лікування метастатичного колоректального раку (мКРР)
Стратегія лікування мКРР залежить від клінічного сценарію маніфестації захворювання. У пацієнтів із нерезектабельними метастазами вибір початкової тактики хіміотерапії повинен базуватись на очікуваних результатах лікування.
Якщо очікуваним результатом хіміотерапії є конверсія нерезектабельних метастазів у резектабельні, за схему першої лінії хіміотерапії обирається режим на основі оксаліплатину.
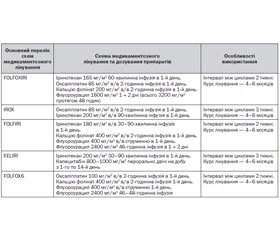
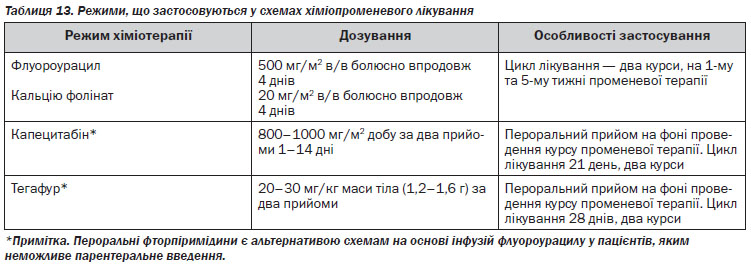
Якщо ступінь поширеності мКРР не дає можливості планувати радикальне оперативне втручання, за схему паліативної хіміотерапії першої лінії можливо обрати один із режимів на основі флуороурацилу або пер-оральних фторпіримідинів (див. таблиця 15).
У випадках прогресування на фоні проведення хіміотерапії першої лінії конверсія нерезектабельних метастазів у резектабельні після хіміотерапії другої лінії малоймовірна. Але застосування схем хіміотерапії з додаванням таргетних препаратів вірогідно збільшує медіану виживаності у пацієнтів з нерезектабельними метастазами (див. таблиця 16).
Після прогресії на фоні першої лінії хіміотерапії на основі оксаліплатину оптимальною схемою другої лінії виступає FOLFIRI або FOLFIRI + цетуксимаб (у пацієнтів із диким типом гена KRAS та/або NRAS), у пацієнтів з мутацією гена KRAS та/або NRAS — бевацизумаб.
У пацієнтів з прогресію після першої лінії хіміотерапії оптимальною схемою другої лінії є схема на основі оксаліплатину або іринотекану з/без додавання таргетних препаратів.
У пацієнтів з прогресію після триплетної схеми (FOLFOXIRI) оптимальним режимом хіміотерапії другої лінії є схема іринотекан + цетуксимаб/бевацизумаб або монотерапія цетуксимабом/бевацизумабом.
У пацієнтів з прогресуванням після другої лінії паліативної хіміотерапії рекомендовано призначення монотерапії цетуксимабом, бевацизумабом (залежно від статусу гена KRAS/NRAS), афліберсептом, за схемою FOLFIRI або монотерапія іринотеканом + афліберсепт.
У хіміорезистентних пацієнтів із диким типом гена KRAS/NRAS з прогресуванням після другої лінії паліативної хіміотерапії рекомендовано призначення монотерапії цетуксимабом.
Бевацизумаб використовується в комбінації із цитотоксичними препаратами до прогресування або проявів токсичності.
Афліберсепт використовується в схемах другої лінії хіміотерапії в комбінації зі схемою FOLFIRI у пацієнтів, які не отримували оксаліплатин та не використовується у тих пацієнтів, які проходили лікування бевацизумабом у першій лінії терапії.
Якщо зазначені таргетні препарати призначались попередньо в складі схеми першої або другої лінії, оптимальною схемою третьої лінії є монотерапія регорафенібом. У випадку неможливості проведення або у разі прогресування на фоні регорафенібу рекомендованою опцією є найкраща підтримуюча терапія.
Протипоказання до медикаментозного лікування:
— стан за шкалою ECOG 4 бали;
— тяжкий стан хворого внаслідок декомпенсованих порушень функції печінки, нирок та ін.;
— стійка лейкопенія, агранулоцитоз, анемія, тромбоцитопенія;
— інша виражена токсичність ІІІ–IV ступеня.
4.5. Диспансеризація
Диспансеризацію пацієнтів з колоректальним раком здійснює районний онколог. Суть диспансеризації полягає в ретельному своєчасному обстеженні пацієнтів, які закінчили лікування з приводу колоректального раку, наданні їм необхідної реабілітації та симптоматичної терапії, нагляді за пацієнтами з інкурабельними пухлинами, коригуванні симптоматичної терапії, що проводиться лікарями загальної практики — сімейними лікарями.
Періодичність диспансерного нагляду різниться залежно від терміну з моменту закінчення спеціального лікування. Так, пацієнти, що закінчили лікування, в перший рік потребують обстеження не рідше одного разу на три місяці, протягом другого та третього років повинні обстежуватися не рідше одного разу на шість місяців, у подальшому обстеження повинне бути проведеним не рідше одного разу на рік.
4.6. Медична реабілітація
Медична реабілітація пацієнтів, які перенесли лікування з приводу колоректального раку, направлена на позбавлення медичних, соціальних, трудових проблем. Ускладнення або реакції після спеціального лікування (хірургічного, променевого, хіміотерапії) можуть бути у вигляді неутримання кишкового вмісту, у тому числі у випадках формування тимчасового або постійного протиприродного ануса. Для їх усунення застосовують спеціальні комплекси лікувальної фізкультури і псевдокомпресію, калоприймачи. Важливою є психосоціальна та трудова реабілітація, що може бути реалізована як індивідуальна робота з психологом, так і як участь пацієнтів у діяльності пацієнтських організацій, які співпрацюють зі спеціалізованими онкологічними закладами.
Забезпечення пацієнтів технічними засобами реабілітації
Пацієнти мають бути забезпеченні технічними засобами реабілітації (калоприймачами) згідно з чинним законодавством.
V. Ресурсне забезпечення виконання протоколу
На момент затвердження цього уніфікованого клінічного протоколу засоби матеріально-технічного забезпечення дозволені до застосування в Україні. При розробці та застосуванні локальних клінічних протоколів медичної допомоги (клінічних маршрутів пацієнтів) (далі — ЛКПМД (КМП)) перевірити реєстрацію в Україні засобів матеріально-технічного забезпечення, що включаються до ЛКПМД (КМП).
5.1. Первинна медична допомога
5.1.1. Кадрові ресурси
Лікарі загальної практики — сімейні лікарі, лікарі терапевти дільничні. В сільській місцевості допомога може надаватись фельдшерами (сестрами медичними загальної практики — сімейної медицини), які мають відповідну підготовку «Медсестринство в онкології».
5.1.2. Матеріально-технічне забезпечення
Відповідно до Табеля оснащення.
5.2. Вторинна (спеціалізована) медична допомога
5.2.1. Кадрові ресурси
Лікарі: хірург-проктолог, онколог. Медичні сестри, які допускаються до догляду за пацієнтами на всіх рівнях, повинні пройти спеціальну підготовку «Медсестринство в онкології».
Для повного обстеження пацієнтів необхідна участь лікарів інших спеціальностей: з функціональної діагностики, з ультразвукової діагностики, ендоскопістів, рентгенологів, лікарів-лаборантів.
5.2.2. Матеріально-технічне забезпечення
Відповідно до Табеля оснащення.
5.3. Третинна (високоспеціалізована) медична допомога
5.3.1. Кадрові ресурси
Лікарі: онколог, хірург-проктолог, хірург-онколог, лікар з променевої терапії, хіміотерапевт. Для повного обстеження пацієнтів необхідна участь лікарів інших спеціальностей: з функціональної діагностики, з ультразвукової діагностики, ендоскопіст, радіолог, рентгенолог, анестезіолог, лікар-лаборант, патологоанатом.
5.3.2. Матеріально-технічне забезпечення
Відповідно до Табеля оснащення закладів охорони здоров’я, які надають медичну допомогу онкологічним хворим.
Лікарські засоби (нумерація не визначає порядок призначення)
1. Антинеопластичні засоби: бевацизумаб, іринотекан, капецитабін, оксаліплатин, регорафеніб, тегафур, фторурацил, цетуксимаб.
2. Засоби, що застосовуються для усунення токсичних ефектів протипухлинної терапії: кальцію фолінат.
VІ. Індикатори якості медичної допомоги
Форма 025/о — Медична карта амбулаторного хворого (Форма 025/о), затверджена наказом Міністерства охорони здоров’я України від 14 лютого 2012 року № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрованим у Міністерстві юстиції України 28 квітня 2012 року за № 669/20982.
Форма 030-6/о — Реєстраційна карта хворого на злоякісне новоутворення (форма 030-6/о), затверджена наказом Міністерства охорони здоров’я України від 28 липня 2014 року № 527 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я, які надають амбулаторно-поліклінічну допомогу населенню, незалежно від підпорядкування та форми власності», зареєстрованим в Міністерстві юстиції України 13 серпня 2014 року за № 959/25736.
6.1. Перелік індикаторів якості медичної допомоги
6.1.1. Наявність у лікуючого лікаря, який надає первинну медичну допомогу, локального протоколу ведення пацієнта з колоректальним раком.
6.1.2. Наявність у лікуючого лікаря, який надає вторинну (спеціалізовану) медичну допомогу, локального протоколу ведення пацієнта з колоректальним раком.
6.1.3. Відсоток пацієнтів, для яких отримано інформацію про медичний стан протягом звітного періоду.
6.1.4. Відсоток випадків колоректального раку, виявлених протягом звітного періоду, для яких діагноз підтверджено морфологічно.
6.1.5. Виживаність пацієнтів з колоректальним раком.
6.2. Паспорти індикаторів якості медичної допомоги
6.2.1.А) Наявність у лікуючого лікаря, який надає первинну медичну допомогу локального протоколу ведення пацієнта з колоректальним раком.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги та медичної реабілітації «Колоректальний рак».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) на первинному рівні охорони здоров’я регіону. Якість медичної допомоги пацієнтам з колоректальним раком, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинним УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД у закладах охорони здоров’я.
Бажаний рівень значення індикатора:
2016 р. — 90 %.
2017 р. та подальший період — 100 %.
Г) Інструкція з обчислення індикатора.
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються лікарями, які надають первинну медичну допомогу, розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електрон-ною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної або автоматизованої обробки. Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від усіх лікарів, які надають первинну медичну допомогу, зареєстрованих в районі обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника та наводиться у відсотках.
ґ) Знаменник індикатора становить загальна кількість лікарів, які надають первинну медичну допомогу, зареєстрованих у районі обслуговування. Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість лікарів, які надають первинну медичну допомогу, зареєстрованих на території обслуговування.
д) Чисельник індикатора становить загальна кількість лікарів, які надають первинну медичну допомогу, зареєстрованих на території обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги пацієнтам з колоректальним раком (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий лікарем, який надає первинну медичну допомогу.
е) Значення індикатора наводиться у відсотках.
6.2.2. А) Наявність у лікуючого лікаря, який надає вторинну (спеціалізовану) медичну допомогу, локального протоколу ведення пацієнта з колоректальним раком.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги та медичної реабілітації «Колоректальний рак».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Даний індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів (ЛПМД) в регіоні. Якість медичної допомоги хворим на колоректальний рак, відповідність надання медичної допомоги вимогам ЛПМД, відповідність ЛПМД чинному УКПМД даним індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження ЛПМД у закладах охорони здоров’я.
Бажаний рівень значення індикатора:
2016 рік — 90 %.
2017 рік та подальший період — 100 %.
Г) Інструкція з обчислення індикатора.
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій.
б) Дані надаються закладами спеціалізованої допомоги, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
в) Дані надаються поштою, в тому числі електрон-ною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки.
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження інформації від всіх закладів спеціалізованої допомоги, зареєстрованих у районі обслуговування. Значення індикатора обчислюється як відношення чисельника до знаменника на наводиться у відсотках.
ґ) Знаменник індикатора становить загальна кількість закладів спеціалізованої допомоги, зареєстрованих у районі обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги пацієнтам з колоректальним раком (наданий екземпляр ЛПМД). Джерелом інформації є звіт структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій, який містить інформацію про кількість закладів спеціалізованої допомоги, зареєстрованих у районі обслуговування.
д) Чисельник індикатора становить загальна кількість закладів спеціалізованої допомоги, зареєстрованих у районі обслуговування, для яких задокументований факт наявності локального протоколу медичної допомоги хворим на колоректальний рак (наданий екземпляр ЛПМД). Джерелом інформації є ЛПМД, наданий закладом охорони здоров’я, що надає спеціалізовану медичну допомогу пацієнтам з колоректальним раком.
е) Значення індикатора наводиться у відсотках.
6.2.3.А) Відсоток пацієнтів, для яких отримано інформацію про медичний стан протягом звітного періоду.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги та медичної реабілітації «Колоректальний рак».
В) Зауваження щодо інтерпретації та аналізу індикатора.
Доцільно обраховувати індикатор окремо для лікарів загальної практики — сімейних лікарів/лікарів-терапевтів дільничних та для лікарів-онкологів.
При аналізі індикатора слід ураховувати неприпустимість формального та необґрунтованого віднесення до чисельника індикатора тих хворих, для яких не проводилося медичного огляду лікарем протягом звітного періоду. В первинній медичній документації мають бути задокументовані факти медичного огляду хворого, а також наявність або відсутність повторних проявів захворювання. Пацієнти, для яких такі записи в медичній документації відсутні, не включаються до чисельника індикатора, навіть у випадку, якщо лікар має вірогідну інформацію про те, що пацієнт живий та перебуває на території обслуговування (за відсутності даних медичного огляду).
Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора.
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: лікар загальної практики — сімейний лікар/лікар-терапевт дільничний (амбулаторія сімейної медицини, центр первинної медико-санітарної допомоги). Структурні підрозділи з питань охорони здоров’я місцевих державних адміністрацій. Канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування. Національний канцер-реєстр України.
б) Дані надаються лікарями загальної практики — сімейними лікарями/лікарями-терапевтами дільничними (амбулаторіями сімейної медицини, центрами первинної медико-санітарної допомоги), розташованими в районі обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій. Дані надаються лікарями-онкологами до онкологічного закладу, розташованого в районі обслуговування.
в) Дані надаються поштою, в тому числі електронною поштою.
г) Метод обчислення індикатора: підрахунок шляхом ручної обробки. При наявності автоматизованої технології ЗОЗ, в якій обробляються формалізовані дані щодо медичної допомоги в обсязі, що відповідає Медичній карті амбулаторного хворого (форма № 025/о), або Реєстраційній карті хворого на злоякісне новоутворення (форма № 030-6/о), — автоматизована обробка. Автоматизована обробка даних популяційного канцер-реєстру.
Індикатор обчислюється лікарем загальної практики — сімейним лікарем/лікарем-терапевтом дільничним (амбулаторією сімейної медицини, центром первинної медико-санітарної допомоги) шляхом ручного або автоматизованого аналізу інформації Медичних карт амбулаторного хворого (форма № 025/о, форма № 030-6/о).
Індикатор обчислюється структурними підрозділами з питань охорони здоров’я місцевих державних адміністрацій після надходження від усіх лікарів загальної практики — сімейних лікарів/лікарів-терапевтів дільничних (амбулаторій сімейної медицини, центрів первинної медико-санітарної допомоги), зареєстрованих у регіоні обслуговування, інформації щодо загальної кількості пацієнтів лікаря загальної практики — сімейного лікаря/лікаря-терапевта дільничного (амбулаторії сімейної медицини), з діагнозом колоректальний рак, а також тих із них, для яких наведена інформація про медичний стан пацієнта протягом звітного періоду.
Індикатор обчислюється онкологічним закладом за даними Національного канцер-реєстру України.
ґ) Знаменник індикатора становить загальна кількість пацієнтів із діагнозом «колоректальний рак», які перебувають під диспансерним наглядом у лікаря загальної практики — сімейного лікаря/лікаря-терапевта дільничного (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), лікаря-онколога. Джерелом інформації є: Медична карта амбулаторного хворого (форма № 025/о). Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о). База даних Національного канцер-реєстру України.
д) Чисельник індикатора становить загальна кількість пацієнтів із діагнозом «колоректальний рак», які перебувають під диспансерним наглядом у лікаря загальної практики — сімейного лікаря/лікаря-терапевта дільничного (амбулаторії сімейної медицини, центру первинної медико-санітарної допомоги), лікаря онколога, для яких наведена інформація про медичний стан пацієнта із зазначенням відсутності або наявності рецидивів захворювання або проявів його прогресування. Джерелом інформації є: Медична карта амбулаторного хворого (форма № 025/о), вкладний листок № 2 «Щорічний епікриз на диспансерного хворого»). Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о). База даних Національного канцер-реєстру України.
е) Значення індикатора наводиться у відсотках.
6.2.4.А) Відсоток випадків колоректального раку, виявлених протягом звітного періоду, для яких діагноз підтверджено морфологічно.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги та медичної реабілітації «Колоректальний рак».
В) Зауваження щодо інтерпретації та аналізу індикатора. Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора.
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: Канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування. Національний канцер-реєстр України.
б) Організація (заклад охорони здоров’я), який надає дані: Онкологічний заклад. Канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування. Національний канцер-реєстр України.
в) Дані надаються відповідно до вимог технології ведення канцер-реєстру.
г) Метод обчислення індикатора: автоматизована обробка даних популяційного канцер-реєстру.
Індикатор обчислюється онкологічним закладом за даними Національного канцер-реєстру України.
ґ) Знаменник індикатора становить загальна кількість випадків колоректального раку, зареєстрованих протягом звітного періоду на території обслуговування. Джерелом інформації є: Реєстраційна карта хворого на злоякісне новоутворення (форма 030-6/о). База даних Національного канцер-реєстру України.
д) Чисельник індикатора становить загальна кількість випадків колоректального раку, зареєстрованих протягом звітного періоду на території обслуговування, для яких задокументований факт морфологічного підтвердження діагнозу.
Джерелом інформації є: Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о). База даних Національного канцер-реєстру України.
е) Значення індикатора наводиться у відсотках.
6.2.5.А) Виживаність пацієнтів з колоректальним раком.
Б) Зв’язок індикатора із затвердженими настановами, стандартами та протоколами медичної допомоги.
Індикатор ґрунтується на положеннях Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги та медичної реабілітації «Колоректальний рак».
В) Зауваження щодо інтерпретації та аналізу індикатора. Показник відносної виживаності має розраховуватися за допомогою уніфікованого програмного забезпечення Національним канцер-реєстром України, в якому реалізована відповідна методологія. Доцільне обчислення показника 1-, 2-, 3-, 4-, 5-річної відносної виживаності в розрізах за статтю та стадією хворих. Неприпустимі прямі порівняння показника відносної виживаності з аналогічними показниками, обчисленими за іншою методологією (1-річна летальність; відсоток хворих, які не прожили року з моменту встановлення діагнозу; відсоток хворих, що перебувають на онкологічному обліку 5 років і більше тощо). На валідність показника відносної виживаності впливає повнота даних про життєвий стан хворих, що перебувають на онкологічному обліку. При значній (понад 5 %) кількості випадків, цензурованих через відсутність вірогідної інформації про життєвий стан хворих, можлива систематична помилка при порівняннях. Міжрегіональні порівняння показника відносної виживаності мають проводитися з урахуванням статистичної похибки, слід зважати на загалом недостатню кількість хворих для проведення щорічних міжрегіональних порівнянь. Дані відносної виживаності хворих на колоректальний рак, встановлені в 2000–2005 роках, наведені в Бюлетені Національного канцер-реєстру України № 11 «Рак в Україні, 2008–2009. Захворюваність, смертність, показники діяльності онкологічної служби» (інтернет-посилання на сайті Національного канцер-реєстру:). Цільовий (бажаний) рівень значення індикатора на етапі запровадження УКПМД не визначається заради запобігання викривленню реальної ситуації внаслідок адміністративного тиску.
Г) Інструкція з обчислення індикатора.
а) Організація (заклад охорони здоров’я), яка має обчислювати індикатор: Національний канцер-реєстр України.
б) Організація (заклад охорони здоров’я), який надає дані: Онкологічні заклади. Канцер-реєстри, інформаційно-аналітичні відділи онкологічних закладів, розташованих на території обслуговування. Національний канцер-реєстр України.
в) Дані надаються відповідно до вимог технології ведення канцер-реєстру.
г) Метод обчислення індикатора: автоматизована обробка даних популяційного канцер-реєстру.
Показник відносної виживаності обчислюються автоматизованою системою ведення популяційного канцер-реєстру. При обчисленні враховуються вікові показники очікуваної смертності загальної популяції. Пацієнти, які вибули з-під диспансерного нагляду (відсутні відомості про життєвий стан хворого менше ніж через 5 років після встановлення діагнозу), цензуруються.
ґ) Знаменник індикатора становить загальна кількість хворих на колоректальний рак, зареєстрованих протягом звітного періоду на території обслуговування. Зі знаменника виключаються хворі, які мають більше одного злоякісного діагнозу (множинні раки).
Джерелом інформації є: Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о). База даних Національного канцер-реєстру України.
д) Чисельник індикатора становить загальна кількість хворих на колоректальний рак, зареєстрованих протягом звітного періоду на території обслуговування, які прожили 5 років і більше з моменту встановлення діагнозу.
Джерелом інформації є: Реєстраційна карта хворого на злоякісне новоутворення (форма № 030-6/о). База даних Національного канцер-реєстру України.
е) Значення індикатора наводиться у відсотках.
Директор Медичного департаменту
В. Кравченко
VІІ. Перелік літературних джерел, використаних при розробці уніфікованого клінічного протоколу
1. Електронний документ «Адаптована клінічна настанова, заснована на доказах «Діагностика та лікування колоректального раку», 2016.
2. Наказ МОЗ України від 23.02.2000 № 33 «Про штатні нормативи та типові штати закладів охорони здоров’я».
3. Наказ МОЗ України від 22.01.1996 № 10 «Про створення національного канцер-реєстру України».
4. Наказ МОЗ України від 01.10.2013 № 845 «Про систему онкологічної допомоги населенню України», зареєстрований в Міністерстві юстиції 16.01.2014 за № 77/24854.
5. Наказ МОЗ України від 28.11.1997 № 340 «Про удосконалення організації служби променевої діагностики та променевої терапії».
6. Наказ МОЗ України від 14.02.2012 № 110 «Про затвердження форм первинної облікової документації та інструкцій щодо їх заповнення, що використовуються у закладах охорони здоров’я незалежно від форми власності та підпорядкування», зареєстрований в Міністерстві юстиції 28.04.2012 за № 661/20974.
7. Наказ МОЗ України від 15.12.2009 № 954 «Про затвердження Примірного табеля оснащення основним медичним обладнанням та виробами медичного призначення лікувально-профілактичних закладів охорони здоров’я, що надають медичну допомогу онкологічним хворим».
8. Наказ МОЗ України від 27.12.2013 № 1150 «Про затвердження Примірного табеля матеріально-технічного оснащення Центру первинної медичної (медико-санітарної) допомоги та його підрозділів».
9. Наказ МОЗ України від 14.03.2016 № 183 «Про затвердження восьмого випуску Державного формуляра лікарських засобів та забезпечення його доступності».
10. Наказ МОЗ України від 02.03.2011 № 127 «Про затвердження примірних табелів оснащення медичною технікою та виробами медичного призначення центральної районної (районної) та центральної міської (міської) лікарень».
11. Наказ МОЗ України від 31.10.2011 № 734 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні планового лікування».
12. Наказ МОЗ України від 31.10.2011 № 735 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів лікарні інтенсивного лікування».
13. Наказ МОЗ України від 31.10.2011 № 739 «Про затвердження табелів оснащення медичною технікою та виробами медичного призначення структурних підрозділів консультативно-діагностичного центру».
14. Наказ МОЗ України від 28.09.2012 № 751 «Про створення та впровадження медико-технологічних документів зі стандартизації медичної допомоги в системі Міністерства охорони здоров’я України», зареєстрований у Міністерстві юстиції 29.11.2012 за № 2001/22313.
15. Наказ МОЗ України від 08.10.2007 № 623 «Про затвердження форм індивідуальної програми реабілітації інваліда, дитини-інваліда та Порядку їх складання», зареєстрований в Міністерстві юстиції 19.10.2007 за № 1197/14464.
Додаток 1
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Колоректальний рак»
Стадіювання та класифікація раку ободової та прямої кишки (коди МКХ-О: C18-C20)
TNM Клiнiчна класифiкацiя
Додаток 2
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Колоректальний рак»
Стадіювання та класифікація раку анального каналу (коди МКХ-О: C21.1,2)
TNM Клiнiчна класифiкацiя
Додаток 3
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Колоректальний рак»
Додаток 4
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Колоректальний рак»
Додаток 5
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Колоректальний рак»
Додаток 6
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Колоректальний рак»
Пам’ятка для пацієнтів, які мають колостому або ілеостому
Стома — виведений на передню черевну стінку хірургічним шляхом фрагмент товстого (колостома) або тонкого кишечника (ентеростома) з метою виведення їх вмісту. Стоми не мають замикаючого апарату, тому стомовані пацієнти не відчувають позивів до дефекації та не можуть контролювати процес випорожнення. Стома позбавлена нервових закінчень, тому біль не відчувається. Виникаючі больові відчуття можуть бути викликані подразненням шкіри або посиленою перистальтикою кишечника.
Необхідність у формуванні стоми виникає тоді, коли кишечник не може виконувати свої функції — в результаті вродженого дефекту, хвороби або травми.
Стоми можуть бути постійними або тимчасовими. Постійна стома не може бути ліквідована в процесі подальшого лікування пацієнта у зв’язку з відсутністю або необоротною травмою замикаючого апарату прямої кишки, при неможливості виконати оперативне втручання з відновлення безперервності кишечника або з інших причин.
Кишкову стому часто називають протиприродним заднім проходом, оскільки випорожнення кишечника відбувається через отвір, сформований на передній черевній стінці. За наявності колостоми випорожнення кишечника відбувається в основному 2–3 рази на добу, кал оформлений або напівоформлений.
Через 4–6 тижнів після операції стома буде повністю сформована. Не слід лякатись, якщо Ви помітите, що стома трохи збільшилась або зменшилась у розмірах — це відбувається в зв’язку зі скороченням або розслабленням стінки кишки.
Існує два основних засоби по догляду за стомами — однокомпонентні та двокомпонентні калоприймачі. Однокомпонентні калоприймачі слід міняти 2–3 рази на добу, а двокомпонентні — 1–2 рази на тиждень.
Для догляду за стомою Вам знадобляться: дзеркало, ножиці, трафарет із нанесеними розмірами стоми, поліетиленовий пакет для утилізації використаного калоприймача, рідке мило, одно- чи двокомпонентні калоприймачі, вологі серветки та рушник. Перед заміною калоприймача слід вимити руки з милом. Обережно зніміть використаний калоприймач, попередньо випорожнивши його в унітаз, та викиньте його у спеціально підготовлений герметичний поліетиленовий пакет. Промийте стому та шкіру навколо неї теплою водою з рідким милом. Робіть це коловими рухами, поступово наближаючись до стоми. Не бійтесь торкатись до стоми руками. Просушіть шкіру навколо стоми марлевою серветкою або по можливості дайте шкірі висохнути на відкритому повітрі. Якщо на шкірі навколо стоми є волосся — його слід акуратно зрізати ножицями. Користуватись бритвами, лезами або кремами-депіляторами категорично заборонено. Визначте розмір стоми за допомогою сантиметрового трафарета, перенесіть отриманий розмір на пластину калоприймача, виріжте на пластині отвір згідно з нанесеним контуром. Розмір отвору має на 1–2 мм перевищувати розмір стоми. Починайте приклеювати пластину мішка знизу вверх, щільно притискаючи її до шкіри і розгладжуючи від стоми до країв пластини без утворення складок.
Шкіра навколо стоми потребує постійного догляду. Вона має бути чистою, непошкодженою та сухою. На стан шкіри навколо стоми впливають такі фактори, як догляд за стомою, індивідуальні особливості шкіри, а також дієта і лікування.
Харчування має велике значення в процесі адаптації пацієнта до життя зі стомою, регуляції роботи кишечника, відновлення організму після перенесеної операції та для подальшої реабілітації. Зважаючи на індивідуальні особливості організму, дати універсальні рекомендації стосовно раціону харчування неможливо. Кожен стомований хворий має створити власний режим харчування. Слід на перших етапах записувати всі продукти та реакцію кишечника на них. Так, поступово можливо буде виключити з раціону ті продукти, які викликають діарею, запори, здуття живота та інше. Намагайтесь вживати їжу 3–4 рази на день, в один і той самий час. Намагайтесь не їсти перед сном. Вживайте не менше ніж 1–2 літри рідин на добу. У повсякденному раціоні мають бути м’ясо, риба, молочні та кисломолочні продукти, овочі та фрукти. Утримуйтесь від вживання жирних і копчених продуктів, гострої та маринованої їжі, не слід зловживати алкогольними напоями.
Сподіваємося, що ці стислі рекомендації виявляться для Вас корисними та стануть у нагоді в навчанні жити зі стомою.
Додаток 7
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Колоректальний рак»
Пам’ятка для пацієнтів, яким планується хірургічне лікування з приводу раку ободової кишки
Шановний пацієнте! Вам планується виконання хірургічного втручання з приводу раку ободової кишки. Рак ободової кишки — це злоякісна пухлина, що походить із слизової оболонки товстої кишки. Це небезпечне захворювання, що потребує тривалого комплексного лікування. Умовно в процесі Вашого лікування можна виділити три періоди: передопераційна підготовка, виконання хірургічної операції та післяопераційний період. Інформація, що міститься у цій пам’ятці спрямована на максимальне зменшення ризиків виникнення післяопераційних ускладнень та скорочення термінів післяопераційної реабілітації. Це дозволить Вам у найкоротші строки повернутись до своєї звичної соціальної та трудової діяльності після перенесеної операції.
Загальна інформація
Золотим стандартом лікування раку ободової кишки є виконання радикального хірургічного втручання — різних видів резекцій ободової кишки залежно від локалізації пухлини, спрямованих на повне видалення не тільки ураженого відділу товстої кишки, але всіх шляхів її потенційного поширення — лімфатичних вузлів, кровоносних і лімфатичних судин, оточуючої жирової клітковини. В зв’язку з їх технічною складністю та необхідністю проходити подальше спеціалізоване лікування (хіміотерапія, променева терапія) подібні операції виконуються у високоспеціалізованих профільних медичних установах, зокрема в Національному інституті раку. Після виконання подібних оперативних втручань завжди існує ризик виникнення післяопераційних ускладнень, обумовлений великою кількістю факторів, основними з яких є вік пацієнта, супутні захворювання системи органів дихання, серцево-судинної, ендокринної систем, обсяг оперативного втручання, стадія онкозахворювання та ступінь поширеності пухлини.
Вам буде виконано хірургічне втручання, обсяг якого є регламентованим національними та міжнародними стандартами, однак ризики розвитку післяопераційних ускладнень будуть максимально зменшеними, терміни Вашої медичної та соціальної реабілітації будуть значно скорочені, що матиме для Вас безперечну користь.
Ви будете проходити передопераційну підготовку за чітко регламентованою програмою, після чого Вам буде виконана хірургічна операція, обсяг якої залежатиме від локалізації та ступеня поширеності первинної пухлини. Ведення раннього післяопераційного періоду буде проводитись також за встановленим алгоритмом. Ви маєте знати, що весь обсяг лікувальних і діагностичних процедур, передбачений протоколом даного лікування, повністю відповідає національним та локальним стандартам лікування раку ободової кишки.
Протокол програми лікування
На догоспітальному етапі Ви пройдете обстеження за загальноприйнятою для даного захворювання в клініці схемою. Якщо в результаті обстеження не буде виявлено протипоказань для виконання операції, Вам буде призначене лікування.
Впродовж усього періоду Ви будете перебувати під постійним спостереженням Вашого лікуючого лікаря. Після завершення лікування Ви будете повторно обстежені.
Тривалість періоду спостереження буде залежати від тривалості післяопераційного періоду та реакції Вашого захворювання на проведену терапію.
Хірургічне лікування раку ободової кишки може супроводжуватись розвитком післяопераційних ускладнень. Лікувальна програма, за якою Вам буде проводитись хірургічне лікування раку ободової кишки, спрямована на зменшення частоти після-операційних ускладнень та летальності за рахунок мінімізації операційної травми та прискорення реабілітації.
Як доопераційну підготовку Ви отримуватимете проносні засоби (препарат і доза призначаються лікарем індивідуально) замість механічної очистки товстого кишечника (очисні клізми); Вам необхідно буде приймати збалансовані харчові суміші (за призначенням лікаря), прийом яких Ви зможете завершити за 6–8 годин до операції. Про дату та час операції Ви будете попередньо проінформовані лікуючим лікарем.
Безпосередньо перед операцією Вам буде проведено епідуральну анестезію з метою більш ефективного та обмеженого зоною оперативного втручання знеболювання, що також дасть змогу застосовувати менше наркотичних препаратів.
Під час операції Вам буде виконано малотравматичний оперативний доступ (право- чи лівосторонній поперечний розріз), що на відміну від стандартного доступу (серединний розріз від мечоподібного відростка до лона) матимете більш естетичний вигляд та дасть змогу зменшити больові відчуття після операції. Обсяг оперативного втручання буде стандартним, що відповідатиме національним та світовим стандартам. Питання про дренування черевної порожнини буде вирішене індивідуально Вашим оперуючим хірургом, але Ви маєте знати, що при відсутності показань ця процедура виконуватись не буде. Вам не будуть проводитись переливання крові та її компонентів, окрім таких невідкладних станів, як гостра крововтрата та/або гостре порушення згортання, навіть якщо на момент початку лікування у Вас буде виявлено супутню анемію.
Після завершення операції Ви будете знаходитись у відділенні реанімації, анестезіології та інтенсивної терапії, а час Вашого перебування у ньому буде регламентований Вашим лікуючим лікарем. У першу добу після операції Ви почнете ентеральне харчування (пити рідкі збалансовані харчові суміші) та самостійно пити воду. Також з першої доби післяопераційного періоду Вам буде проведена активізація (виконання фізичних вправ, Ви почнете сидіти та ходити під контролем медичного персоналу). Протибольова терапія Вам буде проводитись за вимогою — Ви самі зможете обирати час та необхідність проведення знеболювання. Як знеболюючі засоби першої лінії Вам будуть призначені нестероїдні протизапальні препарати та ненаркотичні анальгетики, що вводитимуться через епідуральний катетер. Це необхідне для того, щоб максимально уникнути використання наркотичних анальгетиків у Вашому післяопераційному періоді. Обсяг внутрішньовенних інфузій Вам буде зменшено за рахунок ентерального надходження рідини в організм. У подальшому Ваше перебування у відділенні абдомінальної хірургії буде обумовлене термінами реабілітації, а питання про необхідність подальшого лікування у стаціонарі буде вирішене індивідуально. Ви отримуватимете стандартну профілактичну антибактеріальну, антикоагулянтну, протизапальну та знеболюючу медикаментозну терапію.
Всі клінічні, лабораторні та інші дані, що стосуватимуться темпів та ефективності Вашого лікування, будуть залишені суворо конфіденційними — доступ до них матимуть лише регламентовані особи медичного персоналу клініки.
Залежно від отриманих даних патогістологічного дослідження Вам може бути запропоноване ад’ювантне (те, що проводиться після операції) лікування, таке як курс моно- чи поліхіміотерапії (один хіміопрепарат чи комбінація декількох хіміопрепаратів). У разі виникнення такої необхідності Вас буде проінформовано щодо тривалості курсу, його інтервалів та строків початку.
Якщо в процесі лікування у Вас виникатимуть запитання, відповіді на які, на Вашу думку, не висвітлені, або недостатньо висвітлені у даній пам’ятці, будь-ласка, зверніться до Вашого лікуючого лікаря.
Додаток 8
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Колоректальний рак»
Пам’ятка для пацієнтів
Інструкція з тренування анального сфінктера
Утримування вмісту прямої кишки відбувається завдяки групі м’язів, що стискають задній прохід. Найголовнішу роль відіграє зовнішній анальний сфінктер, що забезпечує вольове змикання та тонічне скорочення внутрішнього анального сфінктера. Певну роль у підсиленні функції анальних сфінктерів відіграють м’язи, що піднімають задній прохід. Всі вони відносяться до м’язів, що створюють так звану «діафрагму» малого таза.
Одразу після виконання таких оперативних втручань на прямій кишці, як низька передня резекція або проктектомія, відбувається зниження функціональної здатності зовнішнього анального сфінктера. Це порушення, як правило, має тимчасовий характер. У результаті ретельного виконання комплексу правильно обраних заходів з тренування вдається повністю ліквідувати нетримання сфінктера або значно покращити його функцію.
Ми пропонуємо Вам комплекс фізичних вправ з метою якнайшвидшого відновлення функції прямої кишки. Комплекс вправ розрахований на 3–6 місяців і спрямований на тренування анального сфінктера, сідничних м’язів та м’язів діафрагми таза. Слід розпочинати вправи через 5–6 днів після операції або як тільки мине больовий синдром.
Вправа 1 (виконується за допомогою лікаря на 5-ту добу після операції). У пряму кишку хворого вводять вказівний палець в рукавичці та пропонують пацієнту по команді стискати та розслабляти анальний сфінктер. Мета гімнастики — імітація утримання вмісту прямої кишки. Ваш лікуючий лікар визначить необхідність рівня стискання ануса.
Вправа 2. Повільно (на рахунок 1–2–3–4–5) втягуйте в себе анус. Утримуйте його у втягнутому стані ще 1–2–3–4–5, а потім повільно розслабляйте також на рахунок 1–2–3–4–5. Повторювати 20 разів. Такі двадцятки повторювати кожну годину впродовж усього дня — не менш ніж два-три тижні. Напруження м’язів має бути відчутним, але безболісним. На кожен третій день додавайте по 1 комплексу, в сумі має вийти до 50 комплексів за один тренувальний раунд.
Вправа 3. Ця вправа називається «ліфт». Несильно скорочуйте м’язи ануса і промежини («1-й поверх»), затисніть на 3–5 секунд, потім продовжуйте скорочення («2-й поверх»), потім знову утримуйте. Так Ви маєте пройти 4–5 «поверхів». І в зворотній послідовності — таке саме поетапне пересування «вниз», затримуючись на кожному «поверсі».
Вправа 4. Швидко стискайте та розслабляйте м’язи ануса. Повторювати 50 разів. Можна розпочинати з 10 разів, поступово збільшуючи кількість повторів.
Вправи 2–4 можна виконувати в будь-якому положенні: сидячи, лежачи, стоячи. Не можна виконувати силові вправи.
Вправа 5. Стоячи зі схрещеними ногами, ритмічно напружуйте м’язи сідниць та заднього проходу. Виконувати по 10–15 разів 2–3 рази на добу.
Вправа 6. Ходьба зі схрещеними навхрест ногами і стиснутим зовнішнім анальним сфінктером по певному вибраному метражу (5–10 метрів) по одній дистанції вранці, в обід та ввечері. Додаємо щоденно 2–3 дистанції, до 50 дистанцій за один тренувальний раунд.
Додаткові рекомендації:
1. Підтримуйте гігієну періанальної зони та промежини. Не обмежуйтесь лише використанням туалетного паперу. Обов’язково підмивайтесь після кожної дефекації. Намагайтесь використовувати м’який багатошаровий туалетний папір і мило для інтимної гігієни.
2. Очисні клізми виконуються з 7-ї доби після операції в один і той самий час, що сприяє виробленню та відновленню ректального рефлексу, утворенню «ампули» в дистальній частині низведеної кишки і механічній очистці низведеної кишки. Остання обставина особливо важлива в ранньому післяопераційному періоді, оскільки функція утримання в цьому періоді зменшена. Кількість води, що вводитиметься з клізмою, збільшувати від 100 мл до 1 літра у міру утримання функції утримання.
3. Дієта і режим харчування. Їжа має обов’язково містити продукти, що мають у складі клітковину; слід виключати продукти, що провокують метеоризм. Їжу вживати лише у спеціально відведений час.
Додаток 9
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Колоректальний рак»
Додаток 10
до Уніфікованого клінічного протоколу первинної, вторинної (спеціалізованої), третинної (високоспеціалізованої) медичної допомоги «Колоректальний рак»