Статтю опубліковано на с. 90-94
Введение
С проблемой длительного кашля у детей, или рецидивирующего бронхообструктивного синдрома, при котором традиционная терапия малоэффективна, педиатры в своей практике сталкиваются достаточно часто. По статистике, примерно в 30 % случаев причиной этому является микроаспирационный синдром. Аспирация ведет к химическому повреждению слизистой оболочки бронхов, развитию бронхоспазма, размножению бактериальной флоры (нередко кишечной), развитию бронхита [1, 2]. Аспирационный (ингаляционный) бронхит — сборное понятие, которое объединяет различные формы патологии бронхов, возникшие на почве аспирации жидкостей (при аспирации твердых предметов принято говорить об инородных телах трахеи и бронхов). У детей чаще всего наблюдается систематическая (привычная) аспирация пищи, приводящая к развитию затяжного или рецидивирующего бронхита, нередко осложняющегося пневмонией. Случайная острая аспирация небольшого количества жидкости обычно ведет к развитию приступа кашля, удаляющего аспирированный материал [3, 4].
Причины аспирации у детей многообразны. Чаще всего имеет место нарушение акта глотания (дисфагия), возникающее при парезах глотательных мышц или нарушении координации их деятельности. Нарушение координации акта сосания и глотания может быть следствием незрелости соответствующих рефлексов у недоношенных детей. Наиболее часто это наблюдается у детей с повреждениями центральной нервной системы. Сосательный и глотательный рефлексы могут полностью восстановиться в течение первых недель или месяцев жизни, но иногда нарушения акта глотания сохраняются годами [2, 3, 5]. Аспирация пищи часто наблюдается у детей с дефектами мягкого и твердого неба, а также другими морфологическими дефектами структур рта, глотки и гортани. Среди последних надо отметить врожденный стридор, нередко сочетающийся с аспирацией пищи [3, 4, 6].
Вторая группа причин аспирации пищи связана с нарушениями функции пищевода. Регургитация пищи из пищевода в глотку и носоглотку нередко ведет к ее попаданию в гортань. Патологический кардиоэзофагеальный рефлюкс с наличием грыжи пищеводного отверстия или без нее нередко является причиной аспирации пищи и развития упорного бронхита. Аспирация может быть связана с ахалазией кардии и мегаэзофагусом. Сужение пищевода и сдавление его двойной или праволежащей дугой аорты (задний тип), как правило, ведут к расширению каудального отдела пищевода и воспалению [4–7].
Третья группа причин — это различные нарушения техники кормления детей раннего возраста, а также различные манипуляции медиков, приводящие к микроаспирации (неправильная техника ингалирования, ингалирование неразрешенных для этого метода доставки лекарственных средств, неправильное промывание носа и т.д.).
Особую группу риска представляют преждевременно рожденные дети.
Значительную роль в формировании хронической микроаспирации у них играют практически все манипуляции, связанные с компенсацией дыхательной недостаточности, проводимой в условиях отделений реанимации и интенсивной терапии [2, 8].
Уже через несколько часов после попадания пищи (чаще молока) в дыхательные пути развивается воспаление с выходом нейтрофилов и макрофагов; последние содержат вакуоли суданофильного материала (жир) [6, 7]. Бронхит и бронхиолит — обязательный компонент при ингаляции не только молока, но и других жидкостей. Даже растворы глюкозы (5% и выше) вызывают воспаление слизистой дыхательных путей и отек альвеолярной ткани [2].
Клиническая картина при аспирационных бронхолегочных процессах складывается из первичных нарушений, ведущих к аспирации пищи, и вторично возникающих изменений в бронхах и легких. Обычно на первый план выступают именно бронхолегочные изменения, тогда как патология глотания не бросается в глаза. Слабое знакомство педиатров с аспирационными бронхитами нередко ведет к тому, что у этих больных истинная причина бронхолегочного процесса остается нераспознанной.
Первым шагом в обследовании пациента при подозрении на хроническую микроаспирацию является очень подробный сбор анамнеза. У большинства больных с аспирационными процессами упорные бронхиты и повторные пневмонии наблюдаются с первых недель жизни. При тщательном расспросе родителей во многих случаях удается выяснить связь приступов кашля с кормлением. При парезе мягкого неба у детей отмечается вытекание молока через нос, и этот симптом является наиболее диагностически значимым [2, 9]. Для детей с пищеводно-трахеальными фистулами характерно отхождение большого количества слизи, что иногда интерпретируется как признак муковисцидоза. Характерным признаком процессов, связанных с аномалиями крупных сосудов, например, является интенсивное сосание пальцев (иногда всей кисти), что, по-видимому, имеет целью создание отрицательного внутригрудного давления и уменьшение явлений обструкции [2]. Одной из причин гиподиагностики является тот факт, что в большинстве случаев симптомы дисфагии и аспирации выявляются лишь при самом внимательном, целенаправленном исследовании ребенка во время кормления. Для этой цели нужно наблюдать за появлением кашля во время кормления (лучше — жидкой пищей) в разных положениях. Усиление или появление симптомов может наблюдаться только при остром респираторном заболевании [9–11].
Выбор дополнительных методов исследования зависит от особенностей медицинского учреждения (амбулаторный или госпитальный этап), тяжести состояния пациента и доступности оборудования. Информативными современными методами исследования самого акта глотания являются видеофлюороскопическое исследование глотания, эндоскопия мягким эндоскопом и ультрасонографическое исследование полости рта и глотки [2]. Последний метод, по нашему мнению, может иметь место в отечественных клиниках в качестве одного из неинвазивных и доступных методов диагностики дисфагии у детей (рис. 1).
Основой лечения аспирационных бронхитов является устранение причины, ведущей к аспирации: хирургическая коррекция возможна при ряде пороков развития, лечение неврологической патологии, гастроэзофагеального рефлюкса (ГЭР). При невозможности коррекции дисфагии все усилия должны быть направлены на снижение объемов аспирации.
Цель исследования: изучение распространенности микроаспирации и структуры ее причин у детей раннего возраста, находящихся в пульмонологическом отделении клиники по поводу затяжного течения обструктивного бронхита.
Материалы и методы
Обследовано 132 ребенка раннего возраста, находящихся в пульмонологическом отделении с 2010 по 2015 год. Для диагностики микроаспирации использовали клинико-анамнестические критерии (в том числе модифицированный опросник для родителей по С.В. Царегородцеву, 1998), инструментальные (в том числе эзофагогастроскопию с конго красным) и лабораторные методы (ниточковый тест с салициловой кислотой, цитологическое исследование трахеобронхиального аспирата).
Результаты и обсуждение
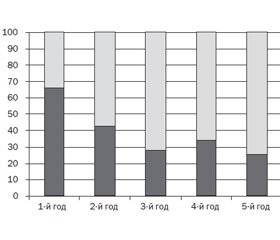
Возрастная структура синдрома микроаспирации (рис. 2) свидетельствует о том, что достоверно чаще (p ≤ 0,005) в группе обследования бронхообструктивный синдром сочетается с микроаспирацией у детей первого года жизни (в 67 % случаев) по сравнению с последующими годами (второй год — 42 %, третий — 28 %).
С возрастом количество таких детей меньше, что свидетельствует о становлении анатомических структур пищевода и глотки, дозревании рефлекторной активности, а также изменении характера питания, техники кормления. Однако и в возрасте 5 лет каждый пятый ребенок с затяжным течением бронхита, по нашим данным, имел симптомы микроаспирации.
У детей первого года жизни (рис. 3) наиболее частыми причинами микроаспирации были нарушения техники кормления (в 40 % случаев), паретическая и координационная дисфагия (27 %). У детей от 1 года до 3 лет среди главных причин были ГЭР (39 %), постназальный затек (21,5 %), а также нарушения техники кормления (13 %). Морфологические дефекты встречались примерно в 5 % случаев, к ятрогенным причинам отнесли нарушения техники ингаляций и промывания носа (4 %).
В ходе нашей работы неоспоримым был тот факт, что диагностика аспирации сложна, если ориентироваться только на клинику. Высокое подозрение на это осложнение требует применения различных методов визуализации (например, микробиологический анализ аспирата из трахеи, –рН-метрия пищевода, эндоскопические, ультрасонографические, рентгенологические исследования).
Кашель при глотании, тяжелое дыхание после еды, клокотание в горле и рецидивирующие бронхообструктивные состояния могут быть достоверными клиническими симптомами аспирации.
В большинстве случаев симптомы дисфагии и аспирации выявлялись лишь при самом внимательном, целенаправленном исследовании ребенка во время кормления. У многих детей аспирация происходит не при каждом кормлении, поэтому требуется длительное наблюдение.
Клиническими особенностями бронхита в сочетании с ГЭР были: рвота после кашля; усиление кашля или удушья ночью, а также днем в положении лежа; длительное сохранение покашливания после приступа.
Часто особенностью аспирационных бронхитов являлась стойкость аускультативных изменений, их разлитой и непостоянный характер (нередко сочетается с нормальной температурой, хорошим самочувствием ребенка, хорошей прибавкой веса), а также отхождение большого количества слизи.
Иногда убедиться в наличии аспирации можно было лишь по появлению хрипов (или увеличению их количества) во время кормления при аускультации непосредственно до и после приема пищи.
Рентгенологически в периоде ремиссии отмечались повышение прозрачности легочной ткани, диффузное усиление и деформация бронхососудистого рисунка. У детей первых месяцев жизни более выражены изменения в верхних отделах, тогда как у детей второго полугодия и старше — в нижнемедиальных отделах легких, что связано с преимущественным направлением аспирации.
В остром периоде часто очаговые тени располагались по всем легочным полям, локализуясь преимущественно в медиальных и нижних отделах легких (в верхних долях у детей первых месяцев жизни). Указанные изменения создавали картину диффузного легочного процесса, у ряда детей напоминая мелкоочаговую диссеминацию.
В тех случаях, когда проводилась диагностическая бронхоскопия, отмечались эндоскопические признаки трахеобронхита, что может свидетельствовать о нисходящем поражении трахеи и бронхов, а это косвенный признак микроаспирации. В бронхиальном содержимом при окраске на жир можно было видеть макрофаги, нагруженные кап–лями жира молока.
Анализ клинико-анамнестических данных обследованных детей позволил выделить основные группы риска по развитию аспирационного бронхита:
— дети с перинатальным поражением центральной нервной системы;
— дети, рожденные раньше срока;
— дети с морфологическими дефектами носоглотки;
— дети с мышечной дистонией;
— дети с повторными бронхитами, в том числе обструктивными, и пневмониями с первых месяцев жизни;
— дети, у которых наблюдались срыгивание, рвота во время кашля, вытекание пищи через нос, есть связь приступов кашля с кормлением, усиление или появление кашля в положении лежа, приступы ночного кашля или удушья, длительное сохранение покашливания после приступа;
— дети с синдромом постназального затека;
— дети, получающие ингаляционную терапию, а также промывание носоглотки различными растворами.
Выводы
Таким образом, своевременная диагностика и лечение микроаспирационного синдрома даже в амбулаторных условиях (за исключением случаев тяжелого течения) позволит снизить уровень респираторной заболеваемости у детей раннего возраста. Упорно рецидивирующие бронхит
и/или пневмония у грудных детей при наличии даже незначительных дисфагических явлений должны насторожить в отношении возможности аспирационного процесса. Педиатрам рекомендуется внимательно наблюдать за детьми во время кормления, так как дисфагия может быть непостоянной. Лечение микроаспирационного синдрома должно быть комплексным и зависеть от причины, его вызывающей.
Конфликт интересов. Авторы заявляют об отсутствии какого-либо конфликта интересов при подготовке данной статьи.

/90-94/92-1.jpg)
/90-94/92-2.jpg)