Статья опубликована на с. 147-152
Комы являются острыми осложнениями сахарного диабета (СД) и часто приводят к летальным исходам. Это прямой результат изменений содержания глюкозы в крови в виде гипергликемии или гипогликемии с сопутствующими метаболическими нарушениями. Если не произвести коррекцию, то гипергликемия может привести к диабетическому кетоацидозу (ДКА) или некетоновой гиперосмолярной коме. Они характеризуются разными степенями инсулиновой недостаточности, избыточной продукцией контринсулиновых гормонов и обезвоживанием. В некоторых случаях признаки диабетического кетоацидоза и гиперосмолярной комы могут развиваться одновременно.
Гипогликемия связана с нарушением равновесия между лекарственным средством, применяемым в лечении диабета (инсулин или таблетированные сахароснижающие средства), и приемом пищи или физической нагрузкой. Резкое снижение концентрации глюкозы приводит к потере сознания, так как нормальное функционирование головного мозга почти полностью зависит от глюкозы. У больных сахарным диабетом могут развиться следующие коматозные состояния, непосредственно связанные с основным заболеванием и специфически обусловленные им: кетоацидотическая, гиперосмолярная и гипогликемическая кома.
Быстрота и своевременность оказания помощи больным в коматозном состоянии во многом определяют прогноз. Поэтому с этих позиций правильное ведение пациентов на догоспитальном этапе представляется наиболее важным.
Гипогликемическая кома занимает третье место (5,4 %) в структуре ком на догоспитальном этапе, а диабетическая (3 %) — пятое (данные Национального научно-практического общества скорой медицинской помощи).
Диабетическая кетоацидотическая кома
Диабетическая кетоацидотическая кома — грозное осложнение сахарного диабета, характеризующееся метаболическим ацидозом (рН < 7,35 или концентрация бикарбоната < 15 ммоль/л), увеличением анионной разницы, гипергликемией выше 14 ммоль/л, кетонемией. Чаще развивается при СД 1-го типа. Частота — от 5 до 20 случаев на 1000 больных в год (2/100). Смертность — 5–15 %, для больных старше 60 лет — 20 %. От кетоацидотической комы погибает более 16 % пациентов с СД 1-го типа. Причина развития ДКА — абсолютный или резко выраженный относительный дефицит инсулина вследствие неадекватной инсулиновой терапии или повышения потребности в инсулине.
Провоцирующие факторы
— Недостаточная доза инсулина или пропуск инъекции инсулина (или приема таблетированных сахароснижающих средств).
— Самовольная отмена сахароснижающей терапии.
— Нарушение техники введения инсулина.
— Присоединение других заболеваний (инфекции, травма, операции, беременность, инфаркт миокарда, инсульт, стресс и др.).
— Нарушения в диете (слишком большое количество углеводов).
— Физическая нагрузка при высокой гликемии.
— Злоупотребление алкоголем.
— Недостаточное проведение самоконтроля обмена веществ.
— Прием некоторых лекарственных препаратов (кортикостероиды, оральные контрацептивы, тиреоидные гормоны, кальцитонин, салуретики, этакриновая кислота, ацетазоламид, β-блокаторы, дилтиазем, адреналин, добутамин, диазоксид, никотиновая кислота, изониазид, аспарагиназа, циклофосфамид, дифенин, морфин, лития карбонат и др.).
Часто этиология ДКА остается неизвестной. Следует помнить, что до 25 % случаев ДКА отмечается у пациентов с вновь выявленным сахарным диабетом.
Клиническая картина и классификация
Различают три стадии диабетического кетоацидоза (табл. 1):
1. Умеренный кетоацидоз.
2. Прекома, или декомпенсированный кетоацидоз.
3. Кома.
Осложнения кетоацидотической комы — тромбозы глубоких вен, легочная эмболия, артериальные тромбозы (инфаркт миокарда, инфаркт мозга, некрозы), аспирационная пневмония, отек мозга, отек легких, инфекции, редко — желудочно-кишечные кровотечения и ишемический колит, эрозивный гастрит, поздняя гипогликемия. Отмечаются тяжелая дыхательная недостаточность, олигурия и почечная недостаточность. Осложнения терапии — отек мозга и легких, гипогликемия, гипокалиемия, гипонатриемия, гипофосфатемия.
Диагностические критерии
1. Особенность ДКА — постепенное развитие, обычно на протяжении нескольких суток.
2. Наличие симптомов кетоацидоза (запах ацетона в выдыхаемом воздухе, дыхание Куссмауля, тошнота, рвота, анорексия, боли в животе).
3. Наличие симптомов дегидратации (снижение тургора тканей, тонуса глазных яблок, мышечного тонуса, сухожильных рефлексов, температуры тела и артериального давления).
Следует помнить, что при СД 2-го типа всегда надо искать интеркуррентное заболевание как причину декомпенсации СД.
Перечень вопросов, обязательных при диагностике ДКА на догоспитальном этапе:
— Страдает ли пациент сахарным диабетом?
— Была ли диабетическая кетоацидотическая кома в анамнезе?
— Получает ли пациент сахароснижающую терапию, какую, последний прием препарата?
— Когда был последний прием пищи, или неадекватный прием пищи, или его пропуск?
— Была ли слишком тяжелая физическая нагрузка или прием алкоголя?
— Какие недавно перенесенные заболевания предшествовали коме (инфекционные заболевания)?
— Была ли полиурия, полидипсия и слабость?
Возможные ошибки терапии и диагностики на догоспитальном этапе
1. Инсулинотерапия на догоспитальном этапе без возможности определения уровня гликемии и ее контроля.
2. Акцент в лечении на интенсивную инсулинотерапию при отсутствии эффективной регидратации.
3. Введение недостаточного объема жидкостей.
4. Введение гипотонических растворов, особенно в начале лечения. Это может привести к отеку головного мозга и внутрисосудистому гемолизу.
5. Применение форсированного диуреза вместо регидратации. Применение диуретиков одновременно с введением жидкостей только замедлит восстановление водного баланса, а при гиперосмолярной коме назначение мочегонных средств категорически противопоказано.
6. Начало терапии с введения бикарбоната натрия может привести к смерти больного. Доказано, что адекватная инсулинотерапия в большинстве случаев помогает устранить ацидоз. Коррекция ацидоза бикарбонатом натрия сопряжена с исключительно большим риском осложнений. Введение щелочей усиливает гипокалиемию, нарушает диссоциацию оксигемоглобина; углекислота, образующаяся при введении бикарбоната, усиливает внутриклеточный ацидоз (хотя рН крови при этом может повышаться); парадоксальный ацидоз наблюдается и в спинномозговой жидкости, что может способствовать отеку мозга; не исключено развитие «рикошетного» алкалоза. Быстрое введение бикарбоната натрия (струйное) может вызвать смерть в результате быстрого развития гипокалиемии.
7. Введение раствора бикарбоната натрия без дополнительного введения препаратов калия, что обусловливает резко выраженную гипокалиемию, которая и становится причиной смерти больных.
8. Отмена или неназначение инсулина при ДКА больному, который не в состоянии принимать пищу.
9. Подкожное введение инсулина больным в диабетической коме, у которых всасывание инсулина нарушено вследствие нарушения микроциркуляции.
10. Внутривенное струйное введение инсулина. Период полураспада инсулина при внутривенном введении составляет 3–5 мин, и лишь первые 15–20 мин концентрация его в крови поддерживается на достаточном уровне, поэтому такой путь введения неэффективен.
11. Трех-четырехкратное назначение инсулина короткого действия (ИКД) подкожно (на начальных этапах ДКА, когда состояние средней тяжести и нет потери сознания, возможно назначение инсулина подкожно). Эффективная продолжительность действия ИКД составляет 4–5 ч, особенно в условиях кетоацидоза. Поэтому ИКД надо назначать не менее 5–6 раз в сутки без ночного перерыва.
12. Применение для борьбы с коллапсом симпатотонических препаратов. Они, во-первых, являются контринсулиновыми гормонами, во-вторых, у больных диабетом их стимулирующее влияние на секрецию глюкагона выражено значительно сильнее, чем у здоровых лиц.
13. Неправильная диагностика ДКА. При ДКА нередко встречается так называемый диабетический псевдоперитонит, который симулирует симптомы острого живота — напряжение и болезненность брюшной стенки, уменьшение или исчезновение перистальтических шумов, иногда повышение сывороточной амилазы. Одновременное обнаружение лейкоцитоза может навести на ошибочный диагноз, и больной попадает в инфекционное («кишечная инфекция») или хирургическое («острый живот») отделения. Во всех случаях острого живота или диспептических явлений у больного сахарным диабетом необходимо определение гликемии и кетонурии.
14. Неизмерение гликемии любому больному, находящемуся в бессознательном состоянии, нередко приводит к постановке ошибочных диагнозов — «нарушение мозгового кровообращения», «кома неясной этиологии», в то время как у пациента имеется острая диабетическая декомпенсация обмена веществ.
Терапия на догоспитальном этапе представлена в табл. 2.
Гиперосмолярная кетоацидотическая кома
Гиперосмолярная кетоацидотическая кома характеризуется выраженной дегидратацией, значительной гипергликемией (часто выше 33 ммоль/л), гиперосмолярностью (более 340 мосм/л), гипернатриемией выше 150 ммоль/л, отличается отсутствием кетоацидоза (максимальная кетонурия (+)). Чаще развивается у пожилых больных СД 2-го типа. Встречается в 10 раз реже, чем ДКА. Характеризуется более высокой летальностью (15–60 %). Причина развития гиперосмолярной комы — относительный дефицит инсулина и факторы, сопровождающиеся дегидратацией.
Провоцирующие факторы:
— недостаточная доза инсулина или пропуск инъекции инсулина (или приема таблетированных сахароснижающих средств);
— самовольная отмена сахароснижающей терапии;
— нарушение техники введения инсулина;
— присоединение других заболеваний (инфекции, острый панкреатит, травма, операции, беременность, инфаркт миокарда, инсульт, стресс и др.);
— нарушения в диете (слишком большое количество углеводов);
— прием некоторых лекарственных препаратов (диуретики, кортикостероиды, β-блокаторы и др.);
— охлаждение;
— невозможность утолить жажду;
— ожоги;
— рвота или диарея;
— гемодиализ или перитонеальный диализ.
Следует помнить, что одна треть пациентов с гиперосмолярной комой не имеет предшествующего диагноза сахарного диабета.
Клиническая картина
Нарастающая в течение нескольких дней или недель сильная жажда, полиурия, выраженная дегидратация, артериальная гипотония, тахикардия, фокальные или генерализованные судороги. Если при ДКА расстройства функции центральной нервной системы и периферической нервной системы протекают по типу постепенного угасания сознания и угнетения сухожильных рефлексов, то гиперосмолярная кома сопровождается разнообразными психическими и неврологическими нарушениями. Кроме сопорозного состояния, также нередко отмечаемого при гиперосмолярной коме, психические нарушения часто протекают по типу делирия, острого галлюцинаторного психоза, кататонического синдрома. Неврологические нарушения проявляются очаговой неврологической симптоматикой (афазией, гемипарезом, тетрапарезом, полиморфными сенсорными нарушениями, патологическими сухожильными рефлексами и т.д.).
Диагностические критерии
1. Развивается более медленно (в течение 5–14 дней), чем ДКА.
Более выраженная дегидратация (снижение тургора тканей, тонуса глазных яблок, мышечного тонуса, сухожильных рефлексов, температуры тела и артериального давления).
2. Часто полиморфная неврологическая симптоматика, исчезающая при купировании гиперосмолярной комы.
3. Отсутствие кетоацидоза (запаха ацетона в выдыхаемом воздухе, отсутствие дыхания Куссмауля, тошноты, рвоты, анорексии, болей в животе).
4. Отсутствие или невыраженная кетонурия.
5. Раньше возникают анурия и азотемия.
6. Пожилой и старческий возраст.
Среди возможных ошибок в терапии и диагностике:
1. Введение гипотонических растворов на догоспитальном этапе.
2. Длительное введение гипотонических растворов.
3. Гиперосмолярный синдром нередко ошибочно расценивается как реактивный психоз, цереброваскулярный пароксизм или другое острое психическое или неврологическое заболевание.
Терапия рассмотрена в табл. 3.
Гипогликемическая кома
Гипогликемическая кома развивается вследствие резкого снижения уровня глюкозы в крови (ниже 3–3,5 ммоль/л) и выраженного энергетического дефицита в головном мозге.
Провоцирующие факторы:
— передозировка инсулина;
— пропуск или неадекватный прием пищи;
— повышенная физическая нагрузка;
— избыточный прием алкоголя;
— прием лекарственных средств (β-блокаторы, салицилаты, сульфаниламиды, фенилбутазон, анаболические стероиды, препараты кальция, тетрациклин, лития карбонат, пиридоксин, ингибиторы моноаминоксидазы, клофибрат).
Клиническая картина
Симптомы гипогликемии делятся на ранние (холодный пот, особенно на лбу, бледность кожи, сильный приступообразный голод, дрожь в руках, раздражительность, слабость, головная боль, головокружение, онемение губ), промежуточные (неадекватное поведение, агрессивность, сердцебиение, плохая координация движений, двоение в глазах, спутанность сознания) и поздние (потеря сознания, судороги).
Диагностические критерии
1. Внезапное развитие, обычно на протяжении нескольких минут, реже — часов.
2. Наличие характерных симптомов гипогликемии.
3. Гликемия ниже 3–3,5 ммоль/л.
Следует помнить, что отсутствие симптомов не исключает гипогликемии, и у пациентов с сахарным диабетом симптомы гипогликемии могут быть при нормальной концентрации глюкозы в крови.
Стандартные вопросы врача на догоспитальном этапе:
— Страдает ли пациент сахарным диабетом, его продолжительность?
— Получает ли сахароснижающую терапию (какую, последний прием препарата)?
— Неадекватный прием пищи или ее пропуск, последний прием пищи?
— Любые эпизоды гипогликемии в прошлом?
— Слишком тяжелая физическая нагрузка?
— Прием чрезмерного количества алкоголя?
Следует помнить, что самой частой причиной потери сознания при сахарном диабете 1-го типа является тяжелая гипогликемия.
После выведения больного из гипогликемической комы рекомендуется применять средства, улучшающие микроциркуляцию и метаболизм в клетках головного мозга, в течение 3–6 недель. Повторные гипогликемии могут привести к поражению головного мозга.
Возможные ошибки диагностики и терапии
1. Попытка ввести углеводсодержащие продукты (сахар и т.п.) в ротовую полость пациенту без сознания. Это часто приводит к аспирации и асфиксии.
2. Применение для купирования гипогликемии непригодных для этого продуктов (хлеб, шоколад и т.п.). Эти продукты не обладают достаточным сахароповышающим действием или повышают сахар крови, но слишком медленно.
3. Неправильная диагностика гипогликемии. Часть симптомов гипогликемии может имитировать эпилептический припадок, инсульт, вегетативный криз и др. У больного, получающего сахароснижающую терапию, практически при любом неясном пароксизмальном состоянии целесообразно экстренно определить сахар крови. При отсутствии возможности определения уровня гликемии или относительно медленном выполнении этого анализа экспресс-лабораториями (30–40 мин), при обоснованном подозрении на гипогликемию ее купирование следует начинать сразу же, еще до получения ответа лаборатории.
4. Часто не учитывают опасность рецидива после выведения из тяжелой гипогликемии. При передозировке препаратов инсулина продленного действия и препаратов сульфонилмочевины гипогликемия может повториться, и поэтому больной требует интенсивного наблюдения, контроля уровня гликемии и, при необходимости, ее коррекции в течение нескольких суток.
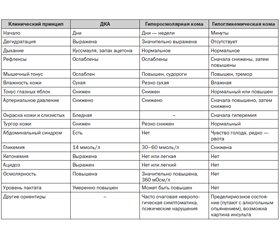
Терапия гипогликемической комы представлена в табл. 4. Дифференциально-диагностические критерии коматозных состояний при СД представлены в табл. 5.
Заключение
У пациентов, находящихся в коматозном состоянии неизвестного генеза, всегда необходимо исследовать гликемию. Если достоверно известно, что у пациента сахарный диабет, и в то же время трудно дифференцировать гипо- или гипергликемический генез коматозного состояния, рекомендуется внутривенное струйное введение глюкозы в дозе 20–40–60 мл 40% раствора в целях дифференциальной диагностики и оказания экстренной помощи при гипогликемической коме. В случае гипогликемии это значительно улучшит симптоматику и, таким образом, позволит дифференцировать эти два состояния. В случае гипергликемической комы такое количество глюкозы на состоянии пациента практически не скажется.
Во всех случаях, когда невозможно измерение гликемии, немедленно эмпирически надо ввести высококонцентрированную глюкозу. Экстренно некупированная гипогликемия может быть смертельна.
Базисными препаратами для пациентов в коме при отсутствии возможности уточнения диагноза и скорой госпитализации считаются тиамин 100 мг в/в, глюкоза 40% 60 мл и налоксон 0,4–2 мг внутривенно. Эта комбинация эффективна и безопасна во многих случаях.

/148.jpg)
/149.jpg)
/150.jpg)
/151.jpg)
/152.jpg)