Международный эндокринологический журнал 3 (59) 2014
Вернуться к номеру
Правова діяльність лікаря на етапі надання первинної медико-санітарної допомоги
Авторы: Пасєчко Н.В., Юрчик О.В. - Тернопільський державний медичний університет імені І.Я. Горбачевського МОЗ України
Рубрики: Семейная медицина/Терапия, Эндокринология
Разделы: Справочник специалиста
Версия для печати
У статті висвітлені основні проблеми надання медичної допомоги на етапі первинної медико-санітарної допомоги, а також врегулювання правовідносин, що виникають у діяльності лікаря, та необхідність систематизації нормативно-правових актів, якими керуються при наданні медичних послуг та виконанні професійних обов’язків.
В статье освещены основные проблемы оказания медицинской помощи на этапе первичной медико-санитарной помощи, а также урегулирование правоотношений, возникающих в деятельности врача, и необходимость систематизации нормативно-правовых актов, которыми руководствуются при предоставлении медицинских услуг и выполнении профессиональных обязанностей.
The article deals with the main problems of medical care providing in primary health care, as well as the settlement of legal relations arising in the work of the doctor, and the need for systematization of legal acts which govern the provision of health services and the performance of professional duties.
лікар, первинна медико-санітарна допомога, державна програма, критерії, реформування.
врач, первичная медико-санитарная помощь, государственная программа, критерии, реформирование.
doctor, рrimary health care, state program, criteria, reforming.
Статья опубликована на с. 114-119
Медицина у сучасному світі відіграє виняткову роль у житті людини й суспільства. Із нею ми зустрічаємося при народженні й не розлучаємося протягом усього життя, аж до смерті. Відносини між лікарем і пацієнтом виходять за межі звичайних відносин між людьми. Вони потребують професійних знань медиків, належної правової бази у сфері охорони здоров’я, а також дотримання медичними працівниками морально-етичних норм. Тому доречно згадати слова академіка С.А. Корсакова, який зазначає, що в основі діяльності будь-якого лікаря лежать три кити: професійна підготовка, професійна етика і професійне законодавство.
Здоров’я є найважливішим із прав людини та найвищою людською цінністю, від якої залежить економічний, фізичний та духовний потенціал суспільства. Це показник соціального й культурного прогресу, один із головних елементів національного багатства. Тому кожна держава розглядає охорону та зміцнення здоров’я громадян як своє найголовніше завдання У процесі життя кожна людина знаходиться в небезпеці перед настанням обставин, які можуть безпосередньо вплинути на стан її здоров’я і призвести до втрати коштів для існування. До таких обставин належать: хвороби, травми, інвалідність тощо. Вони безпосередньо впливають на соціальну стабільність суспільства, тому держава бере на себе певну частку відповідальності за їх настання і створює систему охорони здоров’я, спрямовану на збереження та зміцнення фізичного і психічного здоров’я кожної людини, підтримання довготривалого активного життя людини, надання медичної допомоги у випадку втрати здоров’я.
Профілактична медицина як один із основних напрямків збереження та зміцнення здоров’я населення в сучасних умовах розвитку медичної галузі набуває все більшого значення (рис. 1) (http://ua.convdocs.org).
Саме на принципах профілактики має базуватись більшість технологій та програм розвитку усіх розділів прикладної медицини.
Питанням впровадження первинної медико-санітарної допомоги на засадах загальної практики — сімейної медицини присвячено роботи вітчизняних науковців В.М. Лехан, Є.Х. Заремби, О.М. Гиріної, Г.І. Лисенка та ін. щодо належної підготовки фахівців, ресурсного та кадрового забезпечення (http://www.niss.gov.ua) та наказ МОЗ України № 359 від 19.12.1997 р. «Про подальше вдосконалення — атестацію лікарів» (http://www.moz.gov.ua) щодо належної підготовки фахівців, ресурсного та кадрового забезпечення, проведення атестації лікарів — лікарів загальної практики, дільничних терапевтів, педіатрів та лікарів 45 інших спеціальностей. Однак система організації профілактичної діяльності в контексті розвитку загальної практики — сімейної медицини розроблена недостатньо, а зарубіжний досвід не може бути в повному обсязі адаптований до сучасних особливостей організації сімейної медицини в Україні.
Первинна медико-санітарна допомога як один із видів медичного обслуговування є безпосереднім джерелом правовідносин, що регулюються відповідними нормативно-правовими актами. З метою зміцнення здоров’я населення України, поліпшення демографічної ситуації, підвищення якості та ефективності медичних послуг, наближення кваліфікованої медико-санітарної допомоги до кожної сім’ї, раціонального використання ресурсів охорони здоров’я, зокрема, регламентуються:
— наказ МОЗ України № 372 від 29.12.2000 р. «Про внесення доповнень до списку закладів охорони здоров’я» з метою забезпечення виконання Постанови Кабінету Міністрів від 26.06.2000 р. № 989 «Про комплексні заходи щодо впровадження сімейної медицини в систему охорони здоров’я» ввести найменування: «Амбулаторія загальної практики — сімейної медицини» (http://www.moz.gov.ua);
— наказ МОЗ України № 33 від 23.02.2000 р. «Про штатні нормативи і типові штати закладів охорони здоров’я». Штатне забезпечення лікарів дільничної служби (дільничні терапевти і педіатри) встановлюється таким чином: посада на 1500 осіб дорослого і дитячого населення в містах і 1200 — у сільській місцевості. Посади медсестер встановлюються із розрахунку дві посади на одну посаду лікаря загальної практики — сімейного лікаря (http://www.moz.gov.ua);
— наказ МОЗ України № 33 від 23.07.2001 р. «Про організацію роботи підрозділів сімейної медицини». Число жителів на одного сімейного лікаря в містах становить 1500 осіб і 1200 — у сільській місцевості. Радіус обслуговування в містах — 2–2,5 км, у селах — 5–7 км. Для лікарів сімейної практики встановлюється 38-годинне навантаження на тиждень (6,5 години на день за шестиденного робочого тижня) (http://www.moz.gov.ua);
— наказ МОЗ України № 72 від 23.02.2001 р. «Про затвердження деяких документів із сімейної медицини» (http://www.moz.gov.ua). Затвердити орієнтовне положення про лікаря загальної практики — сімейної медицини, відділення загальної практики — сімейної медицини, медичну сестру загальної практики — сімейної медицини, про денний стаціонар, про стаціонар вдома, кваліфікаційні характеристики лікаря за фахом «загальна практика — сімейна медицина» та медичної сестри за фахом «загальна практика — сімейна медицина»; забезпечити діяльність первинної медико-санітарної допомоги на основі сімейної медицини, відкрити відділення загальної практики і забезпечити їх роботу на підставі нормативних документів; із 2001 р. проводити атестацію лікарів і сестер загальної практики — сімейної медицини відповідно до кваліфікаційних характеристик; продовжити відкриття денних стаціонарів та домашніх стаціонарів; відрегулювати трудовий стаж медичної сестри загальної практики — сімейної медицини; визначити табель оснащення амбулаторії та сумки-укладки лікаря і сестри; провести семінари та круглі столи щодо запровадження сімейної медицини. Обов’язок сімейного лікаря — надання первинної медичної допомоги будь-якому хворому, незалежно від його віку і статі.
Один із найважливіших принципів сімейної медицини — профілактична спрямованість. Складовими елементами щоденної роботи сімейного лікаря та медичної сестри є: прогнозування ризику розвитку окремих захворювань, їх доклінічна діагностика,своєчасність інформування пацієнта, а також проведення профілактичних заходів. Тільки сімейний лікар сумлінно ставиться до вирішення питань профілактики хвороб у процесі повсякденної роботи зі своїми пацієнтами та їх родичами. Пояснюється це не лише тим, що він краще порівняно з колегами вузької спеціалізації знає своїх пацієнтів і шкідливі для їх здоров’я обставини життя, а й тим, що тільки сімейний лікар зацікавлений у зниженні показника захворюваності закріплених за ним верств населення. Сімейний лікар частіше за інших спеціалістів має використовувати раціональну як із медичної, так і з економічної точки зору, обґрунтовану тактику щодо необхідних лабораторних та інструментальних методів дослідження, рекомендувати застосування спеціалізованих технологій лікування. Надаючи допомогу декільком поколінням пацієнтів з однієї родини, сімейний лікар і сімейна медсестра не лише стають свідками внутрішніх проблем родини, а й тісно стикаються з ними. Ставлення сім’ї до питань здоров’я її членів, впливи екологічних факторів, спорту, особливостей харчування, значення для здоров’я шкідливих звичок тощо мають постійно контролюватися медичним працівником, який повинен передбачувати як очікувані, так і непередбачувані переходи кожного із членів сім’ї в зону ризику. У спеціаліста із сімейної медицини є унікальна можливість застосовувати превентивні заходи на ранньому етапі патологічних змін.
Варто також зауважити, що в лікарів існують і так звані спеціальні професійні права, зокрема право участі в консиліумі чи лікарській комісії, а також право:
— на забезпечення умов їх діяльності відповідно до вимог охорони праці;
— роботу за трудовим договором (контрактом), у тому числі і за кордоном;
— захист своєї професійної честі та гідності;
— одержання кваліфікаційних категорій відповідно до досягнутого рівня теоретичної і практичної підготовки;
— удосконалювання професійних знань;
— перепідготовку за рахунок коштів бюджетів усіх рівнів при неможливості виконувати професійні обов’язки за станом здоров’я, а також у випадках звільнення працівників у зв’язку зі скороченням чисельності штату чи ліквідації підприємств, установ і організацій;
— страхування професійної помилки, у результаті якої заподіяна шкода чи збиток здоров’ю громадянина, не пов’язаний із недбалим чи халатним виконанням ними професійних обов’язків;
— безперешкодне й безкоштовне використання засобів зв’язку, що належать підприємствам, установам чи організаціям, а також будь-якого наявного виду транспорту для перевезення громадянина у найближчу лікувально-профілактичну установу у випадках, що загрожують його життю;
— першочергове одержання житлових приміщень, установку телефону, надання їх дітям місць у дитячих дошкільних і санаторно-курортних установах, придбання на пільгових умовах автотранспорту, що використовується для виконання професійних обов’язків при роз’їзному характері роботи;
— інші пільги, передбачені законодавством, правовими актами автономних областей, міст.
Лікарі, провізори, працівники із середньою медичною чи фармацевтичною освітою державної й муніципальної системи охорони здоров’я, що працюють і проживають у сільській місцевості і селищах міського типу, а також проживаючі з ними члени їх родин мають право на безкоштовне одержання квартир з опаленням та освітленням відповідно до чинного законодавства.
Державна політика у сфері охорони здоров’я спрямована на збереження та зміцнення здоров’я населення, продовження періоду активного довголіття і тривалості життя людей та передбачає обов’язкове застосування профілактичних технологій. Одним із механізмів її реалізації є використання програмно-цільового принципу, що включає розробку державних цільових та комплексних програм охорони здоров’я населення (http://uadocs.exdat.com).
Держава через спеціально уповноважені органи виконавчої влади здійснює контроль і нагляд за додержанням законодавства про охорону здоров’я, державних стандартів, критеріїв та вимог, спрямованих на забезпечення здорового навколишнього природного середовища і санітарно-епідемічного благополуччя населення, нормативів професійної діяльності в галузі охорони здоров’я, вимог Державної фармакопеї, стандартів медичного обслуговування, медичних матеріалів і технологій.
За нормативно-правовою документацією управління та координація профілактичної діяльності забезпечується Міністерством охорони здоров’я України як головним органом у системі виконавчої влади щодо реалізації державної політики охорони здоров’я. МОЗ України з даних питань постійно взаємодіє з іншими міністерствами та центральними органами виконавчої влади України, зокрема з Міністерством фінансів, Міністерством економіки, Міністерством у справах сім’ї, дітей та молоді, Міністерством освіти і науки України, Національною академією медичних наук та Академією педагогічних наук України, Державним комітетом України з питань телебачення та радіомовлення тощо (http://www.moz.gov.ua).
Прийняття безлічі законів, головним чином законів, що розмежовують і встановлюють повноваження органів державної влади та місцевого самоврядування, призвело до необхідності переосмислення структури медичних організацій, їх належності до певного рівня влади, джерел і механізмів фінансування і, як наслідок, до зміни порядку їх функціонування, у тому числі й у сфері надання первинної медико-санітарної допомоги громадянам. Це призвело до необхідності змін правового регулювання у сфері надання первинної медико-санітарної допомоги для забезпечення коректного функціонування даного компоненту системи охорони здоров’я (http://www.moz.gov.ua).
Важливість охорони здоров’я в житті кожної держави неможливо переоцінити. У даний час сфера охорони здоров’я виконує покладені на неї функції перш за все за рахунок фінансування й належного державного регулювання. В основі останнього лежить нормативно-правова інформація, що визначає правове положення органів, установ і посадових осіб у галузі охорони здоров’я. Саме за рахунок управління система організації медичної допомоги набуває ефективності, що сприяє найповнішій реалізації покладених завдань. Слід зазначити, що на початку періоду демократичних перетворень у нашій державі стала помітною тенденція до зменшення ролі і значення державного управління в охороні здоров’я громадян (http://archive.nbuv.gov.ua).
Поява разом із державними й комунальними також і приватних лікувальних установ, добровільного медичного страхування сприяла формуванню точки зору про непотрібність управлінських структур. Вважалося, що аналогічно до інших сфер життя ринок у медицині здатний ефективно управляти наданням первинної медико-санітарної допомоги й вирішувати виникаючі проблеми. Проте реальні події показали, що таке положення не є оптимальним. Вплив держави, що реалізується за допомогою органів управління охорони здоров’я, є необхідною умовою функціонування медицини в країні. Для здійснення державного управління у сфері охорони здоров’я громадян використовуються правові, адміністративні, економічні, соціально-психологічні методи.
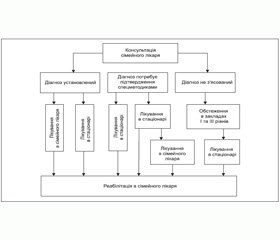
Як видно з цього визначення, первинна медична допомога є лише частиною, хоча й дуже важливою, цієї системи, оскільки охоплює комплекс спеціальних медичних заходів і засобів, що сприяють збереженню та зміцненню здоров’я, запобіганню захворюванням, втраті працездатності й передчасній смерті, забезпечують своєчасне виявлення, лікування та реабілітацію хворих (рис. 2) (http://ua.convdocs.org).
Всесвітня організація охорони здоров’я прийняла для всіх країн визначення первинної медико-санітарної допомоги (ПМСД) із такими основними функціями:
— здійснення санітарно-гігієнічних заходів;
— охорона здоров’я матері і дитини включно з плануванням сім’ї;
— щеплення проти основних інфекційних захворювань;
— профілактика вогнищевих епідемічних захворювань та боротьба з ними;
— санітарна просвіта населення (http://www.br.com.ua).
В Україні в деяких регіонах здійснюється експеримент щодо впровадження сімейної медицини (зокрема, у Вінницькій, Дніпропетровській, Донецькій областях та місті Києві). Цей експеримент передбачає проведення заходів щодо запровадження критеріїв розмежування медичних послуг між первинним, вторинним та третинним рівнями надання медичної допомоги, запровадження переліку типів закладів охорони здоров’я за видами медичної допомоги, що ними надається, здійснення оптимізації мережі закладів охорони здоров’я.
Реформування первинної медико-санітарної допомоги на її основі передбачає:
— організацію кваліфікованої ПМСД і забезпечення її медичної, соціальної й економічної ефективності;
— забезпечення наступності первинної медико-санітарної допомоги зі спеціалізованою поліклінічною, стаціонарною й санаторно-курортною допомогою;
— проведення експертизи непрацездатності і своєчасне направлення хворих на МСЕК;
— надання пацієнтам швидкої й невідкладної допомоги;
— диспансеризацію населення;
— профілактичне щеплення, раннє виявлення, ізоляція або госпіталізація інфекційних хворих, а також організація дезінфекційних і карантинних заходів;
— проведення санітарно-просвітницької роботи;
— надання консультативної допомоги сім’ям із питань харчування і виховання дітей, підготовки їх до дитячих дошкільних закладів і шкіл, планування сім’ї;
— організація разом з органами соціального захисту і служби милосердя медико-соціальної допомоги особам похилого віку, інвалідам, хронічно хворим;
— участь у реалізації цільових комплексних програм;
— ведення облікової і звітної документації;
— виконання санітарних норм і правил щодо техніки безпеки, охорони праці і протипожежної безпеки;
— забезпечення постійного удосконалення медичного й допоміжного персоналу (http://www.moz.gov.ua).
Усі ці реформи мають за мету поліпшити стан здоров’я людей, забезпечити доступну первинну допомогу кожній сім’ї та поліпшити її якість і ефективність. Роботи — непочатий край. Поки що перевага дільничних лікарів набагато більша над сімейними. Тому потрібно вирішити першочергові завдання:
— сформувати державну політику в галузі охорони здоров’я, що надає пріоритетного розвитку ПМСД;
— реорганізувати нинішню систему зі зміщенням акцентів на первинну ланку;
— підвищити економічну, соціальну й медичну ефективність ПМСД;
— наблизити кваліфіковану медичну допомогу до кожної сім’ї;
— гарантувати безкоштовність для пацієнта медичної допомоги на первинному рівні;
— здійснювати поетапний перехід від дільничної до сімейної медицини;
— формувати здоровий спосіб життя в людей;
— удосконалити інформаційне забезпечення й управління ПМСД;
— створити ефективний механізм фінансування ПМСД;
— підготувати кадри для ПМСД.
Для того щоб вирішити ці завдання, необхідно:
— переорієнтувати ПМСД на сім’ю;
— забезпечити єдину медичну допомогу сімейного лікаря від народження пацієнта і до його смерті;
— розширити обсяг його допомоги;
— підвищити її якість і ефективність;
— забезпечити вільний вибір сімейного лікаря (http://gk-press.if.ua).
Усе це має робитися поступово, але постійно й послідовно, щоб реформа не призвела до погіршання медичної допомоги людям і не скомпрометувала себе. Основна складність полягає у заміні дільничних терапевтів і педіатрів на сімейних лікарів, у переорієнтації фахівців із сформованою психологією на якісно нові вимоги, що потребують нових професійних знань і вимог. Мають бути перебудовані нормативно-правове й фінансово-економічне забезпечення, система підготовки сімейних лікарів, матеріально-технічне оснащення сімейних лікарських амбулаторій, покращання їх фінансового забезпечення із розрахунку спрямування не менше 40 % бюджетних коштів на первинний рівень.
Щоб забезпечити ефективність системи надання первинної медико-санітарної допомоги, держава зобов’язана забезпечити нормативно-правове регулювання її організації та діяльності, оскільки в цивілізованому суспільстві право є необхідною умовою існування та розвитку будь-якої системи і галузі народного господарства.
У правовій державі регламентація суспільних відносин у сфері надання первинної медико-санітарної допомоги має здійснюватися на основі нормативно-правових актів, прийнятих вищим органом державної влади в порядку, що встановлений Конституцією (наказ МОЗ України № 33 від 23.02.2000 р. «Про штатні нормативи і типові штати закладів охорони здоров’я»).
Нормативно-правова інформація — це особливий вид інформації. Її специфіка полягає в тому, що незалежно від свого змісту вона завжди має певну соціальну значущість і обов’язкова для виконання, оскільки незнання закону не звільняє від відповідальності.
Підзаконні акти (укази, декрети, постанови і розпорядження уряду, накази міністерств та відомств, інструкції, програми тощо) мають підпорядковане законам значення, оскільки визначають лише форми і методи їх виконання.
Якісне відновлення суспільства неможливе без єдиного інформаційно-правового простору, що забезпечує нормативно-правову інформованість усіх структур суспільства і кожного громадянина зокрема. В нормативно-правовій базі чинного законодавства немало суперечностей і пропусків, пов’язаних із соціально-політичними й економічними змінами в країні, а своєчасні зміни, доповнення й виключення документів, що втратили чинність, виконуються не повною мірою. Практика показує, що відсутність багатьох нормативно-правових документів на місцях (особливо на периферії) суттєво знижує керованість у системі охорони здоров’я та її ефективність.
Фрагментарність правового регулювання у сфері охорони здоров’я України, недостатній рівень правової культури в галузі негативно впливають на рівень забезпечення населення, якість та доступність медичного обслуговування, суттєво знижують ефективність заходів, спрямованих на забезпечення захисту прав пацієнтів, лікарів, закладів охорони здоров’я. Упорядкування нормативно-правової бази охорони здоров’я України дозволить створити науково обґрунтовану логічну структурну модель, відповідно до якої розвиватиметься медичне законодавство України. Удосконалення правового регулювання у сфері охорони здоров’я з наближенням його до норм європейського права буде позитивно впливати на діяльність у сфері лікувальної та профілактичної медицини. Потрібно створити Медичний кодекс України, що обов’язково повинен містити порядок і процедуру розгляду конфліктних ситуацій із пацієнтами, незалежну експертизу якості надання медичної допомоги й послуг, можливість компенсації заподіяного збитку в досудовому порядку, тарифи такої компенсації. Важливим також є чітке закріплення порядку отримання інформованої добровільної згоди пацієнта, форми її закріплення. Усі розділи Медичного кодексу повинні бути узгоджені та повністю відповідати іншим галузям права, законодавчим актам.
Систематизація нормативно-правової бази у сфері охорони здоров’я сприятиме усуненню колізій у нормативно-правових актах, зростанню рівня правової свідомості медичних працівників, забезпечить правильне застосування, неухильне додержання вимог актів законодавства під час виконання покладених на медичних працівників завдань і функціональних обов’язків і, як наслідок, сприятиме суттєвому зменшенню витрат бюджетних коштів на відшкодування шкоди пацієнтам, збалансованості ризиків відшкодування можливої шкоди.
Отже, основними механізмами при перебудові первинної медико-санітарної допомоги в Україні є:
— системний підхід, що дає можливість виявити найбільш уразливі сторони цього процесу та визначити найефективніші шляхи реформування галузі;
— упорядкування нормативно-правової бази охорони здоров’я України дозволять створити науково обґрунтовану логічну структурну модель, відповідно до якої розвиватиметься медичне законодавство України;
— удосконалення правового регулювання у сфері охорони здоров’я з наближенням його до норм європейського права буде мати позитивний вплив на діяльність у сфері медичної та профілактичної медицини;
— створення Медичного кодексу України, який обов’язково повинен містити порядок і процедуру розгляду конфліктних ситуацій із пацієнтами, незалежну експертизу якості надання медичної допомоги і послуг.

/115/115.jpg)
/117/117.jpg)