Журнал «Здоровье ребенка» 3 (38) 2012
Вернуться к номеру
Лейшманиоз — сюрприз с Востока
Авторы: Богадельников И.В., Вяльцева Ю.В., Каримов И.З., Дегтярева А.А., Мазинова Э.Р., Дядюра Е.Н., Лось-Яценко Н.Г.
Рубрики: Педиатрия/Неонатология
Разделы: Справочник специалиста
Версия для печати
В статье представлен клинический случай лейшманиоза кожной формы у ребенка 4 лет. Ребенок приехал в Крым из эндемичного района по лейшманиозу — Республики Узбекистан. Случай интересен для рассмотрения с точки зрения дифференциальной диагностики специфической сыпи.
The clinical case of cutaneous leishmaniasis in a 4-year-old child is presented in the article. The child came to the Crimea from area where leishmaniasis is endemic — Republic of Uzbekistan. Clinical case is interesting for consideration in terms of differential diagnosis of specific rash.
У статті наведено клінічний випадок лейшманіозу шкіряної форми в дитини 4 років. Дівчинка приїхала до Криму з ендемічного району по лейшманіозу — Республіки Узбекистан. Випадок цікавий для розгляду з точки зору диференцiйної діагностики специфічного висипу.
Лейшманиоз, дети, диагностика.
leishmaniasis, children, diagnostics.
лейшманіоз, діти, діагностика.
Ребенок Алина М., 4 года, проживает в Крыму.
Жалобы при поступлении на сыпь в виде язвочек на коже живота, спины и левой руки.
Анамнез болезни. Девочка заболела в августе 2010 года, когда с родителями проживала в Республике Узбекистан (г. Данзас). 11–14.08.2010 ребенка покусали москиты. Через 2 дня на месте укусов на коже живота, спины, левой руки появилась гиперемия в виде пятен розового цвета диаметром 0,5–0,3 см и бугорков. Через три недели после укусов москитами девочка с семьей приехала в Крым. Бугорки сохранялись до февраля 2011 года. Вокруг них на протяжении всего этого периода отмечалась гиперемия.
Девочку неоднократно смотрели педиатры, хирурги, инфекционисты, дерматологи, был поставлен диагноз: контагиозный моллюск. В конце февраля один из бугорков вскрыли, после чего он покрылся корочкой. В конце марта — начале апреля остальные бугорки тоже покрылись корочками, на месте которых образовались кратерообразные язвы, с гиперемией вокруг, диаметром 1–1,5 см, с гнойными корочками на дне. Зуда кожных покровов не было. Мама обрабатывала элементы (папулы и корочки) фукарцином.
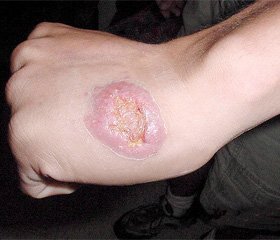
Общее состояние ребенка при поступлении было средней степени тяжести. Температура тела 36,7 °С, частота сердечных сокращений — 102 в минуту, частота дыханий — 22 в минуту. Правильного телосложения, умеренного питания, тургор и эластичность мягких тканей сохранены. Кожные покровы бледно-розовые, в околопупочной области, на коже поясницы и внутренней поверхности левого предплечья эритематозные бугорки (Г), кратерообразные язвы диаметром 1–1,5 см, с гиперемией вокруг, с приподнимающимися краями (А), на дне язв гнойное отделяемое (Б) и гнойные корочки (В) (рис. 1).
/107/107.jpg)
При пальпации прощупывались периферические лимфоузлы — шейные и паховые — размером 0,5 см в диаметре, мягко-эластической консистенции, единичные. При осмотре ротоглотки слизистые бледные, чистые. В легких выслушивается жесткое дыхание, хрипов нет, перкуторно — ясный легочный звук. Тоны сердца ясные, ритмичные. Живот мягкий, доступен глубокой пальпации. Печень не выступает из-под края реберной дуги, селезенка не пальпируется. Стул 1 раз в день, оформленный, без патологических примесей.
Проф. И.З. Каримов, работавший в молодости в Узбекистане, высказал предположение о кожной форме лейшманиоза. Однако сыпь, появляющаяся при лейшманиозе и имеющаяся у больной, характерна также для контагиозного моллюска, туберкулеза кожи и бугоркового сифилиса.
По клиническим проявлениям бугорок, наблюдаемый у нашей больной, похож на папулу и узелок у больных с контагиозным моллюском. Папула и узелок при этом заболевании представляют собой доброкачественную кожную опухоль, вызванную вирусами семейства Proxivirus. Заражение контагиозным моллюском происходит при непосредственном контакте с больным или через предметы быта. Контагиозный моллюск встречается довольно часто, если существует клеточный иммунный дефицит — приобретенный или врожденный, или при атипичном дерматите. Им страдают от 5 до 18 % ВИЧ-инфицированных людей. Период инкубации после контакта варьирует от нескольких недель до нескольких месяцев, при среднем сроке от двух до семи недель. Инфекция затем распространяется путем аутоинокуляции, каждое поражение при этом развивается в течение нескольких недель. Проявляется плотными белесоватыми папулами в виде жемчужин, полусферическими, 1–6 мм диаметром, с вдавлением в центре. Давление на центр дает характерное беловатое выделение. Поражения обычно множественные, от нескольких элементов до нескольких сотен; они локализуются чаще в промежности и на наружных половых органах, но может быть поражена любая часть тела, за исключением ладоней и подошв. Диагностика клиническая. Подтверждением является обнаружение в отделяемом из папул эозинофильных цитоплазматических включений в кератиноцитах, характерных для поксвирусов. Данная клиническая картина не соответствовала имеющейся у девочки, поэтому диагноз «контагиозный моллюск» был исключен.
От туберкулезной волчанки антропонозный лейшманиоз клинически отличается тем, что может возникнуть в любом возрасте, а не преимущественно в детском. Бугорковые элементы значительно плотнее, в связи с чем феномен проваливания зонда отрицательный. Высыпания туберкулоидного лейшманиоза, хотя и располагаются на рубцах, не склонны к изъязвлению. Значение имеет и характер рубца: при туберкулезной волчанке рубец поверхностный, при лейшманиозе — глубокий, втянутый.
От бугоркового сифилиса антропонозный лейшманиоз кожи отличается локализацией сыпи главным образом на открытых участках тела, меньшей плотностью бугорков, расположением элементов на рубце, положительным феноменом яблочного желе, более поздним изъязвлением, характером рубцов (при сифилисе рубец мозаичный, при лейшманиозе втянутый), отрицательными серологическими реакциями на сифилис.
Кроме того, лейшманиоз на стадии изъязвленных бугорков следует дифференцировать с лепрой, болезнью укуса крысы (содоку), чумой, туляремией, сибирской язвой, сифилитической гуммой и туберкулезом кожи. При ряде болезней возникающая после укуса клещами язва развивается на месте ворот инфекции (первичный аффект). В эту группу входят болезнь Лайма и клещевые боррелиозы.
Результаты проведенных лабораторных исследований представлены ниже (табл. 1, 2).
Исследование мазка с язвы: обнаружены округлые формы Leishmania, 1–2 в поле зрения, в отдельных полях — до 6 экземпляров.
Исследование крови на лейшмании 17.06.11 — лейшманий не выявлено.
Окончательный диагноз: кожный лейшманиоз средней степени тяжести, хроническая форма.
Проведенное лечение: этиотропная терапия проводилась глюкантимом по схеме 1 раз в сутки внутримышечно, курс — 5 дней; с последующим назначением метронидазола 250 мг 3 раза в сутки per os, курс — 10 дней. Местная терапия включала обработку язв мазью лешкутан. С первого дня в стационаре проводятся противоэпидемические мероприятия — в палате установлены москитные сетки, включен «Раптор», в ночное время на место язв накладывается повязка. В результате проведенной терапии состояние больной улучшилось, наблюдалась положительная динамика. Выписана на 17-й день болезни с выздоровлением.
Заключение: у ребенка Алины М., 4 года, после укусов москитов развилась хроническая форма кожного лейшманиоза средней степени тяжести. Из анамнеза известно, что больная проживала в эндемичной по лейшманиозу местности (Республика Узбекистан). Заболевание начиналось с появления в месте укусов эритематозных бугорков (макуло-папул) с последующим образованием поверхностных язв. Лейшманиозные язвы у данного ребенка были множественные, безболезненные, имели хорошо ограниченные, приподнимающиеся края; долго не заживали, локализовались на коже живота, спины и левой руки.
После проведенной этиотропной терапии с одновременным назначением местной терапии отмечалась положительная динамика заболевания и на 17-й день болезни ребенок выписан из стационара.
Литературная справка
Лейшманиозы — группа протозойных заболеваний, характеризующихся интоксикацией, поражением кожи, слизистых оболочек и внутренних органов, склонных к хроническому течению.
Лейшмании — одноклеточные паразитические жгутиковые простейшие. Источником и резервуаром инфекции являются млекопитающие животные (собаки, лисы, грызуны), а также больной лейшманиозом человек. Передача инфекции осуществляется москитами, которые становятся заразными спустя 5–8 суток после попадания в их желудок инфицированной крови. Заражение человека происходит при укусе москита.
Лейшманиоз распространен в основном в Средиземноморье, на Ближнем и Среднем Востоке, полуострове Индостан. В Крыму и Украине заболевание встречается очень редко. Заболеваемость лейшманиозом резко возрастает в июне — сентябре. Сезон заражения связан с периодом лета москитов. Восприимчивость к лейшманиозу высокая. Среди местного населения болеют главным образом дети, среди приезжих — люди любого возраста.
Входными воротами инфекции является поврежденная укусом москита кожа. Инокуляция возбудителя в кожу, как правило, ничем не проявляется, иногда в месте внедрения может образоваться папула или изъязвление.
При висцеральной форме лейшмании размножаются в макрофагах кожи, а затем мононуклеарными фагоцитами разносятся по всей ретикулоэндотелиальной системе, что сопровождается увеличением паренхиматозных органов, особенно селезенки, дистрофическими и некротическими процессами в них.
У детей лейшманиоз может проявляться 3 клиническими формами: висцеральной, кожной и кожно-слизистой. Каждая форма имеет своеобразную клиническую симптоматику.
Инкубационный период при висцеральной форме лейшманиоза колеблется от 3 недель до 10–12 месяцев, в среднем составляет 3–6 месяцев. Заболевание протекает остро или хронически.
Острое течение характерно для большинства детей раннего возраста и начинается с появления симптомов общей интоксикации. Лихорадка интермиттирующего или постоянного характера сохраняется в течение 3–4 недель. Быстро появляются гепатоспленомегалия, лимфаденопатия, прогрессирует дистрофия. При отсутствии специфической терапии развиваются такие осложнения, как септицемия, гастроэнтерит, которые нередко приводят к летальному исходу.
Хроническое течение висцеральной формы лейшманиоза чаще отмечается у детей более старшего возраста. Начало заболевания постепенное, проявляется общей слабостью, утомляемостью, бледностью кожных покровов. Лихорадка длительная, нередко волнообразная, когда подъемы температуры сменяются ремиссией в течение от нескольких дней до нескольких месяцев. Прогрессивно увеличиваются печень и селезенка, периферические лимфоузлы. Кожа становится сухой, шершавой, с участками темного цвета. На стопах появляются отеки, на лице — пастозность. В полости рта нередко возникают язвенно-некротические изменения слизистой оболочки. Несмотря на хороший аппетит, больные худеют и истощаются вплоть до кахексии.
При обоих вариантах течения висцерального лейшманиоза в периферической крови нарастают лейкопения и анемия.
Кожный лейшманиоз протекает в виде антропонозного (городского) и зоонозного (сельского) типов.
Инкубационный период при антропонозном типе длится от 2 недель до нескольких месяцев или лет. Вначале в месте укуса москита появляется конусовидный бугорок величиной 2–3 мм, без признаков воспаления вокруг, красноватого цвета, с сухой чешуйкой в центре. Бугорок медленно растет, корочка утолщается и спустя 3–6 месяцев отторгается, а под ней формируется язва, которая медленно заживает с последующим рубцеванием. Язвы могут быть единичными или множественными, локализуются чаще всего на лице и руках.
Зоонозный тип лейшманиоза протекает с более коротким инкубационным периодом — от 2 недель до 1,5 месяца, в среднем 10–20 дней. На месте укуса москита также возникает конусовидный бугорок с последующим формированием лейшманиомы диаметром 10–15 мм. Через 1–2 недели после ее возникновения в центре начинается некроз с последующим образованием язвы размером 2 ґ 4 мм, с обрывистыми ровными краями, отеком и гиперемией кожи вокруг, болезненной или слабо болезненной при пальпации. Рядом с первичной лейшманиомой часто образуются множественные бугорки обсеменения, которые также впоследствии некротизируются и изъязвляются.
Кожно-слизистый лейшманиоз. Эспундия также начинается с образования кожной язвы, однако спустя длительное время (вероятно, в результате гематогенного распространения) возбудитель попадает на слизистые оболочки носа и носоглотки, вызывая обезображивающие язвенно-некротические изменения, самостоятельно не заживающие.
1. Агакишиев Д.Д. Эволюция клинических проявлений кожного лейшманиоза, приводящая к диагностическим ошибкам / Д.Д. Агакишиев, А.Т. Гаджиева, В.Р. Гусейнова // Вестник дерматологии и венерологии. — 2005. — № 3. — [www document] URL // http://www.mediasphera.ru/journals/vestnik/121/
2. Справочник по инфекционным болезням у детей / Под ред. проф. И.В. Богадельникова и проф. А.В. Кубышкина. — 7-е изд., дополненное и переработанное. — Симферополь, 2010. — 304 с.
3. Дифференциальная диагностика кожных болезней. Руководство для врачей / Под ред. Б.А. Беренбейна, А.А. Студницина. — 2-е изд. — М.: Медицина, 1989. — 672 с.
4. Казанцев А.П. Дифференциальная диагностика инфекционных болезней. — М.: Медицинское информационное агентство, 1999. — 482 с.
5. Killick-Kendrick R., Tang Y. Cutaneous leishmaniasis // Ann. Trop. Med. Parasitol. — 1997. — 4. — Р. 417-428.

/108/108.jpg)