Журнал «Травма» Том 13, №1, 2012
Вернуться к номеру
Блокирующий интрамедуллярный остеосинтез при внесуставных переломах дистального и проксимального метадиафиза большеберцовой кости
Авторы: Черепов Д.В., Ковалев С.И., Бабалян В.А., Давыдов А.В., Хохлов А.Б., Горошко С.А., Поляков Н.В., Кальченко А.В., Харьковская медицинская академия последипломного образования, Харьковская многопрофильная клиническая больница № 17
Рубрики: Травматология и ортопедия
Версия для печати
Проанализированы результаты лечения пациентов с переломами проксимального и дистального метадиафиза большеберцовой кости 41А2, А3, 43А1, А2, А3, которым выполнялся блокирующий интрамедуллярный остеосинтез. Под наблюдением находилось 45 пациентов, оценка анатомо-функциональных результатов производилась по шкалам Э.Р. Маттис. У всех получен отличный и хороший результат лечения.
Summary. There were analyzed the results of treatment outcome of patients with proximal and distal tibial metadiaphysis 41А2, А3, 43А1, А2, А3 fractures. These patients undergone locked intramedullary nailing. There were observed 45 patients; the evaluation of anatomic and functional results was done according to E.R. Mattis scales. Perfect and good resulrs were obtained in all patients.
Резюме. Проаналізовано результати лікування пацієнтів із переломами проксимального та дистального метадіафіза великогомілкової кістки 41А2, А3, 43А1, А2, А3, яким був виконаний блокуючий інтрамедулярний остеосинтез. Під спостереженням перебували 45 пацієнтів, оцінка анатомо-функціональних результатів проводилася за шкалами Е.Р. Маттіс. В усіх отримано відмінний та добрий результат лікування.
Переломы большеберцовой кости, блокирующий интрамедуллярный остеосинтез, анализ результатов лечения.
Key words: tibial fractures, locked intramedullary nailing, treatment outcome results.
Ключові слова: переломи великогомілкової кістки, блокуючий інтрамедулярний остеосинтез, аналіз результатів лікування.
Переломы дистального и проксимального метадиафиза большеберцовой кости встречаются преимущественно у лиц трудоспособной возрастной группы, что предъявляет жесткие требования к выбору методики лечения пациентов. По данным литературы, подобные повреждения составляют от 20 до 37 % повреждений опорно-двигательного аппарата. Неудовлетворительные результаты лечения достигают 40–60 % и являются причиной инвалидизации в 4,3–17,8 %[1]. Учитывая молодой возраст пациентов (от 18 до 56 лет), улучшение результатов лечения при данных повреждениях является актуальной медицинской и социальной задачей [2, 3]. К настоящему времени многие вопросы диагностики и лечения этих повреждений нашли должное отражение в исследованиях отечественных и зарубежных авторов. В зависимости от традиций научной школы в том или ином регионе доминируют варианты или накостного остеосинтеза, или аппаратного метода лечения. Последнее десятилетие ознаменовалось повышением популярности интрамедуллярного остеосинтеза, что, по нашему мнению, обусловлено стремлением обеспечить наибольшую биомеханическую надежность выполняемой фиксации перелома. Однако если при лечении закрытых диафизарных переломов блокирующий интрамедуллярный остеосинтез (БИОС) является на сегодня методом выбора, то при лечении дистального и проксимального метадиафиза большеберцовой кости результаты остеосинтеза этой патологии все еще остаются скромными.
Цель исследования: провести анализ результатов блокирующего интрамедуллярного остеосинтеза внесуставных переломов дистального и проксимального метадиафиза большеберцовой кости.
Материал и методы
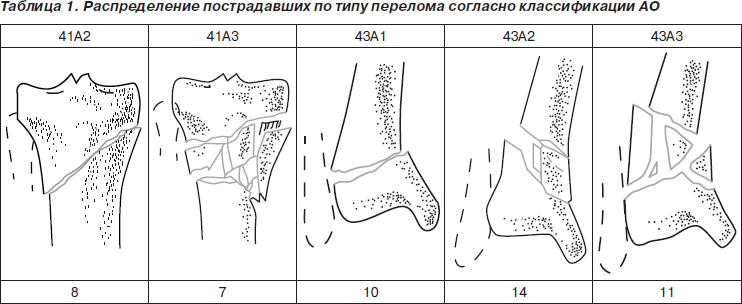
Проанализированы функциональные и анатомические результаты лечения пострадавших с 2008 по 2010 годы. Под наблюдением находилось 45 пациентов (27 женщин и 18 мужчин), средний возраст составил 40 лет (от 18 до 56 лет). Из них у 23 пациентов были диагностированы внесуставные переломы большеберцовой кости в сегменте 41–42 (по классификации АО/ASIF)[4], у 22 — соответственно в сегменте 43. В подавляющем большинстве случаев — 37 (82,2 %) — имел место прямой механизм травмы: в результате ДТП — 19 (42,2 %) пациентов, падения с высоты — 8 (17,7 %); непрямой — 8 (17,8 %) случаев, из них у 2 пациентов при патологических переломах с неадекватным травмирующим приложением силы. У 23 (19,5 %) пациентов имелись сочетанные и множественные повреждения. Все переломы были закрытыми. Распределение пострадавших по типу перелома согласно классификации АО представлено в табл. 1.
Большинство операций было выполнено в период от 2 до 5 сут. с момента травмы. При поступлении в клинику всем больным с переломами голени накладывалось скелетное вытяжение с соответствующим грузом по оси для устранения избыточного смещения фрагментов по длине в предоперационном периоде. Всем пострадавшим проводилось необходимое клинико-лабораторное обследование, консультации смежных специалистов, коррекция лечения сопутствующих повреждений и их осложнений. Удлинение сроков дооперационного периода имело место при переводе пострадавших из других лечебных учреждений, временном отказе больных от операции, а также при попытке применения в первую очередь консервативного метода лечения по социальным показаниям в 9 случаях. Операции при переломах большеберцовой кости выполнялись во всех случаях без применения электронно-оптического преобразователя (ввиду его отсутствия), под спинальной анестезией. По закрытой методике, без обнажения зоны перелома, прооперировано 16 (35,5 %) пациентов, в 29 (64,5 %) случаях произведена открытая репозиция фрагментов перелома (тип А2–3). У 35 (77,7 %) пациентов остеосинтез осуществлен с предварительным рассверливанием костномозгового канала. Обязательно применялось активное дренирование послеоперационной раны. У всех пациентов в послеоперационном периоде проводили эластическое бинтование конечности. У пяти больных в послеоперационном периоде использовалась дополнительная иммобилизация пластиковыми повязками.
Результаты и их обсуждение
Одним из вариантов оперативного лечения диафизарных переломов голени является остеосинтез пластинами. Однако стандартная открытая репозиция с выполнением широкого хирургического доступа и выделением фрагментов перелома сопряжена с опасностью деваскуляризации костных фрагментов и последующими инфекционными осложнениями, нарушениями консолидации, особенно при сложных многооскольчатых переломах [5]. С целью снижения частоты подобных осложнений предложены методы малоинвазивного накостного остеосинтеза пластинами, однако отказ от выделения костных фрагментов делает более сложным контроль репозиции во время операции: отсутствие визуального контроля расположения отломков требует применять рентгенологические методы (с известными рисками). После малоинвазивного остеосинтеза пластиной имеется более высокий риск осевых отклонений и особенно ротационных деформаций [6, 7]. Такие деформации могут быть связаны как с ошибками при репозиции самого перелома, так и с неадекватным моделированием фиксирующей пластины. Так как при использовании пластин без блокирования винтов (DCP, LC-DCP) фиксация основывается на взаимном прижатии имплантата и костных фрагментов, неполное соответствие формы фиксатора естественной кривизне кости в зоне ее установки приводит к возникновению деформации. Данная проблема устраняется применением пластин с блокированием винтов, принцип действия которых более не зависит от силы прижатия фиксатора к кости. Другими преимуществами данного типа имплантатов являются меньшее нарушение местного кровообращения, а также более высокая по сравнению с обычными пластинами надежность фиксации при остеопорозе [8]. Однако данный вид остеосинтеза не позволяет выполнять раннюю осевую нагрузку и требует значительных хирургических доступов. Соответственно мы пришли к выводу о возможности БИОС переломов метадиафизарной зоны большеберцовой кости. Его преимущества перед традиционными методами остеосинтеза: малая травматичность операции и незначительная интраоперационная кровопотеря, низкая частота послеоперационных гнойных осложнений, прочная фиксация отломков с исключением их смещений в послеоперационном периоде, возможность использования метода при неблагоприятных кожных покровах, ранняя мобилизация больного и быстрое восстановление функции конечности. Блокирующий остеосинтез имеет и косметические преимущества, т.к. операция выполняется через небольшие разрезы.
В нашей клинике применяется широкий арсенал оперативных методик лечения пострадавших, преимущество отдается тем методикам, которые позволяют: 1) получить наилучший анатомо-рентгенологический, косметический и функциональный результаты лечения; 2) обезопасить пациента от возможных осложнений; 3) обеспечить раннюю вертикализацию пациента, возможность принимать душ и самостоятельно управлять автомобилем. У всех пострадавших послеоперационные раны в местах введения стержня и над зоной перелома зажили первичным натяжением. Швы снимались на 10–12-е сутки с момента операции. Больные активизировались на 2-е — 3-и сутки (ходьба на костылях), при отсутствии противопоказаний проводилась активная лечебная физкультура оперированной конечности. Пациенты контролировались рентгенологически каждые 3 месяца с соответствующими индивидуальными рекомендациями по осевой нагрузке. Все 15 пациентов, у которых методика выполнена в динамически-компрессионном варианте, имели признаки консолидации, дополнительной динамизации конструкции не требовалось. Последняя применена в 30 случаях в сроки от 8–12 недель, в двух — с остеотомией малоберцовой кости. У остальных пациентов с применением статического варианта блокирования рентгенологические признаки консолидации переломов соответствуют временным параметрам. Удаление имплантатов произведено у 32 пациентов, через 8–14 мес. после операции остеосинтеза, при наличии рентгенологических данных консолидации переломов. На момент удаления имплантатов проводилась оценка анатомо-функциональных результатов по Маттис [9] с балльной оценкой боли, анатомо-рентгенологических данных, трудоспособности, функции суставов. У всех получен хороший результат. Из осложнений следует отметить следующие: 1) три случая тромбофлебита нижней конечности — все разрешились на фоне консервативной терапии; 2) у двух пациентов через 3 недели со дня операции имело место малое воспаление послеоперационной раны — лигатурные свищи, расширенный туалет раны привел к купированию воспаления; 3) у одного пострадавшего на 50-е сутки с момента операции сформировался секвестр, т.к. частично девитализовали костный фрагмент в момент операции. Произведена фистулосеквестрнекрэтомия с удалением стержня, при этом имелись начальные признаки консолидации за счет параоссальной костной мозоли, рана зажила вторичным натяжением. Пациент вернулся к дотравматическому уровню физической нагрузки через 6 месяцев после операции. Таким образом, применение БИОС соответствует нашим требованиям, предъявляемым к методикам остеосинтеза.
Выводы
Блокирующий интрамедуллярный остеосинтез может быть методом выбора для внесуставных метадиафизарных переломов большеберцовой кости типа 41А2, А3, 43А1, А2, А3. Применение методики обеспечивает раннюю реабилитацию с хорошими анатомо-функциональными результатами у пострадавших.
Селицкий А.В., Кезля О.П. Выбор оптимальной тактики лечения больных со сложными сегментарными (С2) и сложными неправильными (С3) переломами большеберцовой кости // Аrs. Меdіса. — 2010. — № 7(27). — Р. 87-90.
Бурьянов А.А., Кваша В.П., Муаяд Мохаммад Аль-Хадж Хусейн. Оптимизация способов лечения переломов дистального эпиметафиза большеберцовой кости // Травма. — 2008. — Т. 9, № 4.
Литвинов И.И., Ключевский В.В. Накостный малоинвазивный остеосинтез при закрытых переломах нижней трети большеберцовой кости // Вестник травматологии и ортопедии им. Н.Н. Приорова. — 2006. — № 1.
Muller V.E., Nazaryan S.F., Koch T.S. The comprehensive classification of fractures of long bones. — New York: Springer, 1990. — P. 375.13-17.
Campbell’s operative orthopaedics / S. Terry Canale, James H. Beaty. — 11th ed. — 2008.
Maffulli N., Toms A., McMurtie A., Oliva F. Percutaneous plating of distal tibial fractures // International. Orthopaedics (SICOT). — 2004. — 28. — 159-162.
Nikolaou V., Efstathopoulos N., Papakostidis C., Kanakaris N., Giannoudis P. Minimally invasive plate osteosynthesis — an update // Current. Orthopaedics. — 2008. — 22. — 202-207.
Williams T., Schenk W. Bridging-minimally invasive locking plate osteosynthesis (Bridging-MILPO): Technique description with prospective series of 20 tibial fractures // Injury, Int. J. Care Injured. — 2008. — 39. — 1198-1203.
Маттис Э.Р. Система оценки исходов переломов костей опорно-двигательного аппарата и их последствий: Автореф. дис... д-ра мед. наук.