Журнал «Медицина неотложных состояний» 7-8 (38-39) 2011
Вернуться к номеру
Ефективність, безпечність і переносимість неінвазивної штучної вентиляції легень при позагоспітальній пневмонії (Обсерваційне дослідження)
Авторы: Волощук Р.Р.1, 2, Підгірний Я.М.1, Закотянський О.П.1, 2, Біда З.А.2, Байла Ю.А.2, Туркевич О.М.2 1Львівський національний медичний університет ім. Данила Галицького 2Комунальна міська клінічна лікарня швидкої медичної допомоги, м. Львів
Рубрики: Семейная медицина/Терапия, Медицина неотложных состояний
Версия для печати
Проведено обсерваційне дослідження ефективності, переносимості та безпечності неінвазивної штучної вентиляції легень при позагоспітальній пневмонії. Дослідну групу склали 10 пацієнтів. У 6 випадках неінвазивна ШВЛ виявилася ефективною, досягнуто регресу дихальної недостатності й швидкого та стійкого зростання показників оксигенації. В 1 випадку відзначено непереносимість неінвазивної ШВЛ через психологічний дискомфорт. Три пацієнти були переведені на інвазивну ШВЛ після неефективної спроби застосування неінвазивної ШВЛ. Продемонстровано, що при позагоспітальній пневмонії неінвазивна ШВЛ забезпечує статистично значиме підвищення насичення гемоглобіну киснем, а у частини хворих дозволяє ефективно скоригувати дихальну недостатність і уникнути інтубації трахеї.
Вступ
Неінвазивна штучна вентиляція легень (НШВЛ) є одним з ефективних новітніх методів корекції гострої дихальної недостатності, який у певних випадках може бути альтернативою традиційній ШВЛ. НШВЛ характеризується меншою частотою ускладнень і має низку переваг перед інвазивною ШВЛ.
Для НШВЛ застосовуються герметичні лицеві маски різних конструкцій. Підключений до маски апарат ШВЛ обладнаний чутливим тригером і синхронізується з дихальними рухами пацієнта. За рахунок цього покращується вентиляція та оксигенація і зменшується робота дихання.
Доведено, що НШВЛ знижує госпітальну летальність і зменшує імовірність інтубації трахеї при декомпенсації ХОЗЛ [11]. За даними контрольованих рандомізованих клінічних досліджень, НШВЛ показана до застосування при гострому набряку легень, бронхіальній астмі, при післяопераційній дихальній недостатності. У неконтрольованих клінічних дослідженнях продемонстровано ефективність НШВЛ при нервово-м’язових захворюваннях, при синдромі гіповентиляції на фоні ожиріння, респіраторному дистрес-синдромі дорослого типу і при травмах.
Натомість доцільність застосування неінвазивної штучної вентиляції легень при позагоспітальній пневмонії, зокрема, вірусного генезу, належить до контроверсійних питань інтенсивної терапії.
Результати рандомізованих клінічних випробувань НШВЛ при пневмонії є суперечливими. За даними Wysocki та співавт. (1995), усі пацієнти, яким проводили НШВЛ з приводу пневмонії, згодом були інтубовані [8]. Під час цього дослідження НШВЛ проводили на неспеціалізованому обладнанні — респіраторах універсального типу.
На противагу попередньому дослідженню рандомізоване дослідження Ferrer et al. [9] продемонструвало, що НШВЛ з використанням спеціалізованого обладнання дозволяє зменшити частоту інтубації, септичного шоку і рівень летальності серед пацієнтів із позагоспітальною пневмонією.
Дані рандомізованого випробування Confalonieri та співавт. [5] свідчать, що при позагоспітальній пневмонії тяжкого перебігу з гіперкапнією НШВЛ добре переноситься, є безпечною та забезпечує значиме зменшення тахіпное, зниження частоти інтубації трахеї та зменшення тривалості лікування у відділенні інтенсивної терапії.
Відповідно до консенсусу Американського торакального товариства і Американського товариства інфекційних хвороб, пробне застосування НШВЛ рекомендується пацієнтам, у яких наявна гіпоксемія внаслідок позагоспітальної пневмонії, однак відсутні показання до негайної інтубації [7]. У разі неефективності НШВЛ протягом 2 годин слід переводити пацієнта на інвазивну ШВЛ шляхом інтубації трахеї. Предикторами неефективної НШВЛ слід вважати відсутність динаміки частоти дихання, стійке зниження показників оксигенації або накопичення вуглекислого газу в крові [10].
Відповідно до чинного в Україні «Протоколу діагностики та лікування нового грипу А H1/N1 Каліфорнія» [2], при дихальній недостатності, яка зумовлена позагоспітальною пневмонією вірусного генезу, рекомендується максимально використовувати можливості неінвазивних методів респіраторної підтримки.
В Україні позитивний досвід застосування НШВЛ при позагоспітальній пневмонії отримали Ф.С. Глумчер, С.О. Дубров і співавт. [3, 4]. Автори продемонстрували, що НШВЛ дозволяє оптимізувати респіраторну підтримку при вірусній пневмонії, зменшити летальність і скоротити тривалість лікування.
Нами проведено обсерваційне дослідження ефективності, переносимості й безпечності НШВЛ при позагоспітальній пневмонії. Обсяг виконаних у рамках дослідження обстежень і лікувальних заходів не виходив за межі, означені у відповідних протоколах надання медичної допомоги МОЗ України [1, 2].
Мета дослідження: вивчити ефективність, безпечність і переносимість неінвазивної штучної вентиляції легень у хворих на позагоспітальну пневмонію 4-ї клінічної групи.
Матеріали і методи
У дослідження включено 10 хворих на позагоспітальну пневмонію 4-ї клінічної групи (дослідна група), які були госпіталізовані у відділення інтенсивної терапії лікарні швидкої медичної допомоги м. Львова з 9.02.2011 по 20.03.2011 р. Розподіл пацієнтів за статтю: жінок — 4 (40 %), чоловіків — 6 (60 %). Вік пацієнтів — від 23 до 62 років (медіана — 46 років). Супутня патологія спостерігалася у 6 пацієнтів (60 %): епілептична хвороба — в 1 пацієнта, бронхіальна астма в стадії ремісії — в 1 пацієнта, кіфосколіоз — в 1 пацієнта, ХОЗЛ — в 1 пацієнта, неспецифічний виразковий коліт у стадії ремісії — в 1 пацієнта, есенціальна артеріальна гіпертензія — у 2 пацієнтів.
Критерії включення до дослідної групи: наявність клінічної та рентгенологічної картини позагоспітальної пневмонії з гіпоксемією, що рефрактерна до інгаляції кисню через лицеву маску (за даними пульсоксиметрії або газового аналізу артеріальної крові), а також принаймні один великий або два малі критерії тяжкого перебігу пневмонії згідно з [1].
Контрольну групу не формували через етичні міркування. Усім пацієнтам проводили інтенсивну терапію згідно з чинним протоколом надання медичної допомоги хворим на позагоспітальну пневмонію [1].
Показанням до початку НШВЛ вважали зниження SpO2 нижче 80 % і/або РаО2 нижче 70 мм рт.ст., що супроводжувалося тахіпное понад 30/хв, незважаючи на інгаляцію кисню через негерметичну лицеву маску (Хадсона). На момент початку НШВЛ коефіцієнт оксигенації (РаО2/FiO2) пацієнтів дослідної групи становив у середньому 111,9 (діапазон від 55 до 184). У всіх пацієнтів дослідної групи були наявні клінічні показання до інтубації трахеї та ШВЛ.
Усім пацієнтам проводили НШВЛ апаратом Drаger Carina за допомогою герметичних лицевих масок Drаger Novastar SE та Drаger Classicstar SE ( рис. 1).

Більшості пацієнтів проводили НШВЛ у режимі СРАР (постійний позитивний тиск у дихальних шляхах) із рівнем підтримки 8–12 см вод.ст. та інспіраторною фракцією кисню (FiO2) 50–80 %. За потреби застосовували режим PC-АС (примусова штучна вентиляція легень із контролем тиску) з FiO2 50–80 %, позитивним тиском наприкінці видиху (ПТКВ) 6–10 см вод.ст. й інспіраторним тиском до 18 см вод.ст.
Динаміку дихальної недостатності оцінювали за клінічною картиною (ціаноз, частота дихання, участь допоміжної дихальної мускулатури, частота серцевих скорочень), а також лабораторними та інструментальними методами (пульсоксиметрія, газовий аналіз артеріальної крові, рентгенографія органів грудної клітки). Статистичну значимість зміни сатурації після початку НШВЛ оцінювали методом дисперсійного аналізу за критерієм Фішера. У пацієнтів, яких переведено на інвазивну штучну вентиляцію легень, додатково оцінювали тяжкість ушкодження легеневої тканини за шкалою Murray [6] та тяжкість органної дисфункції за шкалою SOFA [12].
Критерієм ефективності НШВЛ вважали регрес дихальної недостатності та успішне відлучення від НШВЛ.
Критерієм неефективності НШВЛ вважали необхідність інтубації трахеї у зв’язку з прогресуванням дихальної недостатності (ДН), рефрактерної до НШВЛ.
Критерієм непереносимості НШВЛ вважали категоричну відмову пацієнта від НШВЛ після пробного застосування цього методу.
Результати
Ефективність НШВЛ
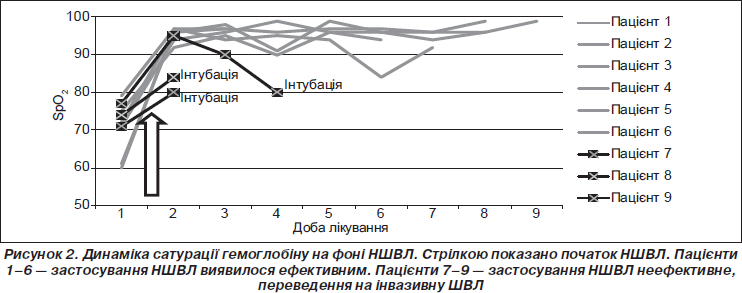
Після переведення на НШВЛ зафіксовано статистично значиме зростання середньої величини SpO2 від 72 до 93 % (p < 0,01). Динаміку сатурації гемоглобіну пацієнтів дослідної групи показано на рис. 2.
У 6 із 9 пацієнтів на фоні НШВЛ величина РаО2 зросла до 70 мм рт.ст. і вище (середній показник 100,7 мм рт.ст.) і залишалася в нормальних межах до відлучення від НШВЛ. Середня тривалість НШВЛ у цій групі становила 3,8 доби (від 1 до 5 діб), усі пацієнти даної підгрупи згодом виписані додому в задовільному стані.
Нижче викладено перебіг хвороби у 3 пацієнтів, у яких НШВЛ виявилася неефективною.
У пацієнтки П. віком 47 років після переведення на НШВЛ величина РаО2 зросла з 54 до 94 мм рт.ст., альвеоло-артеріальний кисневий градієнт (А-а градієнт) зменшився з 63 до 16 мм рт.ст. Однак на 4-ту добу зафіксовано прогресування ДН зі зниженням РаО2 до 53 мм рт.ст., виконано інтубацію трахеї, пацієнтку переведено на інвазивну ШВЛ. Згодом перебіг хвороби ускладнився баротравмою (пневмоторакс), гострою нирковою дисфункцією і септичним шоком (показник за SOFA — 12 балів, показник ушкодження легеневої тканини за Murray — 2,5 бала), що призвело до смерті на 12-ту добу госпіталізації. Результат прижиттєвого і посмертного вірусологічних досліджень методом ПЛР — негативний.
У пацієнта П. віком 39 років пробне застосування НШВЛ протягом 4 годин виявилося неефективним, величина РаО2 залишалася на рівні 55 мм рт.ст., А-а градієнт становив 41 мм рт.ст., клінічні ознаки ДН прогресували. У зв’язку з цим пацієнта переведено на інвазивну ШВЛ шляхом інтубації трахеї (показник за SOFA — 12 балів, показник за Murray — 2,6 бала). Подальший перебіг хвороби ускладнився септичним шоком, що призвело до смерті пацієнта на 7-й годині стаціонарного лікування. Дослідження мазка з носоглотки пацієнта методом ПЛР виявило інфікування вірусом грипу A (H1N1) Каліфорнія 2009.
У пацієнта Б. віком 28 років пробне застосування НШВЛ протягом 6 годин виявилося неефективним, величина РаО2 залишалася на рівні 45 мм рт.ст., клінічні ознаки ДН прогресували. У зв’язку з цим пацієнта переведено на інвазивну ШВЛ шляхом інтубації трахеї і досягнуто часткової стабілізації оксигенації. На 4-ту добу стаціонарного лікування перебіг хвороби ускладнився гострою нирковою дисфункцією з анурією (максимальний показник за SOFA — 8 балів, показник за Murray — 3,5 бала). Пацієнта переведено у Львівську обласну клінічну лікарню, де продовжено ШВЛ, виконано трахеостомію, проведено 11 сеансів гемодіалізу. У результаті лікування стан пацієнта покращився, на 18-ту добу стаціонарного лікування відновився діурез, на 28-му добу пацієнта відлучено від ШВЛ, на 40-ву добу виписано додому в задовільному стані. Дослідження мазка з носоглотки пацієнта методом ПЛР виявило інфікування вірусом сезонного грипу A.
Таким чином, НШВЛ виявилася ефективною у 6 пацієнтів із 9 (66 %). Три пацієнти були переведені на інвазивну ШВЛ після неефективного пробного застосування НШВЛ (з них вижив 1, померли 2).
Безпечність і переносимість НШВЛ
Усі пацієнти дослідної групи відзначали виражений психологічний дискомфорт унаслідок тиску герметичної маски для НШВЛ на обличчя, необхідності синхронізації з респіратором, вимушеного обмеження рухів головою та утрудненого харчування.
Пацієнт С., віком 52 роки, категорично відмовився від НШВЛ після пробного накладання герметичної лицевої маски, мотивуючи це вираженим психологічним дискомфортом — даний випадок розцінено як непереносимість НШВЛ. На 2-гу добу госпіталізації пацієнта переведено на інвазивну ШВЛ у зв’язку з прогресуванням ДН. На 3-тю добу пацієнт помер на фоні явищ рефрактерної дихальної та серцево-судинної недостатності (максимальний показник за SOFA — 11 балів, показник за Murray — 1,8 бала).
У 3 пацієнтів із 9 утворилися ділянки мацерації шкіри спинки носа та виличних ділянок унаслідок тиску герметичної маски для НШВЛ на обличчя, які згодом зникли без віддалених наслідків. Інших істотних ускладнень НШВЛ, у тому числі інфекцій і баротравми зафіксовано не було.
Обговорення
НШВЛ має низку переваг перед ШВЛ через ендотрахеальну або трахеостомічну трубку при гіпоксемічній дихальній недостатності: відсутність ускладнень інтубації трахеї, зменшення частоти нозокоміальних інфекцій, зменшення потреби в седації, простота і неінвазивність процедури, можливість ранньої мобілізації пацієнта, економічна ефективність.
Недоліки НШВЛ порівняно з інвазивною ШВЛ: необхідність співпраці пацієнта з медичним персоналом, неможливість застосування високого інспіраторного тиску, відсутність прямого доступу до дихальних шляхів для санації, ризик аерофагії, ризик аспірації вмісту ротоглотки, ушкодження шкіри в ділянках, на які тисне маска.
Керуючись згаданими вище стандартами і власним досвідом, ми трактуємо НШВЛ при позагоспітальній пневмонії як проміжний етап респіраторної підтримки між інгаляцією кисню через негерметичну маску та інвазивною ШВЛ шляхом інтубації трахеї.
Результати проведеного дослідження дозволяють припустити, що НШВЛ є ефективним засобом корекції дихальної недостатності в частини хворих на позагоспітальну пневмонію, яким відповідно до чинних стандартів медичної допомоги показана інтубація трахеї та ШВЛ. У значної частки пацієнтів НШВЛ забезпечує швидку і стійку нормалізацію показників оксигенації та зменшення клінічних проявів дихальної недостатності, а отже дозволяє уникнути інтубації трахеї та ускладнень інвазивної ШВЛ.
Практика НШВЛ продемонструвала, що застосування цього методу істотно збільшує навантаження на медичних сестер і лікарів відділень інтенсивної терапії. Зазвичай необхідно часто коригувати положення маски на обличчі, аби забезпечити її герметичне прилягання. Для ефективного використання НШВЛ необхідна тісна співпраця і взаєморозуміння між пацієнтом та медичним персоналом.
Значимість результатів проведеного нами дослідження обмежена через невелику кількість його учасників і відсутність контрольної групи. Актуальність проблеми респіраторної підтримки при позагоспітальній пневмонії з тяжким перебігом спонукає до проведення подальших досліджень застосування НШВЛ при цій патології, зокрема для уточнення показань до НШВЛ.
Конфлікт інтересів
Автори засвідчують відсутність чинників, які б зумовлювали конфлікт інтересів, у тому числи фінансування з боку комерційних організацій.
Висновки
1. НШВЛ забезпечує швидку й статистично значиму корекцію показників оксигенації і дозволяє уникнути інтубації трахеї у частини хворих на позагоспітальну пневмонію 4-ї клінічної групи.
2. Переносимість НШВЛ при позагоспітальній пневмонії 4-ї клінічної групи є задовільною.
3. Проведення НШВЛ істотно підвищує навантаження на медичних сестер і лікарів відділень інтенсивної терапії.
4. Найчастішими ускладненнями НШВЛ є мацерація шкіри обличчя і психологічний дискомфорт.
1. Наказ МОЗ України від 19.03.2007 № 128 «Про затвердження клінічних протоколів надання медичної допомоги за спеціальністю «Пульмонологія».
2. Наказ МОЗ України від 13.11.2009 № 832 «Про внесення змін до наказу МОЗ від 20.05.2009 № 189-Адм «Про затвердження «Протоколу діагностики та лікування нового грипу А H1/N1 Каліфорнія) у дорослих».
3. Респіраторна підтримка у хворих на вірусну пневмонію з тяжкою дихальною недостатністю / Ф.С. Глумчер, С.О. Дубров, А.М. Сем’янків, С.О. Солярик // Біль, знеболювання та інтенсивна терапія. — 2010. — № 2 (д). — С. 49-50.
4. Сем’янків А.М. Сучасні погляди на використання неінвазивної вентиляції легень у лікуванні хворих з гострою дихальною недостатністю / А.М. Сем’янків, Ф.С. Глумчер, С.О. Дубров // Біль, знеболювання та інтенсивна терапія. — 2011. — № 2 (п). — С. 160-162.
5. Acute respiratory failure in patients with severe community-acquired pneumonia: a prospective randomized evaluation of noninvasive ventilation / M. Confalonieri, R. Della Porta, A. Potena et al. // Am. J. Respir. Crit. Care Med. — 1999. — Vol. 160. — P. 1585-1591.
6. An expanded definition of the adult respiratory distress syndrome / J.F. Murray, M.A. Matthay, J.M. Luce, M.R. Flick // Am. Rev. Respir. Dis. — 1988. — 138. — 720-723.
7. Infectious Diseases Society of America and American Thoracic Society Consensus Guidelines on the management of Community-Acquired Pneumonia in Adults / L.A. Mandell, R.G. Wunderick, A. Anzueto et al. // CID. — 2007. — Vol. 44, Suppl 2. — P. 27-72.
8. Noninvasive pressure support ventilation in patients with acute respiratory failure. A randomized comparison with conventional therapy / M. Wysocki, L. Tric, M.A.Wolff et al. // Chest. — 1995. — Vol. 107. — P. 761-768.
9. Noninvasive Ventilation in Severe Hypoxemic Respiratory Failure. A Randomized Clinical Trial / M. Ferrer, A. Esquinas, M. Leon et al. // Am. J. Respir. Crit. Care Med. — 2003. — Vol. 168. — P. 1438-1444.
10. Predictors of failure of noninvasive positive pressure ventilation in patients with acute hypoxemic respiratory failure: a multi-center study / M. Antonelli, G. Conti, M.L. Moro et al. // Intensive Care Med. — 2001. — Vol. 27. — P. 1718-1728.
11. Quon B.S. Contemporary management of acute exacerbations of COPD: a systematic review and metaanalysis / B.S. Quon, W.Q. Gan, D.D. Sin // Chest. — 2008. — Vol. 133(3). — P. 756-766.
12. Vincent J.L. The SOFA (Sepsis-related Organ Failure Assessment) score to describe organ dysfunction and failure / J.L.Vincent et al. // Intensive Care Med. — 1996. — Vol. 22. — P. 707-710.