Международный неврологический журнал 6 (44) 2011
Вернуться к номеру
Болезнь Паркинсона и паркинсонические синдромы: диагноз и лечение
Авторы: Суховерская Оксана, MD FRCPC FAAN, профессор кафедр неврологии и медицинской генетики, профессор исследовательского центра Toupin, Медицинский факультет Университета Альберта, г. Эдмонтон, Канада
Рубрики: Неврология
Версия для печати
Болезнь Паркинсона (БП) поражает одного человека из ста в возрастной группе старше 60 лет и является одним из самых распространенных нейродегенеративных заболеваний. Диагностика заболевания основывается на общепризнанных клинических критериях. В настоящее время нет никаких доступных ис-следований, подтверждающих диагноз БП, но некоторые исследования могут помочь исключить вторичные формы паркинсонизма. Лечение БП симптоматическое; основным препаратом, применяющимся при этом заболевании, является леводопа. По мере прогрессирования заболевания недвигательные симптомы, такие как вегетативная дисфункция, психиатрические осложнения и деменция, становятся основными источниками инвалидности. Другие паркинсонические заболевания, такие как прогрессирующий надъядерный паралич, мультисистемная атрофия и кортикобазальная дегенерация, на ранних стадиях могут имитировать БП. Длительное наблюдение и тщательная оценка — наиважнейшие методы для постановки правильного диагноза. Для лечения используется поддерживающая терапия.
Болезнь Паркинсона, паркинсонические синдромы, диагноз, лечение.
 Введение
Введение
Болезнь Паркинсона (БП) — распространенное нейродегенеративное заболевание, поражающее 1 % популяции в возрастной группе старше 60 лет [1]. В последующие десятилетия ожидается существенное увеличение распространенности БП, связанное со старением популяции. Экономическое бремя БП будет значительным, и не только в результате потери производительности, но и в связи с затратами на лечение, реабилитацию и уход за больными.
Диагностика заболевания остается клинической, базируясь на характерных двигательных проявлениях. Сразу после установления диагноза различные лекарственные препараты могут быть использованы для первоначальной терапии. По мере прогрессирования заболевания каждый больной нуждается в регулярном наблюдении и модификации схемы лечения. Использование нефармакологических методов лечения, таких как лечебная физкультура, имеет важное значение для оптимизации терапии на поздних стадиях заболевания. Имеют значение также сестринский осмотр и консультации социальных работников.
Диагноз
Несмотря на то что такие проявления, как запоры, нарушения сна, депрессия и ухудшение обоняния, могут опережать двигательные расстройства на много лет, диагностика БП базируется на наличии брадикинезии, ригидности и/или тремора покоя с односторонним/асимметричным началом заболевания. Наиболее полезными критериями для установления точного диагноза являются диагностические критерии Банка мозга общества болезни Паркинсона Соединенного Королевства [2]:
— одностороннее начало;
— брадикинезия, ригидность и/или тремор покоя;
— асимметричная симптоматика;
— терапевтический эффект леводопы;
— нормальная МРТ;
— отсутствие вегетативной дисфункции, деменции, нарушения движения глазных яблок на ранних стадиях заболевания;
— исключение других причин, например лекарственно-индуцированного паркинсонизма.
Паркинсонизм может наблюдаться при ряде различных заболеваний и может быть разделен на вторичный паркинсонизм (лекарственно-индуцированный, токсический, посттравматический) и другие нейродегенеративные заболевания (табл. 1). Важно выявлять заболевания, которые поддаются лечению, а также искать «красные флаги», которые предполагают альтернативные диагнозы. Подкомитет по стандартам качества Американской академии неврологии [3] заключил, что развитие следующих симптомов в течение 2 лет после постановки диагноза паркинсонизма: ранние падения, заметная вегетативная дисфункция, симметричные двигательные расстройства, плохой терапевтический эффект леводопы и отсутствие тремора — наводит на мысль о другом нейродегенеративном заболевании.
Диагноз БП может быть неясным на ранних стадиях заболевания. Время и повторные осмотры — наилучшие методы для постановки правильного диагноза. Лабораторные тесты и методы нейровизуализации используются не для того, чтобы подтвердить диагноз идиопатической БП, а для того, чтобы исключить другие заболевания [3].
Первоначальная терапия болезни Паркинсона
Принятие решения о начале фармакологической терапии у больных БП должно быть индивидуальным. Задачами первоначальной терапии являются уменьшение двигательных расстройств и улучшение качества жизни больного, при этом не вызывая побочных эффектов. Факторы, которые влияют на это решение, включают: вовлекают ли симптомы доминантную руку, трудности больного, способность продолжить работу и/или участвовать в таких мероприятиях, как хобби.
Некоторые пациенты не хотят начинать прием допаминергических препаратов из-за обеспокоенности по поводу побочных эффектов или опасений по поводу ограниченной длительности эффекта этих препаратов. В настоящее время нет никаких доказательств того, что какой-либо из этих препаратов, в частности, леводопа, является токсичным [5]. Хороший выбор может быть сделан в пользу более раннего, чем позднего, начала терапии из-за допаминергической нейрональной нейропротекции [6].
Лекарственные препараты, эффективные для симптоматического лечения:
1. Ингибиторы MAO-B:
— разагилин;
— селегилин.
2. Леводопа:
— обычного высвобождения;
— пролонгированного действия.
3. Агонисты допамина:
— прамипексол;
— ропинирол;
— ротиготин;
— бромокриптин;
— каберголин.
4. Амантадин.
5. Антихолинергические препараты.
Леводопа остается наиболее эффективным лекарственным препаратом для лечения двигательных расстройств. Однако применение этого препарата связано с высоким риском развития двигательных осложнений (флуктуации и дискинезия) [7]. При применении агонистов допамина вероятность этих осложнений меньше, но агонисты допамина менее эффективны и их применение ассоциируется с частыми побочными эффектами (галлюцинации, отек ног, чрезмерная дневная сонливость, расстройства контроля над побуждениями и компульсивное поведение), они также более дорогостоящие [7]. И агонисты допамина, и леводопа подходят для первоначальной терапии при БП. Решение должно основываться на степени выраженности двигательной инвалидизации, возрасте больного и других факторах, таких как профиль побочных эффектов и стоимость лечения. У пожилых пациентов (в возрасте старше 70 лет) агонисты допамина должны применяться с осторожностью.
Другие препараты, перечисленные выше, имеют лишь незначительный симптоматический эффект, и большинству пациентов требуется добавление допаминергического препарата в течение года.
Нейропротекция
Одной из крупнейших областей для исследований при болезни Паркинсона и той, которая представляет значительный интерес для пациентов, является поиск лечения, которое может замедлить или остановить дальнейшее развитие болезни. В настоящее время нет никаких определенных доказательств того, что какие-либо лекарственные препараты или натуропатические вещества могут модифицировать прогрессирование болезни [8]. Результаты недавно завершенного исследования разагилина говорят о модификации болезни при применении данного препарата в дозировке 1 мг в день [9]. Это заключение является интригующим, но остается спорным, поскольку результаты были получены только при использовании низкой дозировки.
Прогрессирование болезни
Приблизительно у 50 % больных развиваются флуктуации в течение 5 лет после начала терапии леводопой [10, 11]. К факторам риска относятся: более молодой возраст начала болезни, более тяжелое течение заболевания и прием высоких доз леводопы [5].
Двигательные флуктуации, связанные с прогрессированием болезни Паркинсона:
1. Снижение эффективности.
2. Появление off-периодов:
— ухудшение в конце периода действия препарата;
— оff-дистония;
— другие off-симптомы — чувствительные, когнитивные, вегетативные.
3. Дискинезия:
— на пике дозы;
— двухфазность (дискинезия — улучшение — дискинезия);
— оff-период/on-период с дискинезией.
4. On-off-эффекты.
До недавнего времени флуктуации в конце периода действия препарата рассматривались в первую очередь как двигательное явление. До 70 % больных с флуктуациями испытывают недвигательные симптомы при окончании действия препарата [12]. Недвигательные off-периоды могут так же инвалидизировать, как двигательные off-периоды, а в некоторых случаях в еще большей степени. Их можно разделить на 3 основные категории: когнитивные/психиатрические, чувствительные и вегетативные. В категории когнитивных/психиатрических расстройств тревога, дисфория, замедленность мышления и утомляемость являются наиболее распространенными симптомами. Наиболее частые сенсорные проявления включают боль, акатизию и дизестезию. Распространенными вегетативными симптомами являются повышенное потоотделение, приливы, вздутие живота и одышка.
Лечение флуктуаций требует тщательной корректировки и использования комбинированной терапии, как указано в табл. 2. При проведении доказательного обзора литературы [13] сделано заключение, что для лечения off-периодов могут применяться энтакапон и разагилин (уровень доказательств А)1 и агонисты допамина (уровень доказательств В). Ни одна комбинация этих препаратов не показала себя более эффективной, чем другая. Для лечения дискинезии используется амантадин (уровень доказательств С). Как в данном литературном обзоре, так и в предыдущем [7] препараты леводопы пролонгированного действия не показали себя более эффективными в лечении двигательных расстройств и флуктуаций по сравнению с препаратами леводопы обычного высвобождения.
По мере прогрессирования болезни лечение становится более сложным, так как продолжительность действия леводопы становится короче. Дискинезия становится более выраженной и более продолжительной, вызывая значительную инвалидизацию. Лечение таких больных является искусством, основанным на опыте врача.
Стратегии по оптимизации лечения на поздних стадиях заболевания
1. Комбинированная терапия: как правило, больные принимают леводопу небольшими, но частыми дозировками в сочетании с агонистом допамина, ингибитором COMT и/или ингибитором MAO-B для обеспечения более постоянного уровня медикаментов в крови. Амантадин добавляется для уменьшения дискинезии.
2. Высокие дозировки агонистов допамина: использование время от времени более высоких, чем рекомендуется, дозировок агонистов допамина позволяет уменьшить выраженность флуктуаций.
3. Замена агониста допамина: если больной в течение длительного периода времени был на одном агонисте допамина, эффективность которого уменьшилась, улучшение может быть достигнуто путем замены его на другой агонист допамина.
4. Использование дневников: ведение точных дневников полезно для лучшего понимания двигательных флуктуаций в течение дня как для врача, так и для пациента. Проведение тренингов для больных и медицинского персонала имеет важное значение для точной идентификации on- и off-периодов и дифференциации тремора от дискинезии. Более глубокое понимание типа флуктуаций и того, когда они случаются, позволяет оптимизировать лекарственную терапию.
5. Диета с низким содержанием протеина: соблюдение такой диеты способствует улучшению как абсорбции леводопы в ЖКТ, так и ее центрального транспорта. Некоторые больные любят употреблять специфическую пищу с высоким содержанием протеина, при этом зная, что будут off-симптомы после еды [14].
6. Дуоденальная инфузия леводопы: у больных со значительными флуктуациями можно добиться улучшения путем постоянных инфузий леводопы.
7. Консультации больных: пациенты должны понимать преимущества лекарственных препаратов, а также ограничения, вызванные заболеванием. Полезно участие в группах поддержки больных болезнью Паркинсона.
Когда лекарственная терапия становится малоэффективной, должна быть рассмотрена возможность хирургического лечения, в частности глубокой мозговой стимуляции субталамического ядра [13].
Альтернативные методы лечения
Более 40 % больных болезнью Паркинсона используют различные формы альтернативного лечения [15]. Они могут быть разделены на методы мануальной терапии (акупунктура, хиропрактические и остеопатические манипуляции, лечебная физкультура, массаж и логопедия) и добавок (пищевые и витаминные добавки, гомеопатические препараты). Польза большинства этих методов описана в сообщениях или при описании клинических случаев; исследования, соответствующие классу I по этой теме, чрезвычайно лимитированы [8].
В одном из исследований была показана эффективность лечебной физкультуры, которая может улучшить двигательные функции (в комбинации с фармакологическим лечением) и уменьшить риск падений. Лечебная физкультура позволяет также повысить плотность костей (больные болезнью Паркинсона имеют повышенный риск развития остеопороза и переломов костей) [8, 16]. Таким образом, регулярные занятия лечебной физкультурой у больных болезнью Паркинсона должны рекомендоваться на всех стадиях болезни. Логопедия полезна в качестве дополнительной терапии при лечении гипофонии [8].
Недвигательные симптомы
Болезнь Паркинсона — больше чем расстройство обмена допамина. Обмен других нейротрансмиттеров, включая серотонин, норадреналин и ацетилхолин, постепенно уменьшается [17]. Это приводит к широкому спектру недвигательных проявлений, которые становятся более очевидными с прогрессированием заболевания и часто приводят к значительному росту инвалидизации и ухудшению качества жизни на поздних стадиях заболевания [18, 19].
Недвигательные симптомы [модифицировано из источника 19]
1. Расстройства сна:
— фрагментация сна и инсомния;
— поведенческие расстройства фазы быстрого сна;
— периодические движения во сне/синдром беспокойных ног;
— чрезмерная дневная сонливость.
2. Вегетативная дисфункция:
— ортостатическая гипотензия;
— расстройства мочеиспускания;
— запоры;
— желудочно-кишечные расстройства (тошнота, вздутие живота, спазмы);
— потение, покраснение лица и тела;
— сексуальная дисфункция;
— слюнотечение;
— себорея;
— диспноэ.
3. Чувствительные расстройства и боль:
— расстройство обоняния;
— зрительные расстройства;
— нарушения движения глазных яблок;
— дизестезия;
— боль;
— утомляемость.
4. Нейропсихиатрические расстройства:
— депрессия;
— тревога;
— апатия;
— лекарственно-зависимые расстройства (расстройства импульсного контроля, мшелоимство, гиперсексуальность);
— деменция лобного типа;
— галлюцинации;
— психозы;
— деменция.
Предыдущее исследование показало, что при посещении невролога недвигательные симптомы не всегда распознаются и не всегда точно диагностируются [20]. Все больные должны быть регулярно опрошены на предмет наличия недвигательных симптомов, так как при наличии многих из этих симптомов доступно симптоматическое лечение. Важно также помнить, что некоторые из недвигательных проявлений могут быть частью off-периодов, в связи с чем полезна коррекция допаминергической терапии.
Проблемы нарушения сна имеют мультифакториальный характер и возникают в результате ночных off-периодов, никтурии и неассоциированных проблем, связанных с возрастом, таких как приступы апноэ во сне [21]. Больные с нарушением сна часто жалуются на дневную сонливость [22].
По оценкам, до 80 % больных БП имеют вегетативные симптомы. Эти симптомы могут приводить к значительной инвалидизации [4, 18, 23–25]. Лечение представлено в табл. 3.
Боль является частым проявлением болезни Паркинсона. Причины боли могут быть различны, например: ригидность, утренняя дистония стопы или мышечные судороги. Болевые ощущения, не связанные с каким-либо сопутствующим заболеванием, обычно локализуются на наиболее пораженной стороне тела и возникают главным образом во время off-периодов [26].
Утомляемость является частым симптомом у больных БП (в настоящее время на этом акцентируется все больше внимания). В нескольких недавних исследованиях отмечалось улучшение при применении модафинила и мексилетина у этих больных [27–29].
Нейропсихиатрические расстройства
Депрессия — наиболее частое психическое осложнение при болезни Паркинсона [27, 30]. Психосоциальная поддержка и консультирование играют важную роль в ведении больных при депрессивных реакциях на момент постановки диагноза. Однако депрессия при болезни Паркинсона часто ассоциируется с нейротрансмиттерными изменениями и может быть необходимо фармакологическое лечение. В практических параметрах, основанных на имеющихся доказательствах, амитриптилин оказался эффективным при лечении депрессии у больных болезнью Паркинсона (уровень доказательств С) [31]. Однако использование амитриптилина может быть ограниченным из-за антихолинергических побочных эффектов. На практике селективные ингибиторы обратного захвата серотонина (СИОЗС) в настоящее время наиболее широко используемая группа препаратов для лечения депрессии при болезни Паркинсона. Несмотря на то что имеется много открытых (не слепых) исследований и описаний клинических случаев, информирующих об эффективности селективных ингибиторов обратного захвата серотонина, плацебо-контролируемых исследований по оценке эффективности и безопасности этой группы препаратов пока нет [27, 31].
Ингибиторы МАО-А не должны назначаться совместно с леводопой из-за потенциального риска развития тяжелой артериальной гипертензии и/или серотонинового синдрома. Риск развития серотонинового синдрома при комбинированном использовании селективных ингибиторов обратного захвата серотонина и ингибиторов МАО-В (селегилин, разагилин) является низким [32].
Лекарственно-индуцированные расстройства. Разнообразные психические расстройства могут возникать в результате использования допаминергической терапии, используемой для лечения двигательных симптомов при болезни Паркинсона. К ним относятся расстройства импульсного контроля, в том числе патологическая склонность к азартным играм, гиперсексуальность и аберрантное сексуальное поведение [32–35]. Хотя точная распространенность неизвестна, постулируется, что расстройства импульсного контроля встречаются у более чем 10 % больных болезнью Паркинсона и преимущественно ассоциируются с агонистами допамина, чем с леводопой. Снижение дозировки, отмена или замена агонистов допамина могут уменьшить эти расстройства. В тяжелых случаях может быть необходим мультидисциплинарный подход с психиатрическим вмешательством и добавлением антипсихотических препаратов, таких как кветиапин.
У других больных поведенческие отклонения, такие как гипомания, мшелоимство (страсть к собиранию ненужных вещей) и чрезмерное злоупотребление допаминергической терапией, являются результатом синдрома дисрегуляции допамина [36, 37].
Психозы, включающие галлюцинации, бред и спутанность сознания, поражают почти треть больных БП и являются предикторами когнитивного ухудшения. Сопутствующие заболевания, такие как инфекции мочевых и дыхательных путей или дегидратация, могут вызывать галлюцинации и спутанность сознания, и их лечение должно быть агрессивным [38]. Если не было выявлено каких-то других причин, причиной психозов является болезнь Паркинсона; в этом случае показаны стратегии, направленные на уменьшение полипрагмазии. Антихолинергические препараты, а также такие препараты, как селегилин, амантадин и агонисты допамина пролонгированного действия, чаще всего вызывают спутанность сознания и психозы. Стандартная леводопа (леводопа обычного высвобождения) лучше переносится по сравнению с леводопой пролонгированного действия. В случае наличия психозов противопаркинсоническая терапия должна быть упрощена и требуется применение минимально эффективных дозировок леводопы обычного высвобождения. Если галлюцинации и психозы сохраняются, может быть оправдано осторожное использование атипичных нейролептиков, таких как клозапин (уровень доказательств В) и кветиапин (уровень доказательств С) [27, 31]. Лечение атипичными нейролептиками должно начинаться с низких дозировок, так как у больных БП очень маленькие дозы обычно эффективны и эти больные очень сенситивны к побочным эффектам [39].
Деменция развивается у более чем 70 % больных болезнью Паркинсона и является одним из основных показателей инвалидизации больных. Развитие деменции отчасти связано с распространением телец Леви в кору головного мозга, тем не менее причина развития деменции, вероятнее всего, многофакторная, развитию деменции способствуют такие факторы, как старческий возраст и сопутствующие заболевания (в особенности лакунарные инфаркты).
Несмотря на ограничения, связанные с небольшим количеством исследований, и донепезил, и ривастигмин показали невысокие результаты при лечении деменции у больных болезнью Паркинсона (уровень доказательств В) [31]. Ривастигмин к тому же может усугубить тремор.
Для получения дальнейших рекомендаций по медицинской и мультидисциплинарной помощи на всех стадиях болезни Паркинсона, пожалуйста, обратитесь к директивам NICE [40].
Паркинсонические нейродегенеративные синдромы
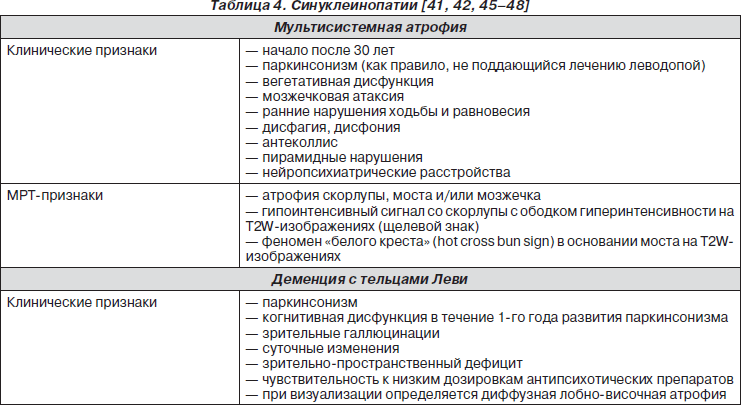
Паркинсонические нейродегенеративные заболевания в настоящее время наиболее удачно классифицированы в соответствии с лежащими в основе патологическими отклонениями и накоплением спе- цифических протеинов на две основные категории: синуклеинопатии (болезнь Паркинсона, мультисистемная атрофия, деменция с тельцами Леви) и таупатии (прогрессивный надъядерный паралич и кортикобазальная дегенерация). В этой статье будут обсуждаться только те заболевания, которые представлены преимущественно паркинсонизмом. Особенности, которые отличают эти заболевания от болезни Паркинсона, уже упоминались [3, 41]. Утвержденные директивы по диагностике прогрессирующего надъядерного паралича, мультисистемной атрофии и деменции с тельцами Леви в настоящее время широко используются [42–44]. Несмотря на то что методы нейровизуализации не выявляют патологии при болезни Паркинсона, специфические МРТ-изображения могут быть полезными для подтверждения диагноза мультисистемной атрофии, прогрессирующего надъядерного паралича, деменции с тельцами Леви и кортикобазальной дегенерации [45].
Мультисистемная атрофия может быть разделена на 3 основные формы: мозжечковую, паркинсоническую и вегетативную, но имеется значительное перекрытие симптоматики среди этих трех форм [46, 47] (табл. 3). Прогрессирующий надъядерный паралич начинается как классическая таупатия, но может быть также атипичное начало без надъядерного паралича взора, застываний при ходьбе, проявлений деменции и афазии или перекрытие симптомов с кортикобазальной дегенерацией (табл. 4) [49, 50]. В целом эти заболевания имеют тенденцию более быстрого прогрессирования, чем болезнь Паркинсона. Наконец следует отметить, что некоторые формы спинально-церебеллярных атаксий (SCA 2, 3, 17), а также болезнь Гентингтона могут начинаться преимущественно с паркинсонизма. Необходимо генетическое тестирование при установлении аутосомно-доминантного семейного анамнеза болезни Паркинсона.
Не имеется никакого специфического лечения прогрессирующего надъядерного паралича, мультисистемной атрофии и связанных с ними заболеваний. Для лечения может быть использована леводопа, так как у до 30 % больных отмечается улучшение, а у некоторых из них даже развиваются индуцированные леводопой дискинезии. Необходимо проводить лечение вегетативных, нейропсихиатрических и когнитивных расстройств; применяются те же методы, что и рассмотренные выше при болезни Паркинсона. Лечение таких симптомов, как боль, дисфагия, затруднения ходьбы и нарушение равновесия, должны рассматриваться в междисциплинарной клинической среде.
Перевод с английского к.м.н. Е.А. Труфанова (Луганский государственный медицинский университет)
1. de Lau L.M., Breteler M.M. Epidemiology of Parkinson’s disease // Lancet Neurol. — 2006. — 5(6). — 525-535.
2. Hughes A.J., Daniel S.E., Kilford L., Lees A.J. Accuracy of clinical diagnosis of idiopathic Parkinson’s disease: a cinico-pathological study of 100 cases // JNNP. — 1992. — 55. — 181-184.
3. Suchowersky O., Reich S., Perlmutter J. et al. Practice Parameter: diagnosis and prognosis of new onset Parkinson disease (an evidence-based review): report of the Quality Standards Subcommittee of the American Academy of Neurology // Neurology. — 2006. — 66(7). — 968-975.
4. Suchowersky O., Furtado S. Parkinson’s disease: etiology and treatment // Continuum Lifelong Learning in Neurology. — 2004. — 10. — 15-41.
5. Parkinson Study Group. Levodopa and the progression of Parkinson’s disease // N. Engl. J. Med. — 2004. — 351(24). — 2498-2508.
6. Schapira A.H., Obeso J. Timing of treatment initiation in Parkinson’s disease: a need for reappraisal? // Ann. Neurol. — 2006. — 59(3). — 559-562.
7. Miyasaki J.M., Martin W., Suchowersky O. et al. Practice parameter: initiation of treatment for Parkinson’s disease: an evidence-based review: report of the Quality Standards Subcommittee of the American Academy of Neurology // Neurology. — 2002. — 58(1). — 11-17.
8. Suchowersky O., Gronseth G., Perlmutter J. et al. Practice Parameter: neuroprotective strategies and alternative therapies for Parkinson disease (an evidence-based review): report of the Quality Standards Subcommittee of the American Academy of Neurology // Neurology. — 2006. — 66(7). — 976-982.
9. Olanow C.W., Rascol O., Hauser R. et al. A double-blind, delayed-start trial of rasagiline in Parkinson’s disease // NEJM. — 2009. — 361. — 1268-1278.
10. Ahlskog J.E., Muenter M.D. Frequency of levo-dopa related dyskinesias and motor fluctuations as estimated from cumulative literature // Mov. Disorder. — 1987. — 16. — 448-458.
11. Witjas T., Kaphan E., Regis J. et al. Nonmotor fluctuations in Parkinson’s disease: frequent and disabling // Neurology. — 2002. — 59. — 408-413.
12. Schrag A., Quinn N. Dyskinesias and motor fluctuations in Parkinson’s disease. A community-based study // Brain. — 2000. — 123(Pt 11). — 2297-2305.
13. Pahwa R., Factor S.A., Lyons K.E. et al. Practice Parameter: treatment of Parkinson disease with motor fluctuations and dyskinesia (an evidence-based review): report of the Quality Standards Subcommittee of the American Academy of Neurology // Neurology. — 2006. — 66(7). — 983-995.
14. Barichella M., Cereda E., Pezzoli G. Major nutritional issues in the management of Parkinson’s disease // Movement Disorders. — 2009. — 24(13). — 1881-1892.
15. Manyam B.V., Sanchez-Ramos J.R. Traditional and complementary therapies in Parkinson’s disease // Adv. Neurol. — 1999. — 80. — 565-574.
16. Samyra H.J., Keur P.T., Munneke M. et al. Physical therapy in Parkinson’s disease: evolution and future challenges // Movement Disorders. — 2009. — 24(1). — 1-14.
17. Braak H., Braak E., Yilmazer D. et al. Nigral and extranigral pathology in Parkisnon’s disease // J. Neur. Transm. Suppl. — 1995. — 46. — 15-31.
18. Park A., Stacy M. Non-motor symptoms in Parkinson’s disease // J. Neurol. — 2009. — 256 (Suppl. 3). — S293-298.
19. Ranawaya R., Suchowersky O. Treatment of non-motor features of Parkinson’s disease. Parkinson Disease: A Policy Perspective // Ed. by W. Martin, O. Suchowersky, K.K. Burns, E. Jonsson. — Publisher Wiley & Sons.
20. Shulman et al. Non-recognition of depression and other non-motor symptoms in Parkinson’s disease // Parkinsonism Related Disorders. — 2002. — 8. — 193-197.
21. Lees A.J. et al. The nighttime problems of Parkinson’s disease // Clin. Neuropharm. — 1998. — 11. — 512-519.
22. Hobson D.E., Lang A.E., Martin W.R. et al. Excessive daytime sleepiness and sudden-onset sleep in Parkinson’s disease // JAMA. — 2002. — 287(4). — 455-463.
23. Winge K., Fowler C.J. Bladder dysfunction in Parkinsonism: mechanisms, prevalence, symptoms, and management // Mov. Disord. — 2006. — 21. — 737-745.
24. Pfeiffer R.F. Gastrointestinal dysfunction in Parkinson’s disease // Lancet Neurology. — 2003. — 2. — 107-116.
25. Hussain I.F., Brady C.M., Swinn M.J. et al. Treatment of erectile dysfunction with sildenafil citrate (Viagra) in parkinsonism due to Parkinson’s disease or multiple system atrophy with observations on orthostatic hypotension // J. Neurol. Neurosurg. Psychiatry. — 2001. — 71. — 371-4.
26. Brefel-Courbon C., Payoux P., Thalamas C. et al. Effect of levodopa on pain threshold in Parkinson’s disease: a clinical and positron emission tomography study // Mov. Disord. — 2005. — 20(12). — 1557-1563.
27. Aarsland D., Marsh L., Schrag A. Neuropsychiatric symptoms in Parkinsons Disease // Movement Disorders. — 2009. — 24(15). — 2175-2186.
28. Lou J., Dimitrova D., Byung S. Using modafinal to treat fatigue in Parkinson Disease: a double-blind, placebo-controlled pilot study // Clinical Neuroharmacology. — 2009. — 32(6). — 305-310.
29. Mendonca D., Menezes K., Jog M. Methylphenidate improves fatigue scores in Parkinson Disease: a randomized controlled trial // Movement Disorders. — 2007. — 22(14). — 2070-2076.
30. Mayberg H.S., Solomon D.H. Depression in Parkinson’s disease: a biochemical and organic viewpoint // Adv. Neurol. — 1995. — 65. — 49-60.
31. Miyasaki J.M., Shannon K., Voon V. et al. Practice parameter: evaluation and treatment of depression, psychosis, and dementia in Parkinson disease (an evidence-based review): report of the Quality Standards Subcommittee of the American Academy of Neurology // Neurology. — 2006. — 66. — 996-1002.
32. Richard I.H., Kurlan R., Tanner C. et al. Serotonin syndrome and the combined use of deprenyl and an antidepressant in Parkinson’s disease // Neurology. — 1997. — 48. — 1070-1077.
33. Voon V., Hassan K., Zurowski M., Duff-Canning S., de Souza M., Fox S. et al. Prospective prevalence of pathologic gambling and medication association in Parkinson disease // Neurology. — 2006. — 66. — 1750-1752.
34. Crockford D., Quickfall J., Currie S. et al. Prevalence of problem and pathological gambling in Pakinson’s disease // J. Gambl. Stud. — 2008. — 24. — 411-422.
35. Klos K.J., Bower J.H., Josephs K.A., Matsumoto J.Y., Ahlskog J.E. Pathological hypersexuality predominantly linked to adjuvant dopamine agonist therapy in Parkinson’s disease and multiple system atrophy // Parkinsonism Relat. Disord. — 2005. — 11. — 381-386.
36. Evans A.H., Lees A.J. Dopamine dysregulation syndrome in Parkinson’s disease // Curr. Opin. Neurol. — 2004. — 17. — 393-398.
37. Evans A.H., Katzenschlager R., Paviour D. et al. Punding in Parkinson’s disease: its relation to the dopamine dysregulation syndrome // Mov. Disord. — 2004. — 19. — 397-405.
38. Thomsen T., Pannisset M., Suchowersky O. et al. Impact of standard of care for psychosis in Pakinson disease // JNNP. — 2008. — 79. — 1413-1415.
39. Juncos J.L., Roberta V.J., Evatt M.L. et al. Quetpapine improves psychotic symptoms and cognition in Parkinson’s disease // Movement Disorders. — 2004. — 19(1). — 29-35.
40. National Institute for Health and Clinical Excellence. Parkinson’s disease: diagnosis and management in primary and secondary care // Clinical Guidelines. — 2006. — № 25.
41. Litvan I. Atypical parkinsonian disorders // Continuum. — 2004. — 10(3). — 42-64.
42. Gilman S., Wenning G.K., Low P.A. et al. Second consensus statement on the diagnosis of multiple system atrophy // Neurology. — 2008. — 71. — 670-676.
43. Litvan I., Agid Y., Calne D. et al. Clinical research criteria for the diagnosis of progressive supravuclear palsy (Steele-Richardson-Olszewski syndrome): report of the NINDS-SPSP International workshop // Neurology. — 1996. — 47. — 1-9.
44. Keith I.G., Dickson D.W., Lowe J. et al. Consortium on DLB Diagnosis and management of dementia with Lewy bodies: third report of the DLB Consortium // Neurology. — 2005. — 65(12). — 1863-1872.
45. Sitburana O., Ondo W. Brain magnetic resonance imaging (MRI) in parkinsonian disorders // Parkinsonism and Related Disorders. — 2009. — 165-174.
46. Stefanov N., Bucke P., Duerr S., Wenning G. Multiple system atrophy: an update // Lancet Neurol. — 2009. — 8(12). — 1172-1178.
47. Wenning G., Stefanova N. Recent developments in multiple system atrophy // J. Neurol. — 2009. — 256. — 1791-1808.
48. Josif S., Graham K. The diagnosis and treatment of dementia with Lewy bodies // JAAPA. — 2008. — 21(5). — 22-26.
49. Williams D., Lees A. Progressive supranuclear palsy: clinicopathological concepts and diagnostic challenges // Lancet Neurol. — 2009. — 8(3). — 270-279.
50. Ludolp A., Kassubek B., Landwehrmeyer B. et al. Taupathies with Parkinsonism: clinical spectrum, neuropathologic basis, biological markers, and treatment options // European Journal of Neurology. — 2009. — 16(3). — 297-309.