Журнал «Здоровье ребенка» 2 (29) 2011
Вернуться к номеру
Алергічні риніти у дітей: сучасні підходи до діагностики, лікування та профілактики
Авторы: Маменко М.Є., Малютенко К.П., Єрохіна О.І., Бєлих Н.А., Маршал О.М. ДУ «Луганський державний медичний університет» Обласна дитяча клінічна лікарня, м. Луганськ
Рубрики: Педиатрия/Неонатология
Версия для печати
У методичних рекомендаціях на основі аналізу сучасної літератури і власного досвіду представлені новітні підходи щодо діагностики та лікування алергічних ринітів у дітей. Розглянуті можливості оптимального вибору лікувальних і профілактичних заходів.
Алергічні риніти, діти.
Алергічний риніт (АР) — поширене захворювання, частота якого в загальній популяції становить 10–40 % [1, 5, 8, 13]. В Україні, за даними експертів Всесвітньої організації з алергії (WAO, 2008), поширеність АР досягає 40 % [1]. Протягом останніх 10 років науковці відзначають стійку тенденцію до зростання кількості дітей, які страждають від даної патології [3, 4].
Алергічний риніт має хронічний перебіг і належить до захворювань, що суттєво погіршують якість життя пацієнтів. Несвоєчасна діагностика і лікування цього патологічного стану призводить до серйозних ускладнень з боку ЛОР-органів і сприяє розвитку бронхіальної астми.
Накопичення значної доказової бази щодо прогресування хронічного алергічного запалення дихальних шляхів обумовило розробку регламентуючих підходів до ведення пацієнтів з алергією, що є основою цілої низки рекомендацій. Стратегія і тактика лікування хворих на алергічний риніт викладені в міжнародному погоджувальному документі ARIA (Allergic Rhinitis and its Impact on Asthma, 2007, 2008, 2009) [8, 9, 11, 14].
Алергічний риніт (розділ 30 за МКБ 10-го перегляду) — хронічне захворювання слизової оболонки порожнини носа, в основі якого лежить IgE-опосередковане алергічне запалення, обумовлене дією різних алергенів, що проявляється такими симптомами (один або більше): закладання носа, ринорея, свербіж у порожнині носа, чхання.
Класифікація
Виділяють два основних етіологічних варіанти АР, що входять до МК-10: сезонний (J 30.1–30) і цілорічний (J 30.3–30.5).
Сезонний алергічний риніт (САР) є провідною складовою полінозу, пов’язаний із дією двох основних груп алергенів: пилку рослин і спор цвілевих грибів. Для захворювання характерна чітка сезонність перебігу.
Цілорічний алергічний риніт (ЦАР) пов’язаний із дією інгаляційних алергенів житла, кліщів домашнього пилу та алергенів домашніх тварин, тарганів та ін. Захворювання характеризується періодичною або постійною симптоматикою без виражених сезонних загострень упродовж усього року.
У 20 % випадків АР має сезонний характер, у 40 % — персистуючий, 40 % — змішаний (цілорічний із сезонними загостреннями). Вітчизняні спеціалісти також виділяють у дітей епізодичний АР; у дорослих — професійний АР.
Відповідно до сучасних рекомендацій ВООЗ (ARIA, 2009), АР розподіляють на інтермітуючу та персистуючу форми, що за ступенем тяжкості можуть бути легкого, середньотяжкого або тяжкого перебігу (рис. 1).
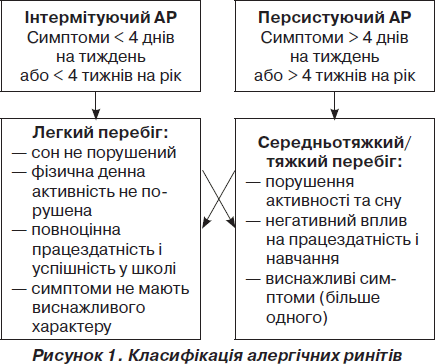
Приінтермітуючому АР періодично виникають рідкі або короткочасні симптоми, що тривають менше 4 днів на тиждень при САР або менше 1 міс. при ЦАР. Персистуючий АР характеризується більш частим виникненням симптомів, а саме: частіше 4 днів на тиждень при САР або довше за 1 міс. при ЦАР.
За наявності ускладнень визначають неускладнений і ускладнений АР. Серед ускладнень частіше за все зустрічаються синусити, поліпоз носа, дисфункція євстахієвої труби, середній отит. Таким чином, у діагнозі АР розкривається його етіологія, перебіг та ступінь тяжкості, що визначає тактику лікування дітей, які страждають від цього захворювання.
Спадковість і тригери алергічного риніту
Алергічні хвороби, у тому числі АР, належать до генетично детермінованих мультифакторіальних захворювань з аномальною спрямованістю імунної відповіді на алергени. При вивченні спадкової схильності до алергії встановлено, що захворювання розвивається приблизно у 75 % випадків, якщо мати та батько хворі, у 50 % випадків — якщо алергічне захворювання є в одного з батьків [4, 7]. Спадкова обтяженість частіше виявляється по материнській лінії. Реалізація генотипу у фенотип і формування алергічного захворювання визначається дією різних чинників зовнішнього середовища і розвивається внаслідок дії алергенів на сенсибілізований організм.
Для систематизації алергенів запропоновано декілька підходів. У нашій країні найбільш поширена класифікація з виділенням таких діагностичних груп алергенів:
— неінфекційні — побутові (аероалергени житла), епідермальні, пилкові, харчові, інсектні, лікарські алергени;
— інфекційні — грибкові, бактеріальні алергени.
З віком на тлі збереження харчової алергії, зростає роль аероалергенів, особливо домашнього пилу, епідермальних, кліщових, пізніше і пилкових алергенів.
У закордонній літературі виділяють зовнішні (outdoor) алергени (пилок рослин та цвілеві грибки) та внутрішні (indoor) алергени (кліщі домашнього пилу, продукти життєдіяльності тарганів, домашніх тварин) [1, 9].
Іншими тригерами АР можуть виступати інфекції, неспецифічні подразники, тютюновий дим, полютанти (озон, оксиди азоту, двуокис сірки), холодне повітря. Серед медикаментозних засобів частими чинниками риніту та бронхіальної астми є аспірин та інші нестероїдні протизапальні засоби. На тяжкість перебігу АР також впливають циркадні (добові) ритми, при яких більшість пацієнтів спостерігають посилення вираженості симптомів у ранкові години.
Патогенез алергічного риніту
Алергічна реакція розвивається лише в сенсибілізованому організмі при повторному контакті з алергеном і супроводжується розвитком алергічного запалення. Головними учасниками алергічного запалення в слизовій оболонці носа є тучні клітини, еозинофіли, лімфоцити, базофіли та ендотеліальні клітини. Участь цих клітин визначає розвиток ранньої та пізньої фази алергічної реакції.
Фаза сенсибілізації починається з моменту первинного контакту з алергеном. Взаємодія алергену з макрофагами призводить до активізації останніх і секреції цитокінів (інтерлейкіни, інтерферони та ін.), які стимулюють Т-клітини, що несуть Fce-рецептор. Плазматичні клітини слизових оболонок секретують IgE, який фіксується на високоактивних рецепторах мастоцитів (FcеR1). Даний процес фіксації IgE-АТ до специфічних алергенів на поверхні мастоцитів визначається як сенсибілізація. Клінічні прояви на етапі цієї фази ще відсутні.
Рання фаза алергічної реакції відбувається протягом декількох хвилин після дії алергену, його зв’язування із специфічними IgE, фіксованими на тучних клітинах, активації цих клітин і виділення ними медіаторів запалення, які, діючи на ефекторні клітинні структури, викликають симптоми АР. У ранню фазу алергічної реакції такі медіатори, як гістамін, триптаза, простагландин D2, лейкотрієни (В4 і С4), кініни, діють на нейрорецептори та судини слизової оболонки носа, що сприяє виникненню симптомів риніту. Клініка ранньої фази проявляється гострим початком, закладеністю носа при нормальній температурі тіла, вираженим набряком слизової оболонки, свербінням, чханням.
Пізня фаза алергічної реакції розгортається через 4–6 годин після експозиції алергену та полягає в ушкоджувальній дії медіаторів алергії на тканини організму. Важливу роль у підтримці алергічного запалення в цю фазу відіграють еозинофіли, кількість яких у слизовій оболонці носа збільшується. Зміни клітинного складу під час пізньої фази алергічної відповіді також відбуваються за рахунок збільшення базофилів і Т-клітин. Об’єктивно у пацієнта спостерігаються характерні симптоми захворювання.
Клінічна характеристика риніту
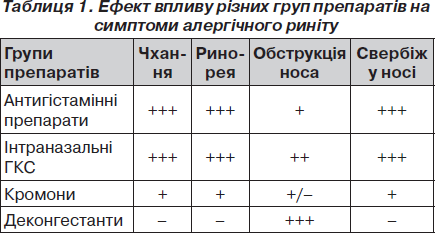
Основними симптомами АР є чхання, свербіння, ринорея, закладення носа. Пацієнти з алергічним ринітом зазвичай розподіляються на дві групи: «чхальників» і «блокадників» (рис. 2).
До додаткових симптомів, що розвиваються внаслідок рясного виділення секрету з порожнини носа, порушення дренування навколоносових пазух і прохідності слухових (євстахієвих) труб належать: подразнення, набряклість, гіперемія шкіри над верхньою губою та на крилах носа; носові кровотечі внаслідок форсованого сякання і колупання в носі; біль у горлі, покашлювання (прояви супутнього алергічного фарингіту, ларингіту); біль і тріск у вухах, особливо при ковтанні; порушення слуху (прояви алергічного тубоотиту); ротове дихання; погіршення нюху; темні круги під очима — «алергічні ліхтарі»; дитина морщить носа — «ніс кролика»; поперечна складка на спинці носа (наслідок частого витирання носа рукою) — «алергічний салют»; супутній алергічний кон’юнктивіт.
Загальні неспецифічні симптоми, що спостерігаються при АР: слабкість, знедужання, дратівливість; головний біль, підвищена втомлюваність, порушення концентрації уваги; втрата апетиту, іноді нудота, відчуття дискомфорту в ділянці живота (внаслідок проковтування великої кількості слизу або при супутніх алергічних захворюваннях); порушення сну, пригнічений настрій; підвищення температури (зрідка).
Проведення передньої риноскопії дозволяє виявити значну кількість білого секрету в носових ходах, звуження їх, різкий набряк і потовщення носових раковин з ін’єкціями судин, характерний сірий або ціанотичний колір і наявність плямистої слизової оболонки (симптом Воячека). Проба з адреналіном демонструє зворотність виявлених змін [6]. За даними риноскопії виділяють стадії патологічного процесу: набряк (I ст.), гіперплазія (ІІ ст.), поліпоз (ІІІ ст.).
Діагноз АР ґрунтується на таких даних: анамнез захворювання та спадковість; характерні клінічні симптоми; дані риноскопії; дослідження капілярної крові; шкіряні проби для встановлення причинно-значущих алергенів (зазвичай прик-тест); дослідження рівнів загального IgE та алергенспецифічних IgE у сироватці крові (у разі неможливості проведення шкіряних проб); цитологічне дослідження мазків із порожнини носа: виявлення еозинофілів, тучних клітин, плазматичних клітин; рентгенографія (комп’ютерна томографія) навколоносових пазух (при підозрі на синусит); ендоскопічне дослідження носової порожнини/носоглотки для виключення інших причин утруднення носового дихання.
При обстеженні хворого з симптомами риніту доцільно використовувати діагностичний алгоритм, запропонований проф. А.С. Лопатіним (2002):
1. Чи не викликані симптоми риніту анатомічними аномаліями?
2. Якщо встановлений риніт: інфекційний він або неінфекційний?
3. Якщо риніт неінфекційний: алергічний він чи неалергічний?
4. Якщо риніт алергічний: сезонний він чи цілорічний?
5. Якщо риніт неалергічний: еозинофільний він чи нееозинофільний?
6. Якщо це неінфекційний, неалергічний і нееозинофільний риніт, то яка причина вазомоторних явищ у порожнині носа? Можливі: медикаментозний риніт, гормональні порушення в організмі, вегетативна дисфункція та ін.
Диференціальна діагностика
У ранньому дитячому віці диференціальна діагностика АР проводиться з такими захворюваннями: аденоїдні вегетації; чужерідні тіла носа; муковісцидоз; синдром нерухомості війок епітелію; рецидивуючий інфекційний риніт; вроджені аномалії розвитку.
Устаршому віці: поліпозний риносинусит; викривлення носової перегородки; медикаментозний риніт; первинний мастоцитоз носа; новоутворення (доброякісні та злоякісні); вазомоторний нейрогенний (ідіопатичний) риніт; неалергічний риніт із синдромом еозинофілії; риніт вагітних у дівчат-підлітків; туберкульоз; гранулематоз Вегенера.
Таким чином, діагностика АР у дітей в деяких випадках є досить складним завданням. Для встановлення діагнозу необхідне зіставлення даних анамнезу, клінічного огляду, лабораторних, функціональних та інструментальних досліджень. У повсякденній практиці при отриманні позитивних результатів шкіряних проб, що збігаються з даними анамнезу та клінічного огляду, необхідність інших методів дослідження недоцільна.
Лікування алергічного риніту
Стратегія лікування АР заснована на принципах доказової медицини [1, 14].
Завдання терапії АР на сучасному етапі:
— зменшення симптомів риніту шляхом раннього та безпечного лікування;
— досягнення та підтримка контролю над захворюванням шляхом запобігання рецидивам і зменшення їх тяжкості;
— підтримка нормального рівня активності дитини, покращання якості її життя;
— запобігання розвитку тяжких форм АР і розвитку бронхіальної астми;
— лікування супутніх захворювань, що обтяжують перебіг АР.
Угода Європейської академії алергології і клінічної імунології (European Academy of Clinical Immunology — EAACI) і міжнародної асоціації ARIA в лікуванні АР передбачає: освіту пацієнтів; елімінацію алергенів; фармакотерапію; специфічну імунотерапію (алерговакцинацію).
Загальні рекомендації: виключення активного і пасивного куріння в приміщенні; використання систем кондиціонування та фільтрації повітря.
При чутливості до домашнього пилу та кліщів домашнього пилу рекомендуються спеціальні протикліщові постільні речі. Звичайну постільну білизну необхідно прати в воді не нижче 60 °С та міняти не рідше 1 разу на тиждень. Не використовувати постільні речі з пір’я, пуху, вовни, не дозволяти дитині спати з хутряними іграшками. Іграшки необхідно пилососити, чистити або класти на ніч до морозильної камери, щоб зменшити кількість кліщів. Для прибирання доцільно використовувати пилососи з одноразовими паперовими пакетами та фільтрами або з резервуарами для води. Діти під час прибирання повинні перебувати поза приміщенням і повертатися туди не раніше ніж через 2 години.
При чутливості до спор цвілевих грибів необхідне регулярне прибирання приміщень, в яких можливе зростання цвілі, просушування одягу поза житловою кімнатою або у приміщенні, що провітрюється. Не рекомендується розводити вдома кімнатні квіти, оскільки їх ґрунт служить місцем зростання деяких цвілевих грибів, не дозволяти дітям брати участь у садових роботах.
При епідермальній алергії слід уникати контакту з тваринами; не рекомендуються відвідування цирку та зоопарку, користування одягом з хутра та вовни тварин. При алергії до пилку рослин бажано в сезон цвітіння виїжджати до іншої географічної зони, обмежити перебування дитини поза приміщенням, обмежити або виключити виїзди на природу. Після прогулянки бажано прийняти душ, змінити білизну, може бути ефективним промивання порожнини носа теплим фізіологічним розчином. У приміщенні доцільно герметизувати вікна, при відчинених кватирках використовувати вологу марлю; при пересуванні в автомобілі тримати вікна зачиненими.
Необхідно виключити вживання продуктів з перехресною реактивністю та таких, що містять гриби (гострі сири, копчене м’ясо і риба), не використовувати для лікування фітопрепарати, не застосовувати рослинні косметичні засоби.
Якщо елімінація алергенів не призводить до зменшення вираженості симптоматики, проводиться фармакотерапія АР, що передбачає використання препаратів, дія яких спрямована на зменшення гострих проявів і попередження подальших загострень.
Фармакотерапія АР включає призначення інтраназальних кортикостероїдів, антигістамінних засобів, назальних деконгестантів, інтраназальних кромонів, інтраназальних антихолінергічних препаратів та антагоністів лейкотрієнових рецепторів. Дві останні групи не знайшли широкого застосування у дітячий практиці (табл. 1).
Важливим заходом елімінаційної терапії АР є регулярне проведення носового душуз використанням розчину хлориду натрію або морської води. Уведення в порожнину носа гіпотонічного розчину натрію хлориду підвищує гідратацію слизової оболонки носа, що сприяє її зволоженню та механічному змиванню алергенів.
Назальні деконгестанти — судинозвужуючі препарати місцевої дії — зменшують гіперемію та набряк слизової оболонки, знижують рівень назальної секреції, відновлюють відтік слизу з параназальных синусів, сприяють адекватній аерації середнього вуха. Препарати даної групи призначаються на початку курсу лікування АР, коли базисна терапія ще не повністю ефективна. Щоб уникнути розвитку гіперреактивності та ремоделювання слизистої оболонки носа, їх застосовують не більше 3–5 днів і не частіше 1 курсу на місяць. У педіатричній практиці безпечним є використання похідних оксиметазоліну (речовина тривалої дії).
Зберігають свою актуальність у лікуванні АР, особливо цілорічних, стабілізатори мембран тучних клітин. Препарати кромогліцієвої кислоти застосовуються як профілактичні засоби, що діють на ранню та пізню фази алергії.
До найбільш ефективних методів лікування алергічного риніту належить застосування топічних глюкокортикостероїдів (ТГКС):
— мометазон — для дітей віком понад 2 роки;
— флутиказон — для дітей віком понад 4 роки;
— будесонід — для дітей віком понад 6 років.
Проте доказів щодо переваг того чи іншого препарату з числа кортикостероїдів немає. Тільки будесонід, відповідно до висновків FDA (Управління з контролю за продуктами та ліками США), є небезпечним для використання під час вагітності (рейтинг безпеки категорії В). Топічним глюкокортикостероїдам притаманні могутні протизапальні властивості, що дозволяє впливати практично на всі ланки алергічного запалення. Вони гальмують ранню та пізню стадії алергічної реакції, знижують кількість еозинофілів, Т-лімфоцитів і тучних клітин, зменшують набряк слизової оболонки та ринорею, знижують гіперчутливість рецепторів слизової оболонки до полютантів. Дія ТГКС починається через 30 хвилин після використання та досягає максимуму за декілька годин. Лікування повинно продовжуватися від 2 до 4 тижнів для досягнення необхідного лікувального ефекту.
Небажаною дією цих препаратів є можливість виникнення головного болю, носової кровотечі, поколювання,печії або сухості у носовій, ротовій порожнині. Дані щодо впливу інтраназальних кортикостероїдів на затримку лінійного росту в дітей є суперечливими.
Алерген-специфічна імунотерапія (АСІТ) є ефективною при гіперчутливості до пилку рослин і кліщів домашнього пилу. Менш значимим є її вплив при сенсибілізації до алергенів тварин і цвілі. АСІТ змінює природний перебіг алергічних захворювань, впливаючи на всі патогенетичні ланки алергічного процесу. Лікар-алерголог вирішує питання щодо можливості проведення АСІТ, обирає спосіб уведення алергену та схему терапії. Лікування проводиться тільки у спеціалізованих алергологічних кабінетах або стаціонарах лікувальних закладів. Рекомендоване використання стандартизованих терапевтичних вакцин. Алергени слід застосовувати в оптимальних дозах, виражених у біологічних одиницях або мікрограмах основних алергенів від 5 до 20 мкг на добу. Тривалість терапії — 3–5 років.
Показаннями до проведення специфічної імунної терапії є недостатня ефективність звичайної фармакотерапії, безпосередня відмова хворого від її проведення або поява побічних ефектів.
За наявності протипоказань до підшкірної імунотерапії значної актуальності набуває високодозна інтраназальна та сублінгвальна специфічна імунотерапія (СЛІТ) з використанням високих доз алергенів. Високий профіль безпеки СЛІТ дозволяє застосовувати її у дітей віком до 5 років.
Антигістамінні препарати (блокатори Н1-рецепторів). У даний час для лікування дітей з АР найчастіше рекомендують застосовувати такі препарати:
— цетиризин — для дітей віком понад 6 міс.;
— дезлоратадин — для дітей віком понад 6 міс.;
— лоратадин — для дітей віком понад 2 роки;
— фексофенадин — для дітей віком понад 6 років;
— ацеластин місцево — для дітей віком понад 6 років.
Призначення антигістамінних препаратів дозволяє ліквідувати ефекти не лише гістаміну, але й різних протизапальних цитокінів та простагландинів, таким чином усуваючи каскад імунологічних реакцій.
Ступеневий підхід до терапії алергічного риніту
Даний підхід дозволяє призначати раціональну терапію, що передбачає використання різних препаратів системної або місцевої дії з урахуванням тяжкості захворювання та вираженості назальних симптомів (табл. 2).
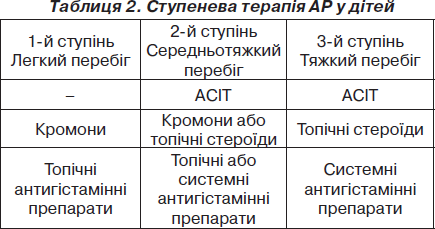
Використовуючи комбінацію препаратів у дітей, хворих на АР, із дотриманням елімінаційних заходів і проведенням АСІТ, можна досягти тривалого контролю перебігу хвороби та запобігти розвитку тяжких ускладнень з боку верхніх дихальних шляхів.
У липні 2010 року Міжнародна спілка з респіраторних проблем у практиці сiмейних лiкарiв (IPCRG), Британське суспільство алергії та клінічної імунології разом з Американською академією алергії, астми та імунології опублікували оновлені клінічні рекомендації щодо ведення хворих на АР, які базуються на останніх сучасних дослідженнях [15]. Основними визначальними положеннями є такі:
— При легкому/середньотяжкому перебігу алергічного риніту препаратами першої лінії є назальні кортикостероїди. При середньотяжкому/тяжкому перебігу захворюванні терапія може доповнюватися препаратами другої лінії (рівень доказовості А).
— Порівняно з першим поколінням антигістамінних засобів препарати другої генерації мають більш безпечний профіль та меншу седативну дію (за винятком цетиризину) (рівень доказовості А).
— Інтраназальні антигістамінні препарати як ліки першої чи другої лінії терапії АР застосовуються лімітовано через наявність побічних дій, високої вартості при нижчій за ТГКС ефективності (рівень доказовості А).
— Інтраназальні кромони є безпечними для загального використання, однак не є препаратами першої лінії через низьку їх ефективністьдля полегшення симптомів і незручний графік дозування (рівень доказовості C).
— Симптом хронічної ринореї може усуватися за допомогою промивання порожнини носа сольовим розчином, що може бути використаний самостійно або як ад’ювантна терапія (рівень доказовості B).
— Незважаючи на високу поширеність алергії до домашнього пилу та кліщів домашнього пилу, використання щільних протикліщових чохлів на матраци та подушки не показало ефективності щодо алергічного риніту в будь-якому дослідженні (рівень доказовості A).
— Грудне вигодовування, затримка введення прикорму в дитинстві, а також використання систем фільтрації повітря не мають документальної ефективності у запобіганні захворювання на алергічний риніт (рівень доказовості B).
Автори огляду дійшли висновку, що пацієнтам із помірною й тяжкою хворобою, які не реагують на активне лікування, може бути призначена імунотерапія. Антагоністи лейкотрієнових рецепторів (монтелукаст) при лікуванні алергічного риніту виявилися менш ефективними, ніж інтраназальні кортикостероїди й антигістамінні препарати, та рекомендуються до використання як терапія третьої лінії. Визначено, що ефективність комбінованої терапії не перевищує монотерапію ТГКС. Не встановлено достатніх доказів ефективності нефармакологічної терапії, такої як голковколювання, призначення пробіотиків та фітотерапія, тому такі альтернативні методи лікування не можуть бути рекомендовані на даний час.
Показання до хірургічного лікування: необоротні (фіброзні або сосочкові) зміни на фоні АР; істинна гіперплазія глоткової мигдалини, що суттєво порушує носове дихання; аномалії внутрішньоносової анатомії; патологія додаткових пазух носа (кісти, хронічний гнійний процес), яку не можна усунути іншим шляхом. Хірургічне лікування АР має бути індивідуально обґрунтованим, з обов’язковим використанням гіпосенсибілізуючої терапії. Антигістамінні препарати другого та третього покоління призначають на 2–3 тижні до та після операції. У разі проведення специфічної імунотерапії оперативні втручання слід відкласти до закінчення чергового курсу лікування.
Організація медичної допомоги дітям, які страждають від алергічного риніту
Успішному проведенню профілактики та лікування АР у дітей сприяє система організації медичної допомоги, метою якої є забезпечення сучасного рівня обстеження та діагностики. При цьому необхідно забезпечити етапність і спадкоємність у роботі лікувально-профілактичних закладів.
Перший етап допомоги здійснюється в територіальних дитячих міських і районних поліклініках. Дільничний педіатр проводить ранню первинну клінічну діагностику АР; контролює виконання комплексу елімінаційних заходів; здійснює ступінчасту терапію нетяжких форм АР; забезпечує диспансерне спостереження хворих на легкі форми АР; вирішує питання щодо направлення пацієнта до фахівців (отоларинголога і алерголога) при тяжкому АР, назальній обструкції нез’ясованої етіології, неефективності проведеної ступінчастої терапії, для проведення алергодіагностики та вирішення питання щодо необхідності АСІТ.
Другий етап надання допомоги — міські та обласні консультативні поліклініки, де алерголог і отоларинголог, оглядаючи пацієнта з АР, надають йому кваліфіковану, спеціалізовану консультативно-діагностичну допомогу. Отоларинголог проводить топічну діагностику ураження верхніх дихальних шляхів; дифдіагностику причин назальної обструкції; лікування хворих на тяжкі форми АР, включаючи пацієнтів із рецидивуючим синуситом та отитом (разом з алергологом); вирішує питання про госпіталізацію до стаціонару, в тому числі для проведення хірургічних втручань; диспансерне спостереження хворих на тяжкі форми АР і тих, які перенесли хірургічне втручання. Алерголог проводить комплексну алергодіагностику, визначає показання до алерген-специфічної імунотерапії та проводить її; здійснює ступінчасту фармакотерапію, лікування хворих на тяжкі форми АР, включаючи пацієнтів з рецидивуючим синуситом і отитом (разом з отоларингологом); здійснює диспансерне спостереження хворих на тяжкі форми АР, у разі поєднання АР і БА та хворих, які отримують АСІТ.
Кратність спостереження хворого з діагнозом «алергічний риніт»:
— педіатр: при загостренні за клінічними показаннями — 1 раз у 5–7 днів; поза загостренням — 1 раз у 6 міс.;
— алерголог: поза загостренням — 1 раз у 3–6 міс. Під час курсу специфічної терапії пилковими алергенами лікар оглядає дитину щодня.
Необхідною умовою успішного лікування та профілактики алергічних захворювань є проведення освітніх програм серед пацієнтів, їх батьків, підвищення кваліфікаційного рівня середнього медичного персоналу, педіатрів і фахівців вузьких спеціальностей.
1. Аллергология и иммунология / Под. ред. А.А. Баранова и Р.М. Хаитова. — 2-е изд., исп. и доп. — М.: Союз педиатров России, 2010. — 248 с.
2. Аллергология и иммунология / Гл. ред. Хаитов Р.М., Ильина Н.И. — М.: ГЭОТАР-Медиа, 2009. — С. 193-196.
3. Кривопустов С.П. Аллергический ринит в практике педиатра // Дитячий лікар. — 2010. — № 2(4). — С. 18-23.
4. Ласиця О.Л., Ласиця Т.С., Нєдєльська С.М. Алергологія дитячого віку. — К.: Книга плюс, 2004. — 367 с.
5. Пухлик Б.М. Конспект алерголога. — Вінниця: ИТИ, 2008. — 95 с.
6. Протоколи діагностики та лікування алергологічних хвороб у дітей. — Наказ МОЗ України від 27.12.2005 р. № 767.
7. Allergic Diseases and Environment / Еd. by E. Isolauri, W.A. Walker. — Basel, 2004. — 324 p.
8. Allergic Rhinitis and its Impact on Asthma (ARIA) At-A-Glance Pocket Reference. — 2007. — Р. 6.
9. Bousquet J., Khaltaev N., Cruz A.A., Denburg J. et al. Allergic Rhinitis and its impacts on asthma (ARIA) 2008 // Allergy. — 2008. — Vol. 63, № 86. — Р. 7-160.
10. Compalati E., Penagos M., Tarantini F., Passalacqua G., Canonica G.W. Specific immunotherapy for respiratory allergy: state of the art according to current meta-analyses // Ann. Allergy Asthma Immunol. — 2009. — Vol. 102, № 1. — Р. 22-28.
11. Scadding G.K., Durham S.R. et al. BSACI guidelines for the management of allergic and non-allergic rhinitis // Clinical & Experimental Allergy. — 2008. — Vol. 38, № 1. — P. 19-42.
12. Guidelines Issued for Sublingual Immunotherapy // World Allergy Organization J. — 2009. — Vol. 2. — Р. 233-281.
13. Holloway J.W., Yang I.A., Holgate S.T. Interpatient variability in rates of asthma progression: Can genetics provide an answer? // J. Allergy Clin. Immunol. — March 2008. — Vol. 121, № 3. — P. 573-579.
14. Literature Review Robert A. Nathan Management of Patients with Allergic Rhinitis and Asthma // South Med. J. — 2009. — Vol. 102, № 9. — Р. 935-941.
15. Sur D.K., Scandale S. Treatment of Allergic Rhinitis // Am. Fam. Physician. — 2010. — Vol. 81, № 12. — Р. 1440-1446.